Кровообіг плода
Порівняльна анатомія
У безхребетних і нижчих хребетних тварин судинна система відкрита, вона представлена системою щілин, просторів, порожнин і судин. Зокрема, у кільчастих червів і ланцетника є дві поздовжні судини, по яких тече кров, ці судини з’єднані між собою капілярами і бічними гілками. У риб вже є двокамерне трубкоподібне серце, що має такі відділи: венозну пазуху, передсердя, шлуночок та артеріальний конус. По ньому протікає венозна кров. Артеріальний конус переходить у вентральну аорту, від неї відходять до зябрів, що є органом дихання, ІІІ, IV, V, VI пари приносних зябрових артерій (І і ІІ пари редукуються в зародковому періоді). У зябрових капілярах кров насичується киснем, що надходить з води. Артеріальна кров від зябрів відтікає по виносних зябрових артеріях у непарну дорсальну аорту, а від неї – до органів і тканин.
Серцево-судинна система всіх хребетних тварин складається із серця, аорти, артерій, мікроциркуляторного русла і вен. Усі органи отримують кров від аорти. У земноводних тварин (амфібій) вже є легені, серце трикамерне: праве і ліве передсердя, один загальний шлуночок. При легеневому типі дихання частина зябрових артерій редукується, а інші перетворюються в сонні і легеневі артерії. У рептилій вже є неповна міжшлуночкова перегородка, артеріальний конус розділений аорто-легеневою перегородкою на аорту і легеневий стовбур. Отже, і в амфібій, і в рептилій (дещо менше) артеріальна і венозна кров у шлуночку змішуються. У дорослих амфібій зябра атрофовані, бо функціонують легені. І і ІІ пари зябрових артерій в амфібій редукуються ще в зародковому періоді. Із ІІІ пари зябрових артерій розвиваються сонні артерії, з IV пари – права і ліва дуги аорти, з V пари у хвостатих амфібій утворюється ІІ пара дуг аорти (у безхребетних амфібій вони редукуються); із VI пари зябрових артерій утворюються легеневі артерії. У хвостатих амфібій ці артерії з’єднуються з ІІ парою дуги аорти за допомогою артеріальної протоки.
У амфібій з правої частини шлуночка венозна кров тече в артеріальний конус, потім по легеневих артеріях у легені. По легеневих венах збагачена киснем артеріальна кров потрапляє в ліве передсердя, а з нього – у ліву частину загального шлуночка, потім через сонні артерії і дорсальні аорти до органів. У птахів і ссавців серце чотирикамерне (два передсердя і два шлуночки) і артеріальна кров цілком відділена від венозної: по правій половині серця протікає венозна кров, а по лівій половині – артеріальна.
Венозна система в риб складається з прекардинальних вен (передніх кардинальних вен), що збирають кров від ділянок голови, і посткардинальних вен (задніх кардинальних вен), в які потрапляє венозна кров від задньої частини тулуба. Прекардинальні і посткардинальні вени з кожного боку з’єднуються між собою поблизу серця, утворюючи праву і ліву загальні кардинальні вени (протоки Кюв’є), які впадають у венозну пазуху серця. Венозна кров від стінок кишки збирається в декілька вен, які входять у печінку, де вони галузяться до капілярів, утворюючи ворітну систему печінки. Від печінки кров відтікає безпосередньо у венозну пазуху серця.
Венозна кров, що відтікає в риб від хвоста, а в амфібій і рептилій – ще й від задніх кінцівок, протікає через капіляри ворітної системи нирок. У риб венозна кров від нирок потрапляє в посткардинальні вени (задні кардинальні вени), а в наземних хребетних тварин – у задню порожнисту вену. У ссавців, зокрема у людини, ворітна система нирок відсутня.
У риб і амфібій, окрім посткардинальних вен, існують ще й субкардинальні вени, в які відтікає кров від первинної нирки (мезонефрос, або тіло Вольфа). Кожна субкардинальна вена впадає у відповідну посткардинальну вену. У більшості наземних хребетних тварин, на відміну від риб і амфібій, замість субкардинальних вен є непарна задня порожниста вена, що збирає кров від задньої частини тулуба. Задня порожниста вена впадає у венозну пазуху серця. У ссавців, у зв’язку зі значною редукцією венозної пазухи, вічко задньої порожнистої вени переміщене в праве передсердя. Парна черевна вена, від якої беруть початок пупкові вени плода, у ссавців існує тільки у зародковому періоді онтогенезу. Венозна пазуха серця у ссавців надалі редукується. З матеріалу редукованих посткардинальних і субкардинальних вен у ссавців утворюються справа непарна вена, що впадає у праву загальну кардинальну вену, а зліва – півнепарна вена, що впадає в ліву загальну кардинальну вену. Як і в людини, обидві ці вени з’єднуються між собою поперечним анастомозом. Завдяки такому анастомозу, кров з півнепарної вени, в яку збирається кров від стінок лівої половини тулуба, потрапляє в непарну вену, а з неї – у праву загальну кардинальну вену. Сполучення півнепарної вени з лівою загальною кардинальною веною зникає. У процесі ембріогенезу проксимальні ділянки прекардинальних і загальної кардинальної вен перетворюються в праву і ліву передні порожнисті вени. Із приток прекардинальних вен з кожного боку утворюються праві і ліві яремні і підключичні вени. У людини у зародковому періоді між передніми порожнистими венами утворюється поперечний анастомоз – ліва плечо-головна вена, у яку збирається кров від лівої половини голови і шиї, а також від лівої верхньої кінцівки, ця вена впадає в праву передню (верхню) порожнисту вену. Ліва передня (верхня) порожниста вена і більша частина лівої загальної кардинальної вени редукуються, а з її частини, що залишилася, формується вінцева пазуха серця, яка відкривається у праве передсердя. В цю пазуху збирається венозна кров тільки від стінок серця.
Розвиток серця людини в онтогенезі
Серце людини починає розвиватися на ранніх стадіях ембріогенезу (на стадії одного-трьох сомітів) – на 17-й день внутрішньоутробного періоду (довжина зародка дорівнює 1,5 см). Воно утворюється з двох парних закладок – правих і лівих. Із скупченої мезенхіми виникають два щільні тяжі, які розміщені в задній частині головного відділу зародка з боків від серединної лінії під вісцеральним листком мезодерми. Пізніше кожний мезенхімний тяж перетворюється на видовжену замкнену трубку – примітивний ендокардіальний мішечок, з якого пізніше розвивається ендокард (внутрішня оболонка серця). Кожна мезенхімна трубка з прилеглим до неї з трьох боків вісцеральним листком мезодерми випинається у первинну порожнину тіла (целом). Потовщений вісцеральний листок мезодерми, що прилягає до мезенхімного ендокардіального мішечка, називається міоепікардіальною пластинкою. Ця пластинка диференціюється на два шари. З внутрішнього шару, що прилягає до мезенхімної трубки, утворюється середня оболонка серця – міокард, зовнішній шар перетворюється в епікард (нутрощева пластинка серозного осердя). Із дорсального листка мезодерми утворюється перикард (волокнисте осердя).
Ці дві мезенхімні трубки (ендокардіальні мішечки), що оточені з трьох боків міоепікардіальною пластинкою, швидко пересуваються присередньо і зливаються в одну трубку, що має три шари, з яких утворюватимуться ендокард, міокард і епікард. Так, на 17-й день виникає просте трубчасте серце (cor tubulare simplex), яке розміщене в передній ділянці шиї і будовою нагадує серце риби. Попереду (краніально) просте трубчасте серце переходить у примітивну цибулину серця (bulbus cordis primitivus), що є артеріальною частиною, а позаду (каудально) – у венозну пазуху (sinus venosus), яка є венозною частиною серця. Венозна пазуха з’єднується із спільним передсердям через щілиноподібний отвір, а зворотному току крові запобігають венозні заслінки (valvulae venosae). Ліва заслінка згодом редукується, а з правої утворюються заслінки нижньої порожнистої вени і вінцевої пазухи. Передній і задній відділи простого трубчастого серця прикріплені до задньої стінки тіла зародка за допомогою дорсальної брижі. Середній відділ серця, не зафіксований брижею, інтенсивніше росте в довжину і тому дугоподібно вигинається вентрально у стріловій площині. З вершини цієї дуги формується верхівка серця. У подальшому швидкий ріст середнього відділу призводить до того, що трубчасте серце S-подібно вигинається проти годинникової стрілки і перетворюється в сигмоподібне серце (cor sigmoideum). При цьому передсердя і дещо редукована венозна пазуха розміщені у низхідній частині сигмоподібного серця, шлуночок – в його передньому випуклому відділі, а його цибулина – у висхідній частині.
На зовнішній поверхні сигмоподібного серця утворюється передсердно-шлуночкова борозна (sulcus atrioventricularis), яка пізніше перетворюється на вінцеву борозну дефінітивного серця; а також цибулино-шлуночкова борозна (sulcus bulboventricularis), що після злиття цибулини з артеріальним стовбуром зникає. Передсердя сполучається із шлуночком через вузький вушкоподібний передсердно-шлуночковий канал (canalis atrioventricularis). У стінці цього каналу формується вентральне і дорсальне потовщення ендокарда – передсердно-шлуночкові ендокардіальні валики (tоrus endocardialis atriоventriculare), з яких пізніше утворюються правий і лівий передсердно-шлуночкові клапани. Місце переходу шлуночка в примітивну цибулину серця звужене і називається цибулино-шлуночковим отвором (ostium bulboventriculare). Перехідну ділянку між шлуночком і артеріальним стовбуром ще називають артеріальним конусом. В усті артеріального стовбура утворюються чотири ендокардіальні валики (torus endocardiales), з яких утворюються півмісяцеві заслінки клапанів аорти і легеневого стовбура.
Загальне передсердя швидко росте, охоплюючи позаду артеріальний стовбур, з яким уже до цього часу з’єдналася примітивна цибулина серця. З обох боків від артеріального стовбура вперед виростають два випинання спільного передсердя – закладки правого і лівого вушок серця.
У другій половині четвертого тижня ембріогенезу (довжина зародка становить 3,5 мм, а він містить 4–7 сомітів) утворюється міжпередсердна перегородка (septum interatriale), яка розділяє спільне передсердя на дві половини – праве і ліве передсердя. У цій перегородці формується овальний отвір (foramen ovale). Отже, наприкінці четвертого тижня внутрішньоутробного розвитку у зародка людини є трикамерне серце (cor tricameratum): праве і ліве передсердя і один спільний шлуночок, з яким передсердя з’єднуються вузькими правим і лівим передсердношлуночковими каналами. Таке серце за будовою нагадує серце амфібій.
Утворення міжпередсердної перегородки і овального отвору відбувається упродовж четвертого тижня ембріогенезу. Посередині вздовж внутрішньої поверхні верхньозадньої частини спільного передсердя виникає первинна міжпередсердна перегородка (septum interatriale primum), яка росте вперед і донизу в напрямку до ендокардіальних валиків передсердношлуночкового каналу, розділяючи спільне передсердя на праве і ліве передсердя. Внаслідок цього спільний передсердно-шлуночковий канал розділяється на два окремі отвори – правий і лівий венозні отвори (ostium venosum dextrum et sinistrum). Але вгорі перегородка відсутня, між правим і лівим передсердям залишається широкий отвір – первинний міжпередсердний отвір (foramen interatriale primum). Цей отвір має переважно овальну форму, тому його називають овальним отвором серця (foramen ovale cordis). Дещо пізніше (на 6-му тижні розвитку, довжина зародка дорівнює 10 мм) праворуч від первинної міжпередсердної перегородки від внутрішньої поверхні верхньозадньої стінки передсердя росте вперед і донизу вторинна міжпередсердна перегородка (septum interatriale secundum), яка частково зростається з первинною міжпередсердною перегородкою і повністю відокремлює праве і ліве передсердя. Верхня частина вторинної міжпередсердної перегородки “проривається” і на початку 7-го тижня (довжина зародка дорівнює 17 мм) в ній формується вторинний міжпередсердний отвір (foramen interatriale secundum). Із серпоподібного краю вторинного міжпередсердного отвору після народження дитини утворюється кант овальної ямки (limbus fossae ovalis). Вторинна міжпередсердна перегородка майже повністю прикриває первинний міжпередсердний отвір. Отже, в стріловій площині ці два отвори зміщені і майже не проектуються один на одного. Така конструкція забезпечує гідродинамічні умови для однобічного протікання крові із правого передсердя в ліве, і ось чому: оскільки мале (легеневе) коло під час внутрішньоутробного розвитку не функціонує, то в ліве передсердя з легень притікає відносно мало крові. У правому передсерді, в яке потрапляє кров з венозної пазухи, її тиск значно більший, ніж тиск крові у лівому передсерді, тому кров, проходячи через вторинний міжпередсердний отвір під високим тиском, відсуває первинну міжпередсердну перегородку і вільно проходить у ліве передсердя через первинний міжпередсердний отвір. Протікання крові в протилежному напрямку неможливе, бо кров притискає первинну міжпередсердну перегородку до вторинної. Отже, така конструкція міжпередсердної перегородки виконує функцію однонаправленого клапана. Після народження дитини, коли починає функціонувати мале (легеневе) коло кровообігу і в ліве передсердя потрапляє кров під великим тиском з легеневих вен, а в правому передсерді тиск крові значно зменшується, первинна міжпередсердна перегородка притискається до вторинної перегородки і вони зростаються, утворюючи постійну міжпередсердну перегородку (septum interatriale). На місці вторинного міжпередсердного отвору залишається овальна ямка (fossa ovalis), що обмежована кантом овальної ямки (limbus fossae ovalis). У межах овальної ямки міжпередсердна перегородка значно тонша, бо утворена тільки з одного шару.
На початку 8-го тижня ембріогенезу (довжина зародка дорівнює 25–30 мм) на внутрішній поверхні задньонижнього відділу спільного шлуночка утворюється півмісяцева складка. Вона росте вперед і догори у стріловій площині в напрямку до двох ендокардіальних валиків передсердно-шлуночкового каналу, що розташовані вентрально і дорсально, поступово утворюючи міжшлуночкову перегородку (septum interventriculare), яка розділяє спільний шлуночок на дві половини – правий і лівий шлуночки. Пізніше міжшлуночкова перегородка зростається з ендокардіальними валиками. Спочатку міжшлуночкова перегородка не суцільна, зверху залишається міжшлуночковий отвір (foramen interventriculare), який пізніше закривається сполучнотканинною перетинкою, тканина якої проліферує з ендокардіальних валиків. З цієї перетинки пізніше формується перетинчаста частина міжшлуночкової перегородки (pars membranacea septi interventricularum).
Одночасно в артеріальному стовбурі з двох протилежно розташованих по серединній лінії поздовжніх складок (вони закладаються ще на 5-му тижні ембріогенезу), що ростуть назустріч одна одній вниз до міжшлуночкової перегородки у стріловій площині,
Розвиток кровоносних судин людини у пренатальному онтогенезі
Розвиток та аномалії розвитку артерій На третьому тижні розвитку зародка людини від артеріального стовбура серця відходять дві короткі висхідні вентральні аорти (aortae ventrales). Вони за допомогою шести пар аортальних дуг – І–VI (arcus aortici – I–VI), які ще називають зябровими артеріями, з’єднуються з початковими відділами правої та лівої дорсальних аорт (aortae dorsales dextra et sinistra), що є низхідними.
Від дорсальних аорт відходять до тіла зародка три групи артерій:
– міжсегментні дорсальні артерії (aa. intersegmentales dorsales);
– бічні сегментні артерії (aa. segmentales laterales);
– вентральні сегментні артерії (aa. segmentales ventrales).
Одночасно з розвитком серця і кровоносної системи розвиваються мозок, внутрішні органи та кінцівки, що зумовлює перебудову всього кровоносного русла, зокрема артерій. І, ІІ і V аортальні дуги швидко редукуються, а з ІІІ, IV і VI аортальних дуг, а також із певних ділянок правих і лівих вентральних і дорсальних аорт утворюються артерії голови, шиї та грудної клітки. Передня ділянка кожної вентральної аорти на рівні І–ІІІ аортальних дуг перетворюються відповідно на праву і ліву зовнішні сонні артерії, а з кожної ІІІ аортальної дуги і передньої ділянки дорсальної аорти, що з’єднана з головним мозком, утворюються відповідно права і ліва внутрішні сонні артерії. Ділянка дорсальної аорти з кожного боку між ІІІ і IV аортальними дугами редукується, а також ділянка кожної вентральної аорти перетворюється на праву і ліву загальні сонні артерії.
З правої і лівої IV аортальних дуг розвиваються різні судини. Ліва IV аортальна дуга, діаметр якої значно збільшується, перетворюється на дугу дефінітивної аорти, яка з’єднує висхідну частину аорти з лівою дорсальною аортою. Отже, ліва дорсальна аорта перетворюється на низхідну частину аорти. Ділянка правої дорсальної аорти, що розміщена позаду IV правої аортальної дуги, редукується, а права IV аортальна дуга стає проксимальним відділом правої підключичної артерії. Ділянка правої вентральної аорти, що розміщена між правими ІІІ і IV аортальними дугами, від якої вони відходять, перетворюється на короткий плечо-головний стовбур, а його гілками є праві загальна сонна і підключична артерії. Ліва підключична артерія не розвивається із аортальних дуг, а утворюється з одної із міжсегментних дорсальних артерій – гілок лівої дорсальної аорти. Отже, від дуги аорти відходять плечо-головний стовбур, ліва загальна сонна артерія і ліва підключична артерія.
Шоста пара аортальних дуг після розділення артеріального стовбура на висхідну частину аорти і легеневий стовбур (див. вище) залишається з’єднаною з легеневим стовбуром, тобто перетворюється на праву і ліву легеневі артерії. Від обох VI аортальних дуг відходять тонкі гілки до паренхіми легень, де вони продовжують галузитись (майбутні гілки легеневих артерій). Після цього дистальна частина VI аортальної дуги редукується, тобто втрачається зв’язок цієї дуги з дорсальною аортою. Ліва VI аортальна дуга зберігає зв’язок з лівою дорсальною аортою у вигляді широкої артеріальної протоки (ductus arteriosus) – протоки Боталла, по якій у плода кров з легеневого стовбура відтікає в аорту. Після народження дитини артеріальна протока упродовж 8–10 днів закривається і згодом перетворюється на артеріальну зв’язку (lig. arteriosum).
Відкрита артеріальна протока – одна з найчастіших вад великих судин (8 випадків на 10000), особливо серед недоношених дітей; вона може виникати ізольовано або в поєднанні з іншими серцевими вадами. Зокрема, дефекти, що спричинюють велику різницю між тиском в аорті та в легеневій артерії, можуть призводити до посиленого кровотоку крізь протоку, перешкоджаючи таким чином її нормальному закриттю.
Коарктація аорти трапляється з частотою 3,2 випадки на 10 000. Це стан, при якому просвіт аорти нижче місця відходження лівої підключичної артерії значно звужений. Оскільки звуження може розташовуватися вище або нижче відходження артеріальної протоки, визначають два види коарктації – предуктальну та постдуктальну. Причиною звуження аорти найчастіше буває аномалія середньої оболонки у поєднанні з проліферацією інтими. При предуктальному типі коарктації артеріальна протока зберігається; при постдуктальному, частішому типі, зазвичай закривається. В останньому випадку обхідний кровообіг між проксимальною та дистальною частинами аорти забезпечується великими міжребровими та внутрішніми грудними артеріями. У такий спосіб нижня частина тіла постачається кров’ю.
Подвійна аортальна дуга виникає тоді, коли між місцем відходження сьомої міжсегментної артерії та її сполученням із лівою дорсальною аортою зберігається права дорсальна аорта. Судинне кільце оточує трахею та стравохід і стискає їх, утруднюючи дихання та ковтання.
Права аортальна дуга виникає тоді, коли ліва четверта дуга та ліва дорсальна аорта повністю облітеруються і заміщуються відповідними судинами з правого боку. В деяких випадках, коли артеріальна зв’язка розташовується зліва і проходить позаду стравоходу, спостерігається утруднене ковтання.
У ділянках шиї і голови із дорсальних гілок міжсегментних дорсальних артерій утворюються хребтові артерії, а краніальніше – основна артерія та її гілка. В ділянках тулуба дорсальні гілки цих артерій перетворюються на задні міжреброві і поперекові артерії, які живлять стінки тулуба. Із вентральних гілок міжсегментних дорсальних артерій формуються ліва підключична артерія і дистальний відділ правої підключичної артерії. В процесі розвитку верхніх кінцівок права і ліва підключичні артерії вростають в них, кожна з них називається осьовою артерією верхньої кінцівки (a. аxialis membri superioris). З цієї артерії, яка росте дистально і галузиться, утворюються всі артерії верхньої кінцівки. У дорослих людей залишком осьової артерії верхньої кінцівки є загальна міжкісткова артерія – гілка ліктьової артерії.
Закладки бічних і вентральних сегментних артерій в процесі розвитку зародка втрачають сегментне розташування. Із бічних сегментних артерій утворюються парні діафрагмові, ниркова, надниркова і яєчкова чи яєчникова артерії. Із вентральних сегментних артерій формуються жовткові артерії (aa. vitellini), з яких утворюються непарні артерії, що живлять непарні органи черевної порожнини: черевний стовбур, верхня і нижня брижові артерії.
Із нижчерозташованих вентральних сегментних артерій утворюються права і ліва пупкові артерії (aa. umbilicales dextra et sinistra). Від початкового відділу кожної з цих артерій відходить осьова артерія нижньої кінцівки (a. axialis membri inferioris), кожна з яких вростає в зачатки нижніх кінцівок. Згодом ці артерії частково редукуються, у дорослої людини залишками осьової артерії нижньої кінцівки є тонкі малогомілкова артерія і супутня артерія сідничого нерва. У зв’язку з розвитком органів малого таза, і особливо нижніх кінцівок, посилено розвиваються загальні, внутрішні і зовнішні клубові артерії. При цьому кожна пупкова артерія стає гілкою відповідної внутрішньої клубової артерії. Зовнішня клубова артерія, як основна артеріальна магістраль, вростає в нижню кінцівку, що розвивається, і формує стегнову, підколінну і задню великогомілкову артерії.
Розвиток та аномалії вен. Вени зародка закладаються на четвертому тижні у вигляді парних стовбурів, що проходять з боків тіла і попереду від дорсальних аорт. Вени передньої (краніальної) частини тіла називаються прекардинальними венами, або передніми венами (vv. praecardinales; vv. anteriores), а задньої (каудальної) частини – посткардинальними венами, або задніми венами (vv. postcardinales; vv. posteriorеs). З кожного боку проксимальні відділи прекардинальної та посткардинальної вени зливаються і впадають відповідно у праву і ліву загальні кардинальні вени (vv. cardinales communis dextra et sinistra) – протоки Кюв’є, а вони – у венозну пазуху серця (sinus venosus cordis).
Подальша перебудова позазародкових вен і вен тіла зародка тісно пов’язана з розвитком серця, редукцією його венозної пазухи, а також із розвитком внутрішніх органів і кінцівок. Зокрема, на шляху жовтково-брижових вен (vv. vitellinomesenterici) розвивається печінка, а ці вени беруть участь в утворенні її ворітної системи і формуванні ворітної печінкової вени. Із загальної виносної вени печінки, яка утворюється при злитті проксимальних відділів жовтково-брижових вен, розвивається печінкова частина нижньої порожнистої вени.
Ліва пупкова вена (v. umbilicalis sinistra) через численні анастомози з’єднується з ворітною системою печінки. Один з таких анастомозів перетворюється на широку венозну протоку (ductus venosus) – протоку Аранці, яка з’єднує пупкову вену безпосередньо з печінковими венами в місці їх впадіння в нижню порожнисту вену (див. нижче розділ “Кровообіг плода”). Після народження дитини венозна протока заростає і перетворюється на венозну зв’язку печінки (lig. venosum hepatis). Права пупкова вена (v. umbilicalis dextra) дуже швидко редукується.
Магістральні вени тіла людини – верхня і нижня порожнисті вени (vv. cavae superior et inferior), розвиваються шляхом перебудови прекардинальних і посткардинальних вен та утворення нових вен. Із анастомозу між прекардинальними венами розвивається ліва плечо-головна вена, по якій притікає кров у праву прекардинальну вену. Права прекардинальна вена позаду від цього анастомозу разом з правою загальною кардинальною веною перетворюються на верхню порожнисту вену (v. cava superior).
Розвиток нижньої порожнистої вени (v. cava inferior) пов’язаний з розвитком первинної нирки (мезонефросу) та її вен – субкардинальних і супракардинальних вен (vv. subcardinales et supracardinales), а також з анастомозів, як між цими венами, так і з посткардинальними венами. Наявність цих анастомозів призводить до значного розширення вен задньої частини правого боку тіла зародка і до редукції вен лівого боку. Внаслідок цього нижня порожниста вена (v. cava inferior) розвивається з різних відділів задньої частини правого боку тіла зародка: її печінкова частина (від устя до місця впадіння в неї надниркових вен) утворюється із загальної виносної печінкової вени; передниркова частина – з правої субкардинальної вени; ниркова частина – з анастомозу між правими субкардинальними і супракардинальними венами; позадуниркова частина – з поперекового відділу правої субкардинальної вени. Більша кількість вен, що впадають в нижню порожнисту вену, також розвиваються з різних відділів субкардинальних і супракардинальних вен. Із залишків супракардинальних вен утворюються справа непарна вена, а зліва – півнепарна вена.
Складність розвитку порожнистих вен призводить до високої частоти відхилень від нормальної схеми. Зокрема, зустрічаються такі аномалії (що поєднуються з іншими вадами серця): подвійна нижня порожниста вена, відсутність нижньої порожнистої вени, подвійна верхня порожниста вена.
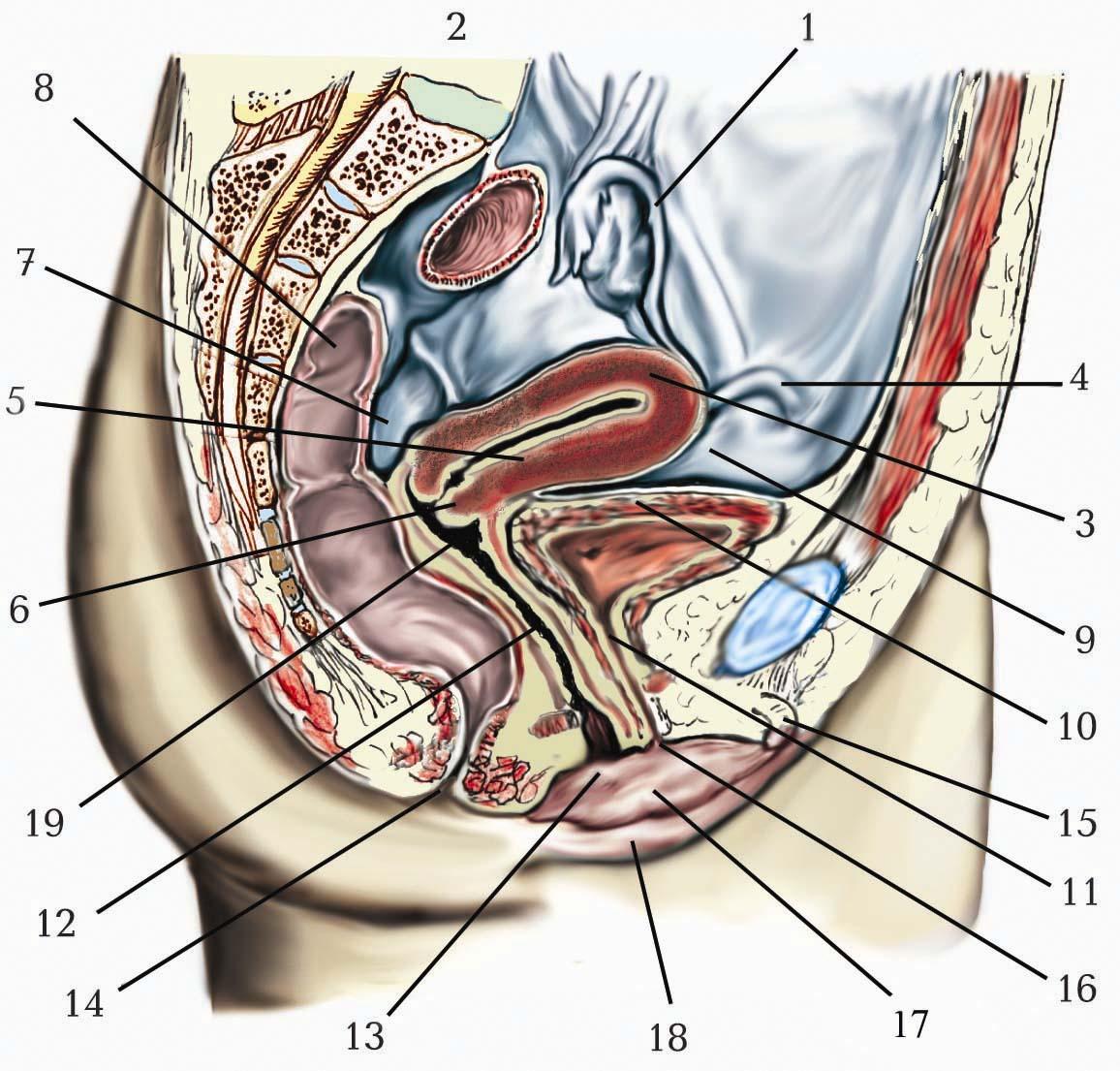
Кровообіг плода
На ранніх стадіях розвитку зародка людини в її судинній системі виділяють три кола кровообігу: внутрішньозародкове коло – в тілі зародка; жовткове коло – судини, що з’єднують зародок із жовтковим мішком; пуповинне, або центральне коло, що сполучає зародок із плацентою. Останні два кола називають позазародковими колами кровообігу. Ця система забезпечує постачання зародка, а потім плода поживними речовинами і киснем, видалення продуктів обміну речовин, тобто створює умови для життя, росту і розвитку організму в пренатальному онтогенезі.
На початкових стадіях розвитку зародок отримує поживні речовини із судин жовткового мішка. Жовтковий мішок та його судини швидко редукуються. Але частина цих судин – жовтково-брижові артерії і вени, що розміщені в тілі зародка, зберігаються і перетворюються на інші судини (див. вище). Окрім того, жовтковий мішок до 7–8-го тижня виконує ще й кровотворну функцію.
Вже на ранній стадії розвитку зародка в ділянці мезодерми алантоїса утворюється нова судинна система, що формується спочатку в позазародковій ділянці. Ці судини проникають в хоріон і хоріонічні ворсинки, утворюючи в них капілярну сітку (система хоріонічних судин). При злитті цих судин утворюються пупкові судини – пупкові вена і дві артерії (vena et arteriae umbilicales), які вторинно з’єднуються із судинною системою зародка. Після редукції жовткового кровообігу вся кров зародка проходить через капілярну сітку хоріонічних ворсинок плаценти, що “омиваються” кров’ю матері у міжворсинчастих просторах. Материнська кров до плаценти притікає по маткових артеріях. Із крові матері поживні речовини проникають у кров зародка через стінки хоріонічних ворсинок – складну систему гемохоріонічного (плацентарного) бар’єра, що відмежовує кров матері від крові зародка. Через цю систему відбувається обмін газами між кров’ю матері і зародка (плода), тому така система кровообігу називається плацентарним кровообігом. Остаточно формується плацента після складних перетворень в кінці другого місяця внутрішньоутробного розвитку, забезпечуючи подальший розвиток плода.
Із капілярної сітки хоріонічних ворсинок формуються хоріонічні судини, при їх злитті утворюється головний стовбур – пупкова вена (v. umbilicalis), яка в складі пуповини (umbilicus) йде до тіла зародка (з початку третього місяця організм, що розвивається, називається плодом). Пупкова вена, пройшовши через пупкове кільце, в складі серпоподібної зв’язки очеревини доходить до нижнього краю печінки, лягає в борозну пупкової вени (sulcus venae umbilicalis hepatis) і на рівні воріт печінки розгалужується на дві гілки. Крупніша гілка впадає переважно у ліву гілку ворітної печінкової вени, що продовжує формуватися, друга гілка – венозна протока (ductus venosus), або протока Аранці, проходить в однойменній борозні печінки і впадає в одну з печінкових вен або безпосередньо в нижню порожнисту вену. Більша частина артеріальної крові, що притікає від плаценти, по пупковій вені потрапляє в печінку, яка виконує у плода ще й кровотворну функцію. Отже, у нижню порожнисту вену надходить кров із трьох джерел: з нижніх кінцівок і стінок черевної порожнини, з печінки і безпосередньо від плаценти через венозну протоку. Ця третя порція артеріальної крові переважає. Змішана, але збагачена киснем і поживними речовинами, кров по нижній порожнистій вені потрапляє у праве передсердя, а з нього через овальний отвір у міжпередсердній перегородці – в ліве передсердя, минаючи легеневе коло, куди її потік спрямовує добре розвинена у плодів заслінка нижньої порожнистої вени (valvula venae cavae inferior) – заслінка Євстахія. Із лівого передсердя кров тече у лівий шлуночок, а потім по аорті і судинах, що відходять від неї, надходить до органів і тканин тіла плода.
Венозна кров від голови, шиї, верхніх кінцівок, грудного пояса і значної частини стінок грудної порожнини поступає у праве передсердя по верхній порожнистій вені, а з нього через правий передсердношлуночковий отвір – у правий шлуночок. У праве передсердя відкривається вінцева пазуха, по якій відтікає кров від стінок серця. Із правого шлуночка кров виштовхується в легеневий стовбур, а з нього по крупній артеріальній протоці (ductus arteriosus), протоці Боталла, значна частина крові відтікає безпосередньо в аорту. Артеріальна протока з’єднує ліву легеневу вену з аортою нижче місця відходження від неї лівої підключичної артерії. Певна частина крові все ж таки протікає через мале (легеневе) коло кровообігу, хоча легеневі артерії і легені розвинені слабо, і потрапляє у ліве передсердя.
Артерії, що відходять від низхідної аорти, живлять змішаною кров’ю органи і стінки грудної та черевної порожнин, а також нижні кінцівки. Отже, верхня частина тіла, зокрема головний мозок, яку кровопостачають артерії, що відходять від дуги аорти, отримує кров, більше збагачену киснем і поживними речовинами порівняно з нижньою половиною тіла.
По правій і лівій пупкових артеріях (aa. umbilicales dextra et sinistra), що відходять від відповідних внутрішніх клубових артерій, прямують по задній поверхні передньої стінки черевної порожнини під очеревиною до пупкового кільця, а потім йдуть у складі пуповини, кров від плода надходить у плаценту, несучи із собою продукти обміну речовин і вуглекислий газ.
Після народження дитини суттєво змінюється її судинна система – відбувається різкий перехід від плацентарного кровообігу до легеневого. Після першого вдиху починають функціонувати легені, легеневі артерії і вени. Після перев’язування пуповини пупкові судини спадаються, заростають (облітеруються) і перетворюються на зв’язки. Пупкові артерії облітеруються упродовж перших 2–3 днів життя і перетворюються на дві присередні пупкові зв’язки (ligg. umbilicales mediales). Цей відділ кожної пупкової артерії називають закритою частиною (pars occlusa). Початковий відділ пупкових артерій функціонує, віддаючи гілки до органів малого таза, тому називається відкритою частиною (pars patens). Пупкова вена закривається через 6–7 днів після народження дитини і перетворюється на круглу зв’язку печінки (lig. teres hepatis).
По легеневих венах після народження дитини значно зростає приплив артеріальної крові у ліве передсердя, а тиск крові в ньому збільшується і перевищує тиск венозної крові у правому передсерді. Внаслідок цього первинна міжпередсердна перегородка притискається до вторинної міжпередсердної перегородки і остаточно закривається овальний отвір (про ці структури див. вище). На його місці залишається добре виражена з боку правого передсердя овальна ямка (fossa ovalis), що обмежована кантом овальної ямки (limbus fossae ovalis). Розвинена заслінка нижньої порожнистої вени, яка втратила після народження дитини своє функціональне значення, перетворюється на невелику складку ендокарда, що проходить від устя нижньої порожнистої вени до овальної ямки. Овальний отвір закривається не повністю, процес його повного закриття триває упродовж першого року життя дитини. При цьому можливі аномалії і вади розвитку (див. нижче).
Коли легені немовлят починають функціонувати, вони через легеневі артерії інтенсивно “всмоктують” венозну кров у своє русло. При цьому артеріальна протока (протока Боталла), що з’єднує аорту з легеневим стовбуром, спадається, її м’язова оболонка скорочується і просвіт протоки заростає (облітерується), перетворюючись на артеріальну зв’язку (lig. arteriosum). Венозна протока (протока Аранці) також швидко спадається і облітерується, перетворюючись на венозну зв’язку (lig. venosum) – зв’язку Аранці.
Після припинення плацентарного кровообігу і закриття овального отвору активно функціонує мале (легеневе) коло кровообігу. В системі циркуляції крові в організмі дитини утворюються взаємовідношення, подібні до дорослого організму, а серце остаточно розділене на праву (венозну) і ліву (артеріальну) половини.
Вади розвитку серця
Під час складних процесів ембріогенезу серця можуть виникати різноманітні аномалії і вади його розвитку, а також розвитку крупних судин, які викликають порушення функції серця. Аномалії і вади серця є наслідком неправильного формування серця в період внутрішньоутробного розвитку. Причиною таких порушень розвитку серця є шкідливі хімічні і фізичні чинники зовнішнього середовища, хвороби матері, зокрема, деякі інфекційні, недотримання нею нормального способу життя (вживання алкоголю, нікотину, наркотиків тощо), спадкові фактори і т. п. Переважають аномалії і вади розвитку правої половини серця.
Найчастіше виникають наступні вади розвитку серця:
– неповне формування (дефект) міжпередсердної перегородки;
– незакриття або часткове закриття овального отвору в міжпередсердній перегородці;
– повністю або частково не сформована міжшлуночкова перегородка;
– порушення розвитку аорто-легеневої перегородки в артеріальному стовбурі призводить до його неповного розділення на висхідну частину аорти і легеневий стовбур. Інколи виникає звуження або повне закриття (атрезія) легеневого стовбура, що порушує кровообіг плода та його розвиток;
– незарощення артеріальної протоки (протоки Боталла) між аортою і легеневим стовбуром, що приводить до змішання артеріальної і венозної крові та негативно впливає на розвиток. У однієї людини можуть виникати дві, три і більше вроджених вад серця. Утворюються різні комбінації цих вад, так звані тріади і тетради Фалло, наприклад, звуження (стеноз) легеневого стовбура, утворення правої дуги аорти замість лівої дуги (декстрапозиція аорти), неповне формування міжшлуночкової перегородки і значне збільшення (гіпертрофія) правого шлуночка.
Можливі також вади розвитку правого і лівого передсердно-шлуночкових клапанів, клапанів аорти і легеневого стовбура – їх звуження (стеноз) або недостатність (неповне закриття стулок і півмісяцевих заслінок клапанів). Причиною таких вад є ненормальний розвиток ендокардіальних валиків, з яких утворюються клапани серця.
Дуже рідко трапляються правобічне розташування серця (dextracardia) в грудній порожнині, але така аномалія переважно буває при переверненому положенні внутрішніх органів (situs viscerum inversus). Надзвичайно рідко виникає вада серця, що несумісна з життям дитини після народження: серце через відкриту спереду стінку грудної порожнини – щілину груднини (fissura sterni) “випадає назовні” (ectopia cordis thoracica). Після народження з такою вадою серця дитина переважно помирає. Ця вада часто супроводжується іншою вадою розвитку – вродженою черевною грижею, коли через щілину передньої черевної стінки “випадають” внутрішні органи.
Вікові особливості кровоносних судин
Судини великого кола кровообігу
Артерії. Після народження дитини з віком збільшується діаметр і товщина стінок артерій, а також їх довжина. Змінюється рівень відходження артеріальних гілок від магістральних артерії і навіть тип їхнього галуження. Діаметр лівої вінцевої артерії більший за діаметр правої вінцевої артерії у людей всіх вікових груп. Найвираженіші відмінності діаметрів вінцевих артерій характерні для немовлят та 10–14-річних дітей. У людей старечого віку (старше 75 років) діаметр правої вінцевої артерії дещо більший за діаметр лівої вінцевої артерії. Діаметр загальної сонної артерії в осіб раннього дитинства (1–3 роки) дорівнює 3–6 мм, а в дорослих складає – 9–14 мм. Діаметр підключичної артерії найінтенсивніше збільшується у дітей від моменту народження до 4-річного віку. У перші 10 років життя дитини з усіх мозкових артерій найбільший діаметр має середня мозкова артерія.
У ранньому дитячому віці артерії, що живлять різні відділи кишки, мають майже однаковий діаметр. Різниця між діаметром магістральних артерій і діаметром їхніх гілок другого та третього порядків спочатку незначна, але з віком дитини ця різниця зростає. Діаметр магістральних артерій збільшується швидше, ніж діаметр їх гілок. Упродовж перших п’яти років життя дитини діаметр ліктьової артерії збільшується швидше, ніж променевої артерії, але пізніше діаметр променевої артерії стає більшим. Збільшується також окружність (периметр) артерій. Так, окружність висхідної аорти у немовлят дорівнює 17–23 мм, у 4-річних дітей – 39 мм, у 15-річних – 49 мм, а в дорослих людей – 60 мм. Товщина стінки висхідної аорти інтенсивно збільшується у дітей до 13 років, а у загальної сонної артерії цей процес сповільнюється після 7 років життя. Інтенсивно збільшується і площа просвіту висхідної аорти від 23 мм2 у немовлят до 107,2 мм2 у 12-річних дітей, що узгоджується зі збільшенням розмірів серця і об’єму серцевого викиду крові.
Довжина артерій зростає пропорційно до росту тіла і кінцівок. Зокрема, довжина низхідної частини аорти у дорослих людей 50-річного віку збільшується майже в чотири рази порівняно з немовлятами, при цьому довжина грудної частини аорти зростає швидше, ніж черевної частини. Артерії, що живлять головний мозок, найінтенсивніше розвиваються до 3–4-річного віку, за темпами росту вони перевершують ріст інших судин. Найшвидше росте в довжину передня мозкова артерія. З віком людини відповідно видовжуються артерії, які живлять внутрішні органи, верхні і нижні кінцівки. Так, у немовлят і дітей грудного віку нижня брижова артерія має довжину 5–6 см, а в дорослих людей – 16–17 см.
Рівні відходження гілок від магістральних артерій у немовлят і дітей, як правило, розташовані проксимальніше, а кути, під якими відходять ці судини, у дітей більші, ніж у дорослих. Змінюється також радіус кривини дуг, утворених судинами. Наприклад, у немовлят і дітей до 12-річного віку кривина дуги аорти має більший радіус, ніж у дорослих.
Пропорційно до росту тіла і кінцівок відповідно збільшується довжина їх артерій, при цьому відбувається зміна топографії цих судин. Чим старша людина, тим нижче розташовується дуга аорти: у немовлят вона розміщена вище рівня І грудного хребця, у 17–20-річних людей – на рівні ІІ, у 25–30-річних – на рівні ІІІ, у 40–45-річних – на рівні IV грудного хребця, а у людей похилого і старечого віку – на рівні міжхребцевого диску між IV i V грудними хребцями.
Змінюється також топографія артерій кінцівки. Наприклад, у немовлят проекція ліктьової артерії відповідає передньому краю ліктьової кістки, а променевої артерії – передньому краю променевої кістки. З віком ліктьова і променева артерії переміщаються стосовно серединної лінії передпліччя у бічному напрямку. У дітей старше 10 років ці артерії розташовуються і проектуються так само, як і в дорослих людей. Проекції стегнової і підколінної артерій у перші роки життя дитини також зміщуються в бічному напрямку від серединної лінії стегна, при цьому проекція стегнової артерії наближається до присереднього краю стегнової кістки, а проекція підколінної артерії – до серединної лінії підколінної ямки. Змінюється топографія долонних артеріальних дуг. Поверхнева долонна дуга в немовлят і дітей до 3–4-річного віку розташована проксимальніше від середини ІІ і ІІІ п’ясткових кісток, у дорослих людей ця дуга проектується на рівні середини ІІІ п’ясткової кістки.
З віком відбуваються також зміни типу галуження артерій. Так, у немовлят тип розгалуження вінцевих артерій серця розсипний, до 6–10-річного віку формується магістральний тип, що зберігається упродовж усього життя.
Вени. З віком збільшується діаметр вен, площа їх поперечного перерізу і довжина. Наприклад, верхня порожниста вена у зв’язку з високим розташуванням серця в дітей коротша. У дітей грудного віку, 8–12-річних дітей і підлітків довжина і площа поперечного перерізу верхньої порожнистої вени зростають. У людей зрілого віку ці показники майже не змінюються, а у людей похилого і старечого віку у зв’язку зі змінами структури стінок верхньої порожнистої вени її діаметр збільшується. Нижня порожниста вена у немовлят коротша і має відносно великий діаметр, приблизно 6 мм. Упродовж першого року життя її діаметр змінюється незначно, а потім зростає швидше, ніж діаметр верхньої порожнистої вени. У дорослих людей діаметр нижньої порожнистої вени на рівні впадіння ниркових артерій дорівнює 25–28 мм. Одночасно зі збільшенням довжини порожнистих вен змінюється положення їх приток. Ворітна печінкова вена та її притоки – верхня і нижня брижові вени та селезінкова вена у немовлят в основному сформовані.
Після народження дитини змінюється топографія поверхневих вен тіла та кінцівок. Так, у немовлят вже є густі підшкірні венозні сплетення, тому на їхньому тлі великі вени не контуруються. У дворічному віці на нижній кінцівці чітко виділяються велика і мала підшкірні вени, а на верхній кінцівці – головна і основна вени. Інтенсивно більшає діаметр поверхневих вен нижніх кінцівок упродовж перших двох років життя дитини: великої підшкірної вени майже в 2 рази, а малої підшкірної – у 2,5 рази.