Кровотеча. Крововтрата. Екстрена медична допомога
РОЗДІЛ 2 Основи нормальної фізіології серцево-судинної системи
2.1 Функції системи кровообігу
1 Транспортна функція є основною функцією системи кровообігу. Вона полягає в транспорті такого об’єму крові, який відповідає потребам організму. Серце – це два послідовно з’єднаних насоси – правий і лівий. За рахунок скорочення (систоли) і розслаблення (діастоли) відбувається проштовхування крові у судини. Праве серце виштовхує кров у легеневий стовбур, ліве – в аорту.
Система кровообігу людини є замкненою, що вперше довів Уїльям Гарвей у 1628 році. Вона складається з великого (системного) та малого (легеневого) кіл кровообігу.
2 Рецепторна функція
Серцево-судинна система є великим рецепторним полем, від якого інформація надходить до ЦНС. У серці й судинах знаходяться такі типи рецепторів: хеморецептори, осморецептори, барорецептори, волюморецептори, ноцицептори та ін.
- Ендокринна функція
Серце здатне секретувати гормони. У передсердях знаходяться міоендокринні клітини, які у відповідь на розтягнення вивільнюють у кров гормон – передсердний Na-уретичний фактор (атріопептин). Він бере участь у регуляції водно-сольового обміну (зменшує реабсорбцію натрію в нирках, збільшує діурез, зменшує ОЦК, розширює артеріоли, зменшує АТ).
- Депонування крові
У судинах черевної порожнини, підшкірних венах, судинах печінки і селезінки може депонуватися до 1 літра крові.
- Обмінна функція
Через стінку кровоносних судин, особливо капілярів, здійснюється обмін газами і речовинами між кров’ю й тканинами.
- Бар’єрна функція
Судинна стінка входить до складу гістогематичних бар’єрів.
- Участь у гемостазі та підтримці рідкого стану крові
- Захисна функція
Виконується ендотеліальними клітинами.
- Серцево-судинна система є необхідним елементом для здійснення функцій іншими системами:
- дихання (процеси газообміну в легенях);
- виділення (процеси утворення сечі);
- терморегуляції;
- (процеси всмоктування).
10 Серцево-судинна система бере участь у реалізації емоційних станів.
Периферична кров – це кров, що циркулює по судинах та міститься у депо.
2.2 Склад і кількість крові
Об’єм циркулюючої крові (ОЦК) становить у дорослої здорової людини 6–8 % від маси тіла, або 70– 75 мл/кг маси (приблизно 4–6 л).
ОЦК є важливою фізіологічною константою. ОЦК залежить від:
- віку (в новороджених ОЦК становить 10 % від маси тіла і лише в період статевого дозрівання знижується до рівня дорослої людини).
- статі (у чоловіків – 7 %, у жінок – 6 % від маси тіла).
- функціонального стану організму (у фізично тренованих вищий, у спортсменів може досягати 10 %).
Нормальна величина ОЦК називається нормоволемією, збільшений ОЦК – гіперволемією, зменшений ОЦК – гіповолемією.
Периферична кров складається з плазми (55–60 %) і формених елементів (40–45 %).
Гематокрит (Ht) – відношення об’єму еритроцитів до об’єму крові. Іноді гематокрит визначається як відношення сумарного об’єму всіх формених елементів крові до загального об’єму крові. Різниця в цьому визначенні невелика, оскільки 99 % загального об’єму формених елементів крові становлять саме еритроцити. Гематокрит виражають у відсотках до загального об’єму крові.
Величина гематокриту залежить від:
- статі (у чоловіків 44–46 %, у жінок – 41–43 %). – віку (в новонароджених Ht на 20 % вищий, ніж у жінок, у дітей – на 10 %).
- умов існування (при адаптації до висоти Ht може істотно збільшуватися).
Після крововтрати в результаті наростаючої гемодилюції об’єм плазми збільшується, отже, гематокрит зменшується.
2.3 Фізично-хімічні властивості крові:
- Осмотичний тиск. Росм = 7,5 атм = 5 600 мм Нg = = 745 кПа.
- Густина (питома вага). Визначається наявністю розчинних речовин:
Рпл = 1,025–1,034 г/см3; Ркр = 1,050–1,060 г/см3.
- В’язкість – внутрішнє тертя, обумовлене тертям формених елементів між собою та з судинною стінкою. В’язкість створює опір кровотоку. В’язкість визначають відносно в’язкості води, яку беруть за 1. В’язкість плазми дорівнює 1,7–2,2. В’язкість нерозведеної крові – 5.
- Активна реакція крові (рН):
рН артеріальної крові = 7,4; рН венозної крові = 7,36.
Зменшення рН (закислення крові) називається ацидозом. Підвищення рН (луження крові) називається алкалозом.
Тривалий зсув рН навіть на 0,1–0,2 може стати смертельним. Крайніми межами змін рН, сумісними з життям, є значення 7,0–7,8. Зсув рН за ці межі спричиняє тяжкі порушення і може призвести до смерті.
2.4 Групи крові
Аглютиногени (гемаглютиногени) – специфічні антигени, які знаходяться на мембрані еритроцитів. За хімічною природою це глікопротеїди або гліколіпіди. У крові кожної людини міститься індивідуальний набір специфічних еритроцитарних аглютиногенів. Сьогодні їх відомо близько 400, тридцять з яких трапляються досить часто і можуть бути причиною сильних реакцій під час переливання крові.
Аглютиніни (ізогемаглютиніни) – специфічні розчинені в плазмі крові антитіла, які належать до фракції гамма-глобулінів.
Аглютинація – склеювання еритроцитів, що відбувається в результаті реакції антиген-антитіло. Зазвичай, аглютинація супроводжується гемолізом еритроцитів. Аглютинація відбувається в разі зіштовхування однойменних аглютиногенів та аглютинінів. Вважають, що аглютинін має два активних центри, тому може зв’язати два еритроцити, утворивши місток.
Система АВО
У 1901 році австрієць К. Ландштейнер і в 1903 році чех Я. Янський виявили на поверхні еритроцитів аглютиногени А й В та пояснили явище аглютинації.
Поділ крові на групи в системі АВО грунтується на наявності на поверхні еритроцитів аглютиногенів А і В. Проти цих аглютиногенів упродовж першого року життя в крові утворюються аглютиніни альфа і бета. Аглютиніни утворюються до тих аглютиногенів, яких немає в еритроцитах (якщо еритроцити містять аглютиноген А, утворюється аглютинін бета, якщо В – альфа). Титр аглютинінів максимальний у 10–14 років, потім поступово зменшується. Аглютиніни належать переважно до імуноглобулінів M (JgM) (меншою мірою – до JgG). Це високомолекулярні імуноглобуліни. JgM є типовими гемолізинами (під час їх взаємодії з відповідними антигенами на мембрані еритроцитів утворюються сполуки, що руйнують еритроцити).
Якщо трапляються однойменні аглютиногени й аглютиніни – А з альфа, В з бета – відбувається аглютинація, що закінчується гемолізом еритроцитів. Лізис еритроцитів здійснюється за участі системи комплементу і протеолітичних ферментів. Накопичення зруйнованих еритроцитів призводить до закупорення капілярів та інших ускладнень, що можуть закінчитися смертю. Тому в природних умовах у крові людини не можуть міститися антигени й антитіла, що відповідають один одному, оскільки б це призводило до аглютинації власних еритроцитів. У системі АВО виділяють чотири групи крові:
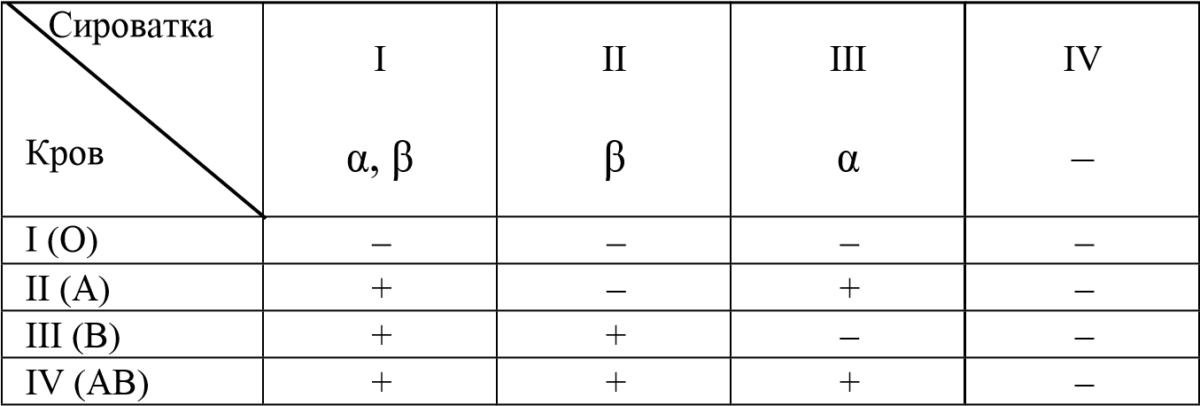
Група крові | Аглютиногени (еритроцит) | Аглютиніни (плазма) |
І (О) | – | Альфа, бета |
ІІ (А) | A | Бета |
ІІІ (В) | B | Альфа |
ІV (АВ) | AB | – |
Для визначення групи крові у системі АВО використовують стандартні сироватки, що містять аглютиніни , (сироватка – це дефібринована плазма). Сироватки: І групи – без кольору; ІІ – блакитна; ІІІ – рожева; IV – жовта.
Сироватки змішують на планшеті з кров’ю у співвідношенні 10:1 і за наявності аглютинації роблять висновок про групу крові.
Система резус
У 1940 році К. Ландштейнер і І. Вінер винайшли на еритроцитах макак резус, ще один антиген, який назвали резус-фактор. Пізніше з’ясувалося, що він також міститься у 85 % людей, кров яких називається резус-позитивною; 15 % його не мають, і їх кров називається резус-негативною.
Система резус має шість різновидів антигенів: С, D, Е, с, d, e. Найсильніші антигенні властивості має антиген D, антитіла до якого утворюються найбільш активно.
У системі резус виділяють дві групи крові: Rh+ – кров, що містить D-антиген;
Rh- – кров, що не містить D-антигену. Відмінність системи резус від системи АВО:
- Аглютиніни системи АВО з’являються на перших місяцях життя і містяться в крові упродовж усього життя, тоді як антирезус-антитіла з’являються лише після сенсибілізації (контакту Rh-індивіда з Rh+-антигенами). Це має місце під час переливання крові і при вагітності.
- Rh-аглютиніни є неповними антитілами класу IgG, що мають невеликі розміри і можуть проникати через плацентарний бар’єр, тоді як аглютиніни є повними антитілами переважно класу IgM, що мають великі розміри і через плаценту не проникають.
Резус-конфлікт
Резус-конфлікт може виникати у двох випадках.
- Під час переливання крові (якщо Rh-реципієнтові увести Rh+-кров). Перше переливання крові не є небезпечним. Максимальний титр антитіл спостерігається через 2–4 місяці. За цей час перелиті еритроцити вилучаються з кровоносного русла. Але антирезус-антитіла тепер уже є в крові пацієнта. І при повторному переливанні Rh+ крові відбувається аглютинація, гемоліз еритроцитів, що може призвести до гемолітичного шоку і смерті.
- При вагітності (якщо Rh-вагітна Rh+-плодом). Якщо перша вагітність проходить нормально, ніяких ускладнень не виникає. Під час пологів порушується плацентарний бар’єр, і еритроцити дитини потрапляють у кров жінки. Починається утворення антитіл-імуноглобулінів G. При повторній Rh-конфліктній вагітності антирезусантитіла проникають через плаценту в організм плода і спричиняють руйнування еритроцитів, що призводить до загибелі плода і викидня. Якщо ж при першій вагітності спостерігається фетоплацентарна недостатність, невелика кількість еритроцитів може потрапляти в організм жінки і провокувати утворення імуноглобулінів. Зазвичай титр антитіл зростає повільно впродовж кількох місяців, тому серйозних ускладнень не виникає. У такому разі може спостерігатися гемолітична анемія новонароджених.
Утворення антитіл в організмі Rh-жінки можна обмежити або пригнітити повністю за рахунок так званої анти-D-профілактики. Відразу після пологів жінці вводять анти-D-глобулін і Rh+-еритроцити, що потрапили до неї в кров, під час пологів вони будуть руйнуватися, тобто буде ліквідуватися той фактор, який викликав синтез антитіл.
До речі, реакція антиген-антитіла може виникати і в разі несумісності за АВО-системою. Але ці реакції зазвичай слабовиражені.
2.5 Переливання крові (гемотрансфузія)
Необхідно пам’ятати, що гемотрансфузія – це операція трансплантації чужорідної тканини. І найпершим тяжким її ускладненням є імунний конфлікт. Уся відповідальність за наслідки цього процесу покладена на лікаря, який її призначив і має ретельно контролювати всі його етапи.
Етапи переливання крові
- Визначення групи крові донора і реципієнта в системі АВО та в системі Rh.
- Проведення індивідуальної проби на сумісність. Її мета – перевірка сумісності за іншими антигенами й антитілами.
Пряма проба – еритроцити донора + плазма реципієнта. Ця проба дозволяє виявити в сироватці реципієнта антитіла до еритроцитів донора.
Зворотна проба – плазма донора + еритроцити реципієнта. Ця проба дозволяє виявити в крові донора антитіла до еритроцитів реципієнта.
Відсутність аглютинації в обох пробах свідчить про сумісність крові.
- Проведення біологічної проби. Її мета – перевірка сумісності білків.
Реципієнтові внутрішньовенно краплинно переливають 25 мл донорської крові і спостерігають за станом хворого.
Протипоказаннями для припинення переливання є:
біль у попереку, потемніння в очах, підвищення температури тіла. Якщо кров переливають непритомному пацієнтові, то спостерігають за тиском, пульсом і зіницями. Тиск повинен не змінюватися, зіниці перебувати в звичайному стані. Підвищення тиску на 20 мм рт. ст. є сигналом для припинення переливання.
Правила переливання крові
- Переливають лише одногрупну, однорезусну кров. Раніше люди з І (О) групою вважались універсальними донорами і їх кров переливали реципієнтам інших груп. Зараз такі гемотрансфузії вважаються неприпустимими. Чому? Еритроцити І групи не містять антигенів А та В і, в принципі, еритроцитарну масу І групи можна переливати пацієнтам інших груп. Але плазма І групи містить аглютиніни і може давати аглютинацію з кров’ю, що містить антигени А і В (ІІ, ІІІ, ІV). Таку плазму можна вводити в обмеженому об’ємі, щоб відбувалося розведення аглютинінів, і не виникала аглютинація. Якщо ж увести багато такої плазми, розведення не буде і виникне склеювання еритроцитів реципієнта.
- Одномоментно переливають не більше ніж 500 мл крові. 3 Не переливають кров одного й того самого донора.
2.6 Фізіологія гемостазу
Система гемостазу – це система, що забезпечує, з одного боку, підтримання рідкого стану крові, з іншого – припинення кровотечі в разі ушкодження кровоносних судин.
У здійсненні цих функцій беруть участь: стінка кровоносних судин, формені елементи крові (насамперед тромбоцити) та біохімічні системи плазми крові (система згортання крові, антикоагулянтна система, система фібринолізу, калікреїн-кінінова система).
Існує два механізми гемостазу:
- Судинно-тромбоцитарний (первинний, мікроциркуляторний). Забезпечує припинення кровотечі в судинах мікроциркуляторного русла діаметром до 100 мкм. Його результатом є білий тромб, що складається із тромбоцитів.
- Коагуляційний механізм (вторинний, макроциркуляторний). Є продовженням судинно-
тромбоцитарного і розвивається на його основі. Забезпечує припинення кровотечі в судинах діаметром більше ніж 100 мкм. Його результатом є червоний тромб, що складається з фібрину і формених елементів крові.
Роль тромбоцитів у гемостазі
Тромбоцити периферичної крові є фрагментами клітин – мегакаріоцитів, які ще в кістковому мозку розпадаються на 3–4 тис. невеликих частинок кров’яних пластинок.
Тромбоцит не має ядра і більшості субклітинних структур. Але в той самий час він досить складно побудований і добре пристосований до виконання своїх функцій. На мембрані і в середині тромбоцита міститься велика кількість біологічно активних сполук.
Тромбоцити живуть 8–12 діб. Вони руйнуються в печінці, селезінці, легенях або прилипають до ендотелію судин і виконують трофічну функцію.
У нормі в крові міститься 180–320×109/л тромбоцитів.
Зменшення кількості тромбоцитів називається тромбоцитопенією, зростання – тромбоцитозом. Існують добові коливання кількості тромбоцитів: удень їх більше, ніж уночі. Їх кількість змінюється під час фізичного навантаження, після їди, в разі стресів.
Тромбоцити виконують такі функції:
- Ангіотрофічну функцію. За 1 добу 10–15 % усіх циркулюючих тромбоцитів витрачається на живлення судинної стінки. Вони прилипають до ендотелію, руйнуються і виливають на ендотелій свій вміст. Основним компонентом вмісту є тромбоцитарний фактор росту, що зміцнює судинну стінку, особливо стінку капілярів. Якщо ендотеліальні клітини позбавляються ендотеліального підгодовування (це буває при тромбоцитопеніях), вони підлягають дистрофії і починають пропускати через себе еритроцити. Діапедез еритроцитів може бути досить інтенсивним. Зовнішньо він виявляється у вигляді дрібних крововиливів – петехій.
- Транспортну функцію. Тромбоцити здатні абсорбувати на своїй поверхні біологічно активні речовини і транспортувати їх.
- Участь у припиненні кровотечі. Обумовлена здатністю тромбоцитів до адгезії та агрегації, що призводить до формування тромбоцитарної пробки. Крім того, в тромбоцитах виявлена ціла низка сполук, які беруть участь у згортанні крові.
Судинно-тромбоцитарний гемостаз
Судинно-тромбоцитарний гемостаз здійснюється декількома етапами:
- Спазм артеріол – звуження судин у разі ушкодження.
- Адгезія тромбоцитів – прилипання тромбоцитів до ушкодженої судинної стінки.
- Агрегація тромбоцитів – скупчення тромбоцитів у місці ушкодження і склеювання їх один з одним.
- Реакція вивільнення – процес секреції гранул тромбоцитів.
- Консолідація тромба – ущільнення, ретракція тромбу, внаслідок якої він позбавляється зайвої води і набуває міцності.
Коагуляційний гемостаз
Це каскад біохімічних реакцій, результатом яких є утворення фібрину. В коагуляційному гемостазі беруть участь плазмові фактори згортання крові:
І – Фібриноген.
ІІ – Протромбін.
ІІІ – Тканинний тромбопластин. IV – Іони Са2+.
- – Проакцелерин, Ас-глобулін, лабільний фактор.
- – Активна форма V (акцелерин).
- – Проконвертин, стабільний фактор.
- – Антигемофільний глобулін, антигемофільний фактор А.
- – Фактор Крістмаса, антигемофільний фактор В.
- – Фактор Стюарта–Прауера, протромбіназа.
- – Плазмовий попередник тромбопластину, антигемофільний фактор С.
- – Фактор Хагемана, контактний фактор.
- – Фібриностабілізувальний фактор, фібриназа.
Основні фази згортання крові були описані ще в 1905 році Моравицем.
Виділяють три фази згортання крові:
1) утворення активної протромбінази; 2) утворення тромбіну; 3) утворення фібрину.
Утворення протромбінази. Активна протромбіназа утворюється двома механізмами:
- зовнішнім механізмом, триває 5–10 секунд. Реакції відбуваються на мембранах ушкоджених клітин за участі
ф. ІІІ, ф. VII, ф. V та іонів кальцію.
- внутрішнім механізмом, триває 5–7 хвилин. Реакції відбуваються на мембранах ушкоджених клітин крові (тромбоцитів, еритроцитів) за участі ф. ХІІ, ф. ХІ, ф. ІХ, ф. VIII, ф. V та іонів кальцію.
Утворення тромбіну. Це швидка фаза (2–5 с). Кров’яна протромбіназа адсорбує на своїй поверхні протромбін і за наявності кальцію перетворює його на тромбін.
Утворення фібрину. Фібрин утворюється з фібриногену під впливом тромбіну.
Після утворення тромбу відбувається його ретракція впродовж 2–3 год.
Фібриноліз Фібриноліз – розщеплення фібрину.
Розщеплення фібрину починається майже одночасно з ретракцією тромбу. Воно здійснюється системою фібринолізу, до складу якої входять плазміноген (профібринолізин) – неактивний протеолітичний фермент, плазмін (фібринолізин) – активний фермент, активатори фібринолізу, інгібітори фібринолізу.
Антикоагулянтна система
Рідкий стан крові підтримується декількома механізмами, серед яких:
- гладенька поверхня ендотелію судинної стінки;
- негативний заряд стінки і формених елементів, за рахунок цього вони відштовхуються;
- наявність на стінці судин тонкого шару фібрину, який активно адсорбує фактори згортання, особливо тромбін;
- синтез ендотелієм простацикліну, що є потужним інгібітором агрегації;
- наявність у крові певної кількості речовин, що запобігають згортанню крові, – антикоагулянтів.