Тактична медицина
Апное
Ознаки зупинки дихання (апное)
- При апное припиняється активність дихальної мускулатури, рух повітря через ніс і рот не визначається.
- Наростає ціаноз, розвивається пришвидшення пульсу, катастрофічно знижується артеріальний тиск, відбувається втрата свідомості.
- Гостро наростаюча дихальна недостатність незабаром посилюється порушенням діяльності (фібриляцією) серця, що, зазвичай, приводить до зупинки серцевої діяльності.
ПАМ’ЯТАЄМО! Щоб перевірити наявність і частоту дихання потерпілого потрібно застосувати правило «чую, бачу, відчуваю (ЧБВ)»:
- притуліться вухом до губ бійця, щоб почути дихання;
- голову поверніть у бік грудної клітки, щоб відстежити її рух;
- руку покладіть на грудну клітку, щоб відчути її рух. Нормальне дихання – 2-5 вдихів за 10 секунд. Менше 2-х вдихів – проблема з диханням. Більше 5-ти вдихів – ймовірність розвитку пневмотораксу.
За відсутності дихання проводиться штучне дихання.
ШТУЧНЕ ДИХАННЯ ЗА ДОПОМОГОЮ МІШКА АМБУ
Пам’ятайте: для дорослої людини вагою 70 кг адекватний дихальний об’єм складатиме приблизно 700–1050 мл. Спостерігайте за рухами грудної клітки як показником правильної вентиляції легень. Реаніматор повинен чекати, доки грудна клітка повністю опуститься, перед тим, як зробити новий вдих.
Не забувайте, що кожен дихальний цикл займає близько 4‐6 секунд, тому маску стискаємо в такому ж темпі.
Зверніть увагу, що перевага надається методиці штучної вентиляції легень, яка виконується двома особами: одна утримує обома руками маску на обличчі пацієнта і, піднімаючи підборіддя, забезпечує відкривання дихальних шляхів, а асистент стискає мішок із частотою 12-15 разів на хвилину.
ПРОВЕДЕННЯ ШТУЧНОГО ДИХАННЯ 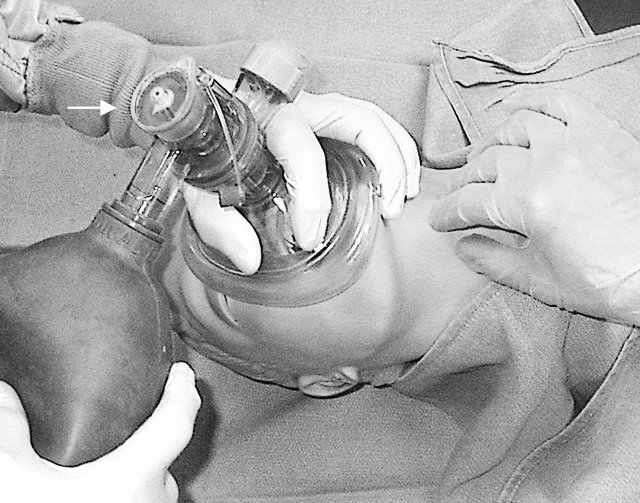
МЕТОДОМ «З РОТА В РОТ»
- Штучне дихання можна робити тільки в тих випад ках, коли у вас немає інших поранених.
- Обережно затисніть пораненому ніздрі.
- Зробіть повний вдих з рота в рот, водночас переконайтеся, що грудна клітка пораненого підводиться.
- Якщо грудна клітка пораненого не рухається, зробіть ще одну спробу відкрити його дихальні шляхи (для цього треба посилити зак идання голови і підняття підборіддя).
- Перевіряйте пульс на сонній артерії приблизно кожні 12 вдихів.
- Якщо грудна клітка пораненого не рухається і поранений не намаг ається дихати, припиняйте спроби порятунку.
- Якщо поранений почав дихати самостійно, вставте назофаренгіальний повітропровід у разі необхідності.
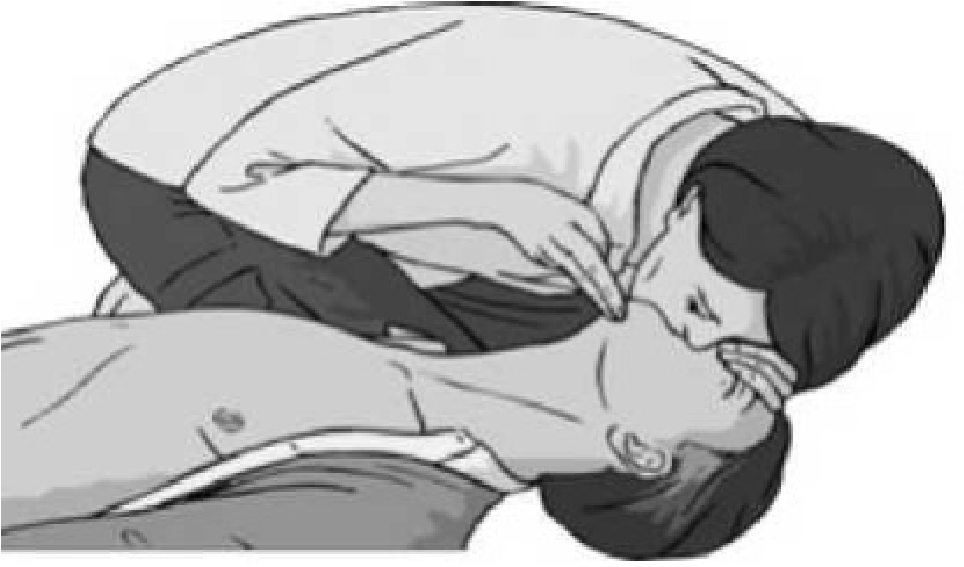
СТАБІЛЬНЕ ПОЛОЖЕННЯ (НА БОЦІ)
Це оптимальне положення постраждалого, у якому дихання відбувається найбільш ефективно.
Переваги цього положення:
1) язик потерпілого в такому положенні не западе; 2) у разі початку блювання не відбудеться аспірація блювотними масами;
- голова потерпілого лежить на лівій руці, водночас вісь хребта залишається рівною (це важливо при травмі шийного відділу хребта);
- життєво важливі органи бійця захищені бронепластинами, на відміну від положення на спині;
- положення бійця інформує, що він був оглянутий з наданням невідкладної медичної допомоги. ПАМ’ЯТАЄМО! Для того, щоб перевести постраждалого у стабільне положення, потрібно відкинути його руку (ту, що до вас ближче) догори, зігнути іншу руку у лікті, а також ногу в коліні. Одночасно тримаючи пораненого за зігнуті лікоть та коліно, повернути його на бік.

Пневмоторакс
Пневмоторакс – це скупчення повітря в плевральній порожнині із можливим підвищенням тиску в ній.
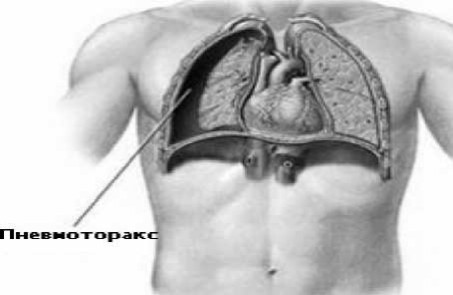
Причини виникнення: внаслідок проникаючих вогнепальних поранень, перелому ребер при заброневій травмі – попаданні кулі з високою кінетичною енергією в бронепластину; при тупій травмі грудини внаслідок падіння або об кермо автомобіля при ДТП.
Розрізняють: відкритий, закритий і напружений (клапанний) пневмоторакс.
- При відкритому пневмотораксі плевральна порожнина сполучається із зовнішнім середовищем. Повітря вільно попадає у неї. Ми бачимо, як із рани булькає кров.
- При закритому – повітря попало у грудну порож- нину, але отвір закрився м’якими тканинами.
- При напруженому (клапанному) пневмотораксі – повітря з кожним вдихом попадає у плевральну порожнину, але під час видиху не виходить, бо отвір закривається м’якими тканинами. Тиск повітря у плевральній порожнині зростає, воно тисне на серце та здорову легеню, що різко погіршує стан постраждалого.
Симптоми пневмотораксу: хворий відчуває гострий біль у грудях, дихання прискорене, поверхневе (хапає повітря), блідість і синюшність шкіри обличчя.
Найхарактерніший і очевидний симптом – рана має СМОКЧУЧИЙ свист, у такт дихання потерпілого.
При напруженому пневмотораксі спостерігається збільшення розміру пошкодженої сторони грудної клітки внаслідок накопичення всередині повітря під великим тиском.
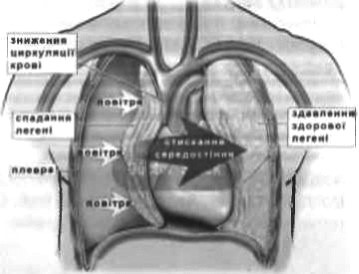
Пізній і найнебезпечніший симптом розвитку пневмотораксу – зміщена в сторону здорової легені гортань. Відбувається це через зростання тиску повітря всередині грудної клітки і, як наслідок, зміщення середостіння (серце і великі судини) в сторону здорової легені.
Методи лікування пневмотораксу
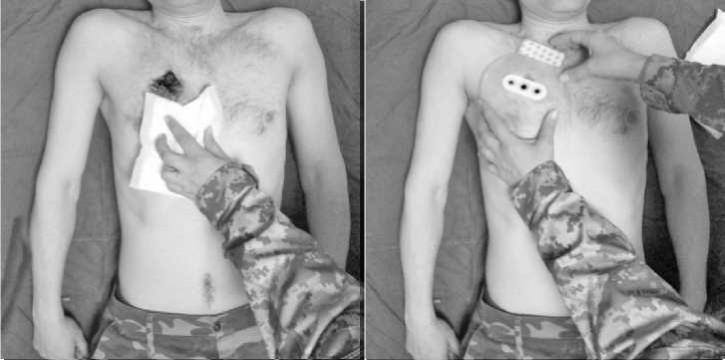
Наше завдання – відкритий та клапанний пневмоторакс перевести в закритий через накладення оклюзійної пов’язки. У разі її відсутності потрібно отвір закрити будь-яким підручним матеріалом (скотч, плівка, пакет, …) або просто рукою.
Плівкові оклюзійні пов’язки
H&H Wound Seal Kit (Ейч енд Ейч Вунд Сіл Кіт) – компактний і бюджетний засіб для надання домедичної допомоги при проникаючих пораненнях грудної клітки. Це клейка плівка, що накладається на рану грудної клітки для герметизації.
Клапанні оклюзійні пов’язки
Bolin Chest Seal (Болін Чест Сіл) відрізняється від інших засобів наявністю потрійного одностороннього клапана, який дозволяє ефективно видаляти зайве повітря, що накопичилося у плевральній порожнині. Надзвичайно клейка основа дозволяє накласти пов’язку навіть на мокру поверхню, а також на шкіру з рясним волосяним покривом.
Якщо після використання оклюзійної наліпки стан потерпілого погіршується (збільшується в розмірах поранена сторона грудної клітки, шкіра набуває блідого або синюшного кольору, спостерігається роздуття), потрібно проводити декомпресію грудної клітки.
Декомпресія грудної клітки проводиться випусканням надлишкового повітря з плевральної порожнини за допомогою спеціальної декомпресійної голки.
Прийнявши рішення про необхідність проведення декомпресії грудної клітки, потрібно:
- дістати, обертальним рухом зняти ковпачок і вийняти голку з одягненим на неї катетером;
- одним плавним рухом ввести голку в грудну клітку до упору, перпендикулярно до тіла;
- у момент проколювання буде чути хлопок проколювання плеври, далі свист повітря, яке виходить з грудної клітки;
- вийняти голку і зафіксувати катетер лейкопластирем.
- якщо катетер забився, то можна поряд встановити ще один або частково відклеїти оклюзійну пов’язку, випустити повітря із плевральної порожнини, а потім знову приклеїти.
Проникаючі поранення грудної клітки НЕ тампонуються!
Катетер 14G
За відсутності декомпресійної голки ARS/ H&H, використайте внутрішньовенний катетер 14G. Характерний орієнтир, який легко зауважити, – помаранчевий ковпачок.


Точки для проведення декомпресії
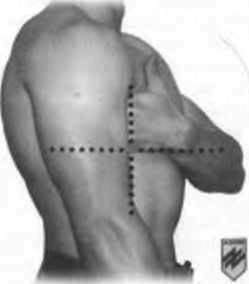
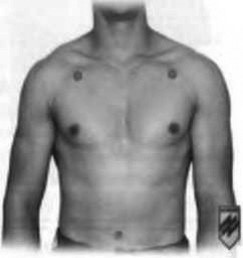
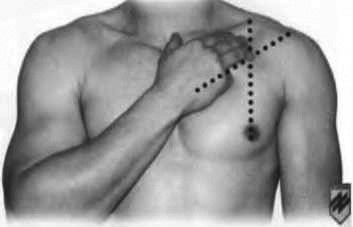
Альтернативне місце введення катетера 14G (5-е міжребер’я по середній підпахвинній лінії)