Військова хірургія з хірургією надзвичайних ситуацій
ГЛАВА 10. ТРАВМА ХРЕБТА І СПИННОГО МОЗКУ
Вступ. В структурі травматизму хребетно-спінальна травма (ХСТ), що означає пошкодження хребта та спинного мозку, займає третє місце після травми трубчастих кісток, черепно-мозкової травми і складає до 2-3 % від усієї травми. При переломах хребта кожний третій – із пошкодженням спинного мозку. В мирний час спінальна травма носить переважно закритий характер і виникає в автокатастрофах (60 %), при падіннях з висоти (25 %) і заняттях спортом (12 %), особливо характерна травма шийного відділу хребта при пірнанні у воду з висоти. Частота ХСТ за рівнями пошкодження: шийний відділ – 10 % (найчастіше С5-С7), грудний відділ – 40 % (найчастіше Тh2), поперековий відділ 50 % (найчастіше L1). Найчастіше пошкоджується один хребець, рідше – два, іноді – три, чотири.
Вогнепальні пошкодження хребта і спинного мозку відносяться до тяжкої травми опорно-рухового апарату і за даними, отриманими в роки Великої Вітчизняної війни, складали близько 2,5 % усіх поранень.
ХСТ дає високу смертність (при травмі шийного відділу хребта гине 70-80 % потерпілих) і призводить до тяжкої інвалідизації (як правило, інваліди І групи).
Механізми ХСТ. Розрізнюють:
1) прямий
2) опосередкований механізми пошкодження хребта.
Для мирного часу більш характерні опосередковані механізми, дія яких чітко простежується при падінні на ноги, сідниці і голову. Опосередковані механізми в основному призводять до виникнення компресійних переломів з клиноподібною деформацією нижньогрудних і поперекових хребців. Дія прямого механізму спостерігається при безпосередніх ударах в ділянку хребтового стовпа, в тому числі при стисненні людини великою вагою (наприклад, при попаданні між автомобілями). Існують чотири основні механізми хребетно-спинномозкових пошкоджень:
- надмірне розгинання
- надмірне згинання
- надмірне навантаження (компресія) по осі хребта
- згинання, поєднане з обертанням
В конкретних ситуаціях виникає декілька механізмів травми. При надмірному згинанні в шийному відділі хребта найчастіше пошкоджуються С5-С7 хребці (як правило, проходить вивих вищерозміщеного хребця до переду і міжхребцевий диск зміщується разом із ним), а також Тh12- L2. Перерозгинання частіше проходить в шийному відділі. При осьових перевантаженнях найчастіше виникають багатоосколкові компресійні переломи тіл хребців, а також виникають переломи суглобових і поперечних відростків.
Форсоване згинання – найбільш поширений механізм опосередкованого пошкодження хребта, який, зазвичай, призводить до клиноподібної деформації тіла хребця чи хребців. При порушенні цілісності міжхребцевого диска також можливі його зміщення в просвіт спинномозкового каналу. Ступінь зміщення всіх пошкоджених структур в кінцевому результаті визначає вираженість компресії на спинний мозок. Внаслідок переломів кісток в ділянці міжхребетних отворів можуть травмуватися нервові корінці. Клиноподібний компресійний перелом тіла хребця при такому механізмі пошкодження є стабільним (оскільки при такій травмі міжхребцеві суглоби, жовта, міжостиста і надостьова зв’язки не пошкоджуються). Такі пошкодження найчастіше відбуваються в поперековому та грудному відділах хребта.
Переломи хребта внаслідок форсованого перерозгинання в основному спостерігаються в шийному відділі. Розгинальний механізм пошкодження спостерігається вкрай рідко. При цьому механізмі задній зв’язковий апарат не пошкоджується. Виділяються такі два типи пошкодження:
- при розриві передньої поздовжньої зв’язки проходить розгинальний вивих
- якщо передня поздовжня зв’язка залишається цілою, то може статися перелом у ділянці кореня дужок і задніх відділів тіл хребців.
Цей вид пошкодження відноситься до числа стабільних у положенні згинання. У результаті пошкодження розвивається відповідний клінічний синдром гострих порушень провідності спинного мозку по центральному типу на пошкодженому рівні.
При згинально-обертальному механізмі пошкодження травмуються задні зв’язки. Якщо механічне зусилля достатнє для розриву капсули міжхребцевих суглобів і роз’єднання суглобових відростків, то виникає вивих. “Чисті” вивихи спостерігаються в шийному відділі хребта. В поперековому відділі хребта згинально-обертальний механізм, зазвичай, призводить до виникнення переломо-вивиху. В таких випадках рвуться задні зв’язки, ламаються одна чи обидві пари суглобових відростків. Хребець, що розміщений вище, зміщується вбік і вперед відносно нижчерозмішеного, розриваючи при цьому міжхребцевий диск, а часом надломується і верхній край тіла нижчерозмішеного хребця. Такі переломи відносяться до вкрай нестабільних пошкоджень
Компресійні переломи хребців найчастіше виникають тоді, коли травмуюча сила спрямована вздовж тіл хребта. В таких випадках спостерігаються відламкові проникні переломи тіл хребців. При відміченому механізмі травми відламки можуть викликати стиснення спинного мозку. Ці переломи виникають в шийному і поперековому відділі хребта. Такі переломи відносяться до стабільних.
У зв’язку з різким збільшенням числа автотранспортних катастроф, за останні роки почастішали випадки так званих “хлистових” переломів шийного відділу хребта. При раптових наїздах голова сидячого в автомобілі різко відкидається назад, здійснюючи прискорений рух відносно тулуба, на зразок ляскаючого батога. У подібних спостереженнях травми нерідко обмежуються розтягненням зв’язок і м’язів шиї, однак можливі випадки з порушенням цілісності дисків, нервових корінців і основних зв’язок хребта. У найважчих випадках відбувається перелом хребця і його вивих з порушенням цілісності спинного мозку, що супроводиться розвитком неврологічної симптоматики. “Хлистові” пошкодження хребта, як правило, поєднуються з ЧМТ, яка розвивається в момент різкого перепаду швидкостей. Проте ознаки прямого пошкодження головного мозку можуть бути відсутніми, що характерно для його дифузного аксонального пошкодження. Спазм хребетних артерій або подразнення симпатичних нервових закінчень в шийному відділі можуть супроводжуватися запамороченнями, зниженням зору, шумом у вухах тощо.
Морфогенез спинномозкових пошкоджень. В тканині спинного мозку можуть бути набряк, мілкі крововиливи, ділянки геморагічного просочування, вогнища контузії і розтрощення. Велику роль в патогенезі спінальних пошкоджень відіграють судинні посттравматичні порушення, що перебігають по ішемічному чи геморагічному типу. При зниженому кровотоку розвивається мієлоішемія з наступним порушенням життєдіяльності клітин мозку і розпадом мозкової речовини. Різний ступінь розладу кровообігу в спинному мозкові пояснюється невідповідністю між неврологічними розладами після ХСТ та операційними знахідками. Від глибини і протяжності зони первинних і вторинних некрозів, рубцево-спайкових і дегенеративних змін в тканині спинного мозку залежить поширеність фізіологічних порушень і вираженість клінічних розладів. В перебігу пошкоджень спинного мозку виділяють 5 періодів морфогенезу ( вони ж відповідають клінічним періодам ХСТ), де відображена послідовна динаміка деструктивних, дистрофічних і відновних процесів.
Патофізіологія спинномозкових пошкоджень. Ступінь пошкодження спинного мозку може супроводжуватися короткочасним порушенням провідності аж до стійкого постійного паралічу на основі повного анатомічного розриву спинного мозку. Тут на перший план виступають явища спінального шоку, в основі якого лежать явища щадного гальмування чи парабіотичний стан. Тільки із цих позицій повинні розглядатися головні механізми зворотних травматичних змін спинного мозку, які є основними факторами “видужання”.
Спінальний шок – сукупність анатомічних, біохімічних і фізіологічних порушень, обумовлених травмою, стан тимчасового пригнічення рефлекторної діяльності спинного мозку. Це щадне гальмування нервових клітин, яке виникає в результаті їх переподразнення з наступним втомленням і виснаженням (тобто, це реакція самозахисту з боку спинного мозку). Функціональні порушення, які виникають при спінальному шоці, частково чи повністю зворотні. Глибина і тривалість спінального шоку залежить від тяжкості травми. Спінальний шок розвивається не тільки в дистальному відділі спинного мозку, де він виражений найбільше, а і в проксимальному відділі. Спінальний шок триває з середньому 1 – 2 місяці. Явища спінального шоку в перші години, дні і навіть тижні після травми можуть зумовлювати клінічну картину так званого фізіологічного пошкодження або розриву слинного мозку.
При закритих травмах хребта в ділянці пошкодження спинного мозку виникає складний комплекс анатомічних і патофізіологічних процесів, як з боку нервових елементів, так і з боку судинної системи. Особливе місце належить розладам кровообігу на відстані від місця локалізації основного патологічного вогнища. Особливості саме магістрального типу кровопостачання спинного мозку зумовлюють можливість виникнення ішемічних вогнищ у типових ділянках – С4-С5, Тh4-Тh8, L1-L2 сегментах (найбільш часто в критичних зонах кровопостачання – середньогрудних сегментах спинного мозку).
При вогнепальних пораненнях скороминущий параліч може виникати у зв’язку з впливом сили бічного удару руйнуючого снаряда. Картина неврологічних розладів складається з тимчасового паралічу нижніх кінцівок в ізольованому вигляді або в поєднанні з гіпостезією та паралічем анального сфінктера з мінімальними розладами функції сечового міхура, що є найбільш інформативною ознакою, яка свідчить про сприятливий прогноз. У окремих випадках можуть спостерігатися залишкова слабкість нижніх кінцівок, еластичність, підвищення рефлексів, симптом Бабінського.
Морфологічно забій проявляється петехіальними крововиливами, набряком і місцевою руйнацією клітин, а також провідних шляхів в межах одного або декількох сегментів. Репаративні процеси перебігають за типом гліозу і призводять лише до часткового відновлення функцій спинного мозку.
Анатомічне переривання і порушення цілісності спинного мозку відносно частіше виникають внаслідок проникних ушкоджень, але можуть бути наслідком і дислокаційних переломів хребта. У найбільш тяжких випадках спостерігається структурне руйнування мозку. Кровотеча може відбуватися в епі-або субдуральний простір, а також у саму речовину спинного мозку.
У переважній більшості спостережень величина крововтрати відносно незначна і не призводить до зниження ОЦК, але гематоми часто стають причиною компресії спинного мозку. Субарахноїдальний крововилив спричиняє запальне подразнення мозкових оболонок (підвищення температури тіла, головний біль, ригідність потиличних м’язів). Крововилив у речовину спинного мозку викликає значні зміни внаслідок деструкції нервової тканини. Величина екстравазатів варіює від петехій до порівняно великих гематом, як правило, розташованих ближче до центру в сірій речовині спинного мозку. Іноді спостерігаються кровотечі, що продовжуються протягом декількох годин і навіть днів. Клінічно в таких випадках помічають картину наростаючих неврологічних розладів. Тромбоз судин у зоні травми також сприяє дефіциту неврологічних функцій.
Компресія спинного мозку буває зумовлена механічним тиском на нервову тканину в поєднанні і місцевою контузією та ішемією. Компресія може розвинутися гостро, але й може поступово прогресувати (протягом днів, тижнів). Компресія спинного мозку повинна ліквідуватися вже в найближчі 2-3 години, інакше розвинуться безповоротні порушення неврологічних функцій. Більш стійкі до тривалої компресії такі відділи спинного мозку, як його конус і кінський хвіст. Проте клінічний досвід свідчить про те, що усунення компресії спинного мозку, що гостро розвивається і в більш пізні терміни (через дні і тижні), при неповному його пошкодженні призводить до часткового відновлення функцій,
Травми судин (спазм, тромбоз) можуть порушити кровопостачання спинного мозку і спричинити його ішемічне ураження аж до інфаркту. Двостороннє пошкодження хребетних артерій стає причиною глибокої ішемії в басейні передньої спинномозкової артерії. Виникаючі неврологічні розлади набувають безповоротного характеру. Недостатність кровообігу в системі хребетних артерій може викликати дисфункцію стовбура головного мозку завдяки зниженню кровопостачання по задньомозочкових і базилярних артеріях. До симптомів судинного ураження стовбура належать порушення свідомості (від оглушення до коми), запаморочення, блювання, ністагм, дизартрія, зниження зору. Перераховані симптоми тяжко відрізнити від ознак контузійного пошкодження стовбура, його стиснення та інших судинних уражень.
Гострий період спінальної травми характеризується порушенням рухів, чутливих і рефлекторних функцій в зонах, дистальніше рівня пошкодження; порушується функція сечового міхура і прямої кишки. Одночасно спостерігаються параліч вазомоторного центру, артеріальна гіпотензія, гіпотермія, рефлекторна брадикардія. При неповному пошкодженні спинного мозку розвивається картина повного його пошкодження. У гострій фазі спінальної травми практично неможливо розмежувати анатомічний і фізіологічний компоненти пошкодження спинного мозку, оскільки всі його види в тій або іншій мірі супроводяться спінальним шоком. Явища гострого періоду спінальної травми при відсутності стиснення мозку ліквідуються самостійно. Про позитивну динаміку свідчать відновлення підошвенних рефлексів, рефлекторне згинання в колінному і кульшових суглобах, підняття вгору великого пальця стопи. Надалі відновлюються рефлекси нижніх кінцівок, підвищуслься рівень рефлекторної активності (аж до судом кінцівок), пітливість ніг; налагоджується автоматичне випорожнення сечового міхура і прямої кишки.
При прогнозі наслідків спінальної травми дуже несприятливий той факт, коли негайне і повне зникнення всіх функцій спинного мозку нижче від рівня пошкодження продовжується після травми понад 24 години. Повна відсутність активних рухів при деякому збереженні чутливості вказує на можливість відновлення рухів (у 50-60 % випадків).
Класифікація. Відповідно до загальноприйнятої класифікації всі травми хребта і слинного мозку поділяються на:
1) закриту
2) відкриту
– проникна
– непроникна
Відкрита травма хребта та спинного мозку характеризується наявністю порушення цілісності шкірних покривів на рівні пошкодження хребта, що створює небезпеку інфікування. Відкриті травми хребта поділяються на проникні (з порушенням цілісності кісткової стінки хребтового каналу та дурального мішка) і непроникні пошкодження. Виділяються також паравертебральні травми (снаряд, який ранить, проходить поза хребтом, але спроможний ушкодити спинний мозок силою бічного поштовху). За різновидністю снарядів, що ранять, ураження хребта і спинного мозку поділяються на:
ножові
кульові
відламков
вогнепальні
невогнепальні
Вогнепальні поранення відносно пораненого каналу до хребта і хребетного каналу діляться на п’ять типів:
- наскрізне поранення (рановий канал проникає через хребетний канал)
- сліпе поранення (рановий канал сліпо закінчується в хребетному каналі)
- дотичне поранення (рановий канал проходить по дотичній до однієї із стінок хребетного каналу, руйнуючи його, але не проникаючи в нього)
- непроникне поранення (рановий канал проходить через кісткові структури хребця, не пошкоджуючи при цьому стінок хребетного каналу)
- паравертебральне поранення (поранений канал проходить біля хребта, не пошкоджуючи кісткову структуру хребця).
Серед пошкоджень хребта важливо виділяти такі поранення:
– з повним порушенням провідності спинного мозку чи корінців кінського хвоста;
– з частковим порушенням провідності;
– без неврологічних порушень.
Порушення провідності може бути зумовлене струсом, забоєм, гематомієлією (крововиливом в сіру речовину), стисненням і розтрощенням спинного мозку на різних рівнях. Тобто, травма спинного мозку клінічно поділяється на струс, забій, стиснення і повний анатомічний розрив, а за рівнем -на пошкодження шийного, грудного, поперекового і крижового відділів. Струс спинного мозку є функціонально зворотною формою і в структурі ХСТ складає не більше 1 %, характеризується фукціонально зворотними змінами, які зникають через декілька годин або до 3 діб. Бувають сегментарні зміни у вигляді слабкості окремих груп м’язів, зниження рефлексів і порушення чутливості. Деколи до сегментарних порушень приєднуються провідникові у вигляді минущих затримок сечі, зниження м’язової сили і провідникові розлади чутливості у вигляді гіпестезії. Забій слинного мозку може призводити до його часткового пошкодження або анатомічного розриву.

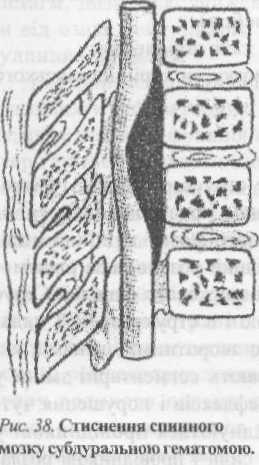
Стиснення слинного мозку викликається кістковими уламками хребців (рис. 37), відривками зв’язок та дисків, гематомами, набряком. За локалізацією стиснення може бути переднім (поломленим тілом хребця, випавшим міжхребцевим диском, потовщеною задньою повздовжньою зв’язкою), заднім (переломленою дужкою, ушкодженими суглобовими відростками) і внутрішнім (внут-рішньомозкоаими гематомами, детритом, набряком). Посттравматичні гематоми (епі- та суб-дуральні) можуть мати будь-яку локалізацію (рис.38).
В групі закритої травми хребта розглядаються пошкодження каисульно-зв’язкового аііа-рату (розтягнення, розрив зв’язок), розриви міжхребцевих дисків, переломи тій хребців (компресійні, лінійні, відламкові, компресійно-відламкові), переломи дужок, остистих, суглобових і поперечних відростків, иереломо-вивихи і численні пошкодження хребта. Вивихи, залежно від часу, що минув з моменту травми, поділяються на свіжі (до 10 дній), несвіжі (до місяця), застарілі (більше місяця).
Істотне практичне значення має поділ переломів хребта на стабільні і нестабільні. Стабільні (переломи дужок, клиноподібні переломи тіл хребців, переломи поперечних та остистих відростків) і нестабільні пошкодження, при яких порушується цілісність міжхребцевих суглобів (їх переломи чи вивихи), дисків, зв’язок, в результаті чого виникають зміщення хребців відносно один одного. При нестабільних пошкодженнях можливі повторні зміщення хребців з додатковою травмою спинного мозку. Цей поділ важливий з практичної точки зору І визначає хірургічну тактику. Нестабільними вважаються такі пошкодження хребта, які супроводжуються пошкодженням як переднього, так і заднього опорних комплексів (стовпів) хребта. Стабільність у передньому опорному комплексі (передній стовп) забезпечується тілами хребців, міжхреб-цевими дисками, передньою та задньою поздовжніми зв’язками. Стабільність в ділянці задніх відділів хребта (задній опорний комплекс хребта, задній стоап) забезпечується міжхребцевими суглобами із їх капсулами, жовтою, міждужковою, міжостьовою та надостьовою зв’язками. Саме міжхребцеві суглоби, жовта, міжостьова та надостьова зв’язки відіграють основну роль в стабільності між хребцями. Всі нестабільні пошкодження погребують надійної іммобілізації (корсети, шини) чи оперативної стабілізації.
Клінічний перебіг вогнепальних поранень хребта і спинного мозку.
Гострий період продовжується 2-3 доби. На фоні тяжкого стану пораненого спостерігається наявність болю в ділянці хребта. Залежно від тяжкості та рівня травми помітні зниження сили м’язів і обмеження активних рухів у суглобах рук і ніг до повного їх паралічу, розлади чутливості і функцій тазових органів. Зазначені симптоми пояснюються не тільки анатомічними пошкодженнями спинного мозку, але і розлитим його струсом в нервових клітинах і синапсах у відповідь на травму. Для струсу спинного мозку типовим є повне зникнення неврологічних порушень протягом 3 діб.
Ранній період спостерігається 2-3 тижні. Забій спинного мозку в ранній період супроводжується синдромом повного порушення провідності, що проявляється в’ялим паралічем м’язів з втратою сухожильних рефлексів, зникненням всіх видів чутливості нижче від рівня пошкодження і розладами функцій тазових органів. У цей період можуть проявлятися інфекційні ускладнення з боку сечовивідних шляхів, спинного мозку та його оболонок, внутрішніх органів живота та грудної клітки.
Проміжний період продовжується 2-3 місяці. У цей період встановлюється наявний ступінь пошкодження спинного мозку. При часткових пошкодженнях функція мозку починає поступово відновлюватися. При повному пошкодженні спинного мозку в’ялий параліч кінцівок змінюється спастичним з появою, а потім посиленням спастики в м’язах. Також відновлюється рефлекторне сечовиділення. Пошкодження кінського хвоста супроводжується істинним нетриманням сечі (постійне виділення сечі краплями). Одним із частих і небезпечних ускладнень цього періоду є трофічні порушення у вигляді пролежнів і трофічних виразок. У рані можуть утворюватися рубці, епідуральні абсцеси, розвивається арахноїдит, мієліт. Прогресує інфекція з боку сечовивідних шляхів, органів живота та грудної клітки, що нерідко призводить до загибелі хворих.
Пізній період триває роками. У цей період йде відновлення провідності нервових елементів спинного мозку, що збереглися.
МЄ.Поліщук, Е.І. Слинько (2001) виділили три основних періоди травматичної хвороби спинного мозку: гострий, проміжний та віддалений. Перебіг гострого періоду визначається тривалістю шокового стану – від 1 до 8 днів, В проміжний період проходять розсмоктування та організація ділянок пошкодження, розгортаються компенсаторні процеси. При ушкодженні спинного мозку легкого ступеня проміжний період триває до 2 місяців, середньої важкості – до 4 місяців, а при тяжкому – до року. У віддалений період завершуються місцеві та рспаративні процеси і створюються умови для їх завершення. Віддаленний період при клінічному видужанні триває до 2 років, а при наявності спінальиих порушень тривалість його не обмежена.
Діагностика закритих пошкоджень хребта і спинного мозку. Діаіноз травми хребта та спинного мозку встановлюється за даними анамнезу та результатами клінічного І параклінічного обстежень.
Перед клінічним оглядом хворого потрібно роздягнути з великою обережністю, щоб уникнути будь-яких рухів хребта. При ньому одяг не можна знімати через голову, а необхідно розрізати. Швидке і методичне дослідження всіх органів і систем має на меті виявити не тільки рівень та ступінь пошкодження спинного мозку, але і супровідні пошкодження.
Відразу після травми помічається сильний біль, утруднене дихання (при переломі грудних хребців), біль у животі (при ушкодженні поперекових хребців), локальний біль посилюється при пальпації остистих відростків. При переломах в поперековій ділянці хребта може спостерігатися симптом “прилиплої п’ятки”. При переломах шийних хребців спостерігається вимушене положення ішови, напруженість шийних м’язів, різкий біль при рухах голови.
При оцінці тяжкості пошкодження спинного мозку важливе значення має дослідження його функції. Для оцінки втрати чутливості і збереження рухових функцій використовується шкала Франкеля, яка дозволяє оцінити функціональний стан потерпілих, що отримали ХСТ:
Група А – анестезія і плегія нижче рівня травми.
Група В – неповне порушення чутливості, рухи відсутні.
Група С – неповне порушення чутливості, слабкі рухи (але недостатні для ходіння).
Група Д – неповне порушення чутливості, ходіння із сторонньою допомогою.
Група Е – хворі без чутливих і рухових розладів.
Застосовується також класифікація А8ІА (Агаегісап Зріпаі Ігуигу Акзосіап’оп, 1988), яка дозволяє кількісно оцінити моторику та чутливість.
Неврологічні прояви дають уявлення тільки про рінень пошкодження спинного мозку, а говорити про ступінь і характер пошкодження нервової тканини тяжко. Неврологічні розлади проявляються: руховими, чутливими, трофічними та тазовими розладами, а також корінцевим болем (в ділянці тулуба біль має оперізуючий характер, а на кінцівках – в ураженому корінці вздовж кінцівки), які особливо сильні при частковому пошкодженні, а не при анатомічному перериванні.
Розлади чутливості можуть бути сегментарні, провідникові, корінцеві та деколи десоційовані у вигляді анестезії, гіпестезії, рідше гіперестезії. В перші години та дні після травми розлади чутливості зазвичай симетричні, провідникові розлади переважають над усіма іншими, що зумовлено спінальним шоком. Наявність корінцевого болю в гострому періоді травми може бути зумовлене стисненням корінців гострим випинанням грижі міжхребцевого диска, підпавутинним крововиливом. Поява корінцевого болю в пізній період травми вказує на розвиток пізніх ускладнень (арахноїдит, епідурит, абсцес, остеомієліт).
Вираженість і характер рухових розладів залежить від рівня пошкодження спинного мозку. Наростання рухових розладів у перші доби після травми пов’язане із гематомами спинного мозку, набряком спинного мозку, додатковою його травмою, викликаною зміщенням кісткових відламків. Тонус паралізованих м’язів безпосередньо після травми різко знижений, виникає атонія м’язів паралізованих кінцівок. При високих рівнях пошкодження (шийний, грудний відділи спинного мозку) атонія поступово змінюється підвищенням тонусу м’язів аж до спастичного стану. Чим легше пошкодження спинного мозку, тим швидше відновлюються рефлекси.
При ураженні верхньошийного відділу спинного мозку спостерігаються спастичний параліч кінцівок, розлади всіх видів чутливості нижче рівня ураження, параліч чи подразнення діафрагми (задуха, гикання), при доторканні до стовбурових відділів головного мозку бульбарні симптоми – роз-,тади ковтання, дихання, брадикардія чи тахікардія, розлади сечовипускання. При ураженні нижньошийного відділу спинного мозку – периферичний парез верхніх кінцівок, спастичний парез нижніх кінцівок, розлади чутливості за провідниковим типом, часто синдром Горнера (сегмент С7-С8-ТЬ1). Для високих пошкоджень спинного мозку у чоловіків характерний приапізм.
Гострий період ХСТ на грудному рівні характеризується в’ялим паралічем чи парезом м’язів ніг зі зникненням черевних і сухожильних рефлексів на нижніх кінцівках. В’ялий характер паралічу чи парезу є результатом спінального шоку. В міру ліквідації явищ спінального шоку в’ялий параліч ніг змінюється спастичним парезом, з’являються та поступово стають живими і навіть високими рефлекси, що випали раніше. А при грубому пошкодженні спинного мозку в пізній період поступово відмічається перехід в’ялого паралічу ніг в спастичний із різким підвищенням тонусу м’язів, з’являються патологічні рефлекси флексерного і екстензорного типу.
Пошкодження верхньогрудного відділу спинного мозку супроводжується паралічем чи парезом дихальної мускулатури грудної клітки, зокрема міжреберних м’язів, що призводить до різкого послаблення дихання. Пошкодження на рівні Ь2-ЬЗ-сегментів, в бокових рогах яких знаходяться вегетативні клітини, які здійснюють іннервацію серця, може призводити до іюрушення серцевої діяльності у вигляді аритмії, послаблення серцевих скорочень. При пошкодженні на рівні Сб-ТЬІ сегментів спостерігається симптом Горнера (звуження очної щілини і зіниці, западання очного яблука).
Пошкодження попереково-крижового відділу спинного мозку (пошкодження поперекового потовщення спинного мозку) виникає при переломо-вивихах ТЬЮ-Тгі12-Ь1 – хребців. При цих пошкодженнях розвивається в’ялий параліч всіх м’язів чи тільки дистальних відділів ніг і порушується чутливість нижче рівня пошкодження (з рівня пахової складки). Одночасно випадають кремастерні, підошовні, ахілові, а при більш високих пошкодженнях і колінні при збереженні черевних рефлексів. Відбуваються порушення функцій тазових органів за типом затримки сечі і калу.
При ізольованому пошкодженні спинного мозку на рівні Ь4-Ь5-51-£2-сегментів виникає синдром епіконуса, який полягає в периферичному паралічі чи парезі стоп, зникненні ахілових рефлексів при збереженні колінних. Відбувається порушення чутливості в зоні пошкоджених сегментів: по задньо-зовнішній поверхні стегна, гомілки, стопи, – а також порушення функцій тазових органів.
При ізольованому пошкодженні конуса спинного мозку на рівні 53-55-сегментів спинного мозку виникають порушення функцій тазових органів за периферичним типом з істинним нетриманням сечі і калу, порушується чутливість в анально-генітальній зоні з відсутністю анального рефлексу і збереженості рухів в ногах.
При обстеженні травмованого повинні бути отримані відомості про обставини травми, що дозволяє оцінити характер пошкодження. Важливе значення має швидкість наростання неврологічних розладів. При швидкій втраті м’язової сили і чутливості перспективи на видужання менш сприятливі, ніж при повільному їх наростанні, що відображає прогресуючу компресію спинного мозку з необхідністю невідкладного оперативного втручання.
При неврологічному огляді слід визначити рівень розладу (втрати) чутливості і активних рухів, а також наявність І характер тазових розладів. Збереження хоч би мінімальної спроможності до довільних рухів може свідчити про сприятливий прогноз. Послідовно перевіряють всі види чутливості (тактильна, больова, температурна, пропріоцептивна), скрупульозно проводиться пошук “острівців” залишкової чутливості, що має сприятливе прогностичне значення. Про рівень пошкодження спинного мозку більш достовірно свідчать рухові, ніж чутливі розлади. У гострий період реєструють в’ялі паралічі, в більш пізні строки – спастичність. Наявність патологічних рефлексів Бабінського свідчить про пошкодження пірамідного тракту або про одночасну травму слинного і головного мозку.
В зв’язку з більш короткими розмірами спинного мозку відносно хребта рівень пошкодження спинномозкових сегментів розташований приблизно на 2 остистих відростки вище однойменного хребця. Тому при переломах VIII грудного хребця страждають сегменти Тп9-ТЬ10? при переломах X грудного хребця – ТЬ1І-ТЬ12.
Про синдром повного анатомічного переривання спинного мозку можна говорити при розвитку тетраплегії (пошкодження шийного відділу) або параплегії (пошкодження грудного або поперекового відділу), що супроводжується одночасною втратою всіх видів чутливості.
Синдром неповного пошкодження спинного мозку складається з таких ознак: болю, парастезій, залишкової температурної чутливості в нижніх кінцівках, збереження рефлексів і легких рухів 1-го пальця стопи або інших відділів нижніх кінцівок; сечовипускання може затримуватися. Біль відчувається в зонах вище від рівня розладів чутливості як наслідок пошкодження корінців і нервових сплетень; цей симптом непостійний. Коли відсутній рівень двосторонньої втрати чутливості з вузькою зоною гіпестезії над ним, повного розриву спинного мозку немає.
Синдром Броун-Секара характеризується половинним пошкодженням спинного мозку з парезом або паралічем на боці травми спинного мозку і зникненням больової, температурної, пропріоцелтивної чутливості на протилежному боці. Як правило, синдром розвивається після ножового поранення спинного мозку. У окремих спостереженнях на боці пошкодження виникає біль, а на контрлатеральному боці втрата чутливості.
Найважливіша діагностична роль належить рентгенологічному дослідженню. Рентгенографію використовують в невідкладному порядку після завершення заходів реанімаційного комплексу і початку протишокової допомоги. Особливу цінність термінове рентгенологічне дослідження має для діагностики кісткових пошкоджень в шийному відділі хребта, особливо в коматозному стані хворих. Рентгенографія хребта служить найбільш надійним критерієм для встановлення діагнозу. Дослідження починають з рентгенографії в передньо-задній і боковій проекціях.
Для розпізнання компресії спинного мозку і спінальних нервів вивихне-ними дисками, гематомами, кістковими фрагментами, іншими тканинами допомагає контрастна мієлографія, КТ та МРТ хребта і спинного мозку, Особливо важливе значення в діагностиці характеру та ступеня пошкодження спинного мозку має КТ та МРТ, які необхідно проводити якомога швидше після травми. За допомогою КТ отримується чітка інформація про стан хребців, міжхребцевих дисків та стиснення слинного мозку. Особливо Інформативна МРТ, яка дає можливість діагностувати не тільки ураження кісток, міжхребцевих дисків, але і ступінь ураження самого спинного мозку.
Контроль за прохідністю спинномозкового каналу має важливе діагностичне значення. Люмбальна пункція з пробами Квекеиштедта та Стукея дозволяє виявити блок субарахноїдального простору. Перевагами даної методики є її простота і доступність. Проте значення методики відносне, оскільки існує можливість вираженого стиснення спинного мозку та його корінців і при нормальній прохідності лікворних шляхів.
Проба Квекснштедта – короткочасне стиснення яремних вен – призводить до підвищення внутрішньочерепного лікворного тиску і прискорення стікання ліквору.
Проба Стукея – короткочасний тиск на аорту через черевну стінку -також викликаг швидке підвищення лікворного тиску і прискорене стікання ліквору.
Певне діагностичне значення має і якісний склад лікаору. Цитоз підтверджує запалення мозкових оболонок, а бактеріологічні мосіви дозволяють визначити характер мікрофлори і її чутливість до антибіотиків. Наявність крові в спинномозковій рідині вказує на субарахноїдальпі крововиливи або кровотечу, ксантохромІЇ на розлад еритроцитів, що попадали в ліквор.
Міеііографію потрібно проводити після стабілізації гемодинаміки, дихання. Для контрастування СПИННОМОЗКОВОГО каналу через голку для люмбальної пункції вводять розчин рентгеноконтрастної речовини або повітря.
Принципи лікування при травмах хребта і спинного мозку. Консервативне лікування переломів І дислокацій в грудному і поперековому відділах хребта проводять на ліжку з твердою поверхнею (або підкладається щит). Використовується метод одномоментної репозиції з наступною іммобілізацією при вивихах та переломо-вивихах шийного відділу хребта. Шийна тракція не потрібна, якщо травмовані хребці, починаючи з рівня ДІ і нижче. При локалізації переломів на рівні ТЬ12 – Ь1 показана тракція таза (за нижні кінцівки). Репозиція дислокаційних зміщень в грудному і поперековому відділах досягається шляхом тривалого перебування на ліжку в горизонтальному положенні на спині на реклинаційному валику під систематичним рентгенологічним контролем. Поява ознак неврологічного подразнення – гострий сигнал для термінового повернення в колишню позицію або зменшення вантажу, що застосовується для витягнення.
Хірургічне лікування з приводу спинномозкових травм передбачає декомпресію спинного мозку і його корінців, відкриту та закриту репозицію і фіксацію кісткових структур хребта, хірургічну обробку проникного поранення. Хірургічне лікування при травмах хребта і спинного мозку (ускладнена травма хребта) слід проводити якомога раніше при відсутності протипоказань. Протипоказаннями до термінового проведення операції є велика крововтрата, порушення вітальних функцій. Оперативні втручання мають декомпресивно-стабілІзуючу функцію – декомпресія спинного мозку і стабілізація хребта. Залежно від характеру пошкодження, його локалізанІЇ проводиться та чи інша операція через передні, задні, бокові доступи.
Показаннями до операцій при травмі хребта і спинного мозку є:
1. Деформація хребетно-спинномозкового каналу, встановлена при рентгенографії, КТ чи МРТ , при його звуженні на ЗО % та більше,
2. Наявність кісткових елементів в спинномозковому каналі.
3. Часткова чи повна блокада лікворних шляхів.
4. Прогресування дисфункції спинного мозку.
5. Нестабільність хребетно-рухового сегмента.
6. Синдром компресії судин спинного мозку.
7. Прогресування вторинної дихальної недостатності внаслідок висхідного набряку спинного мозку.
Відновлення неврологічних функцій буде при неповному ушкодженні спинного мозку, коли декомпресія здійснюється в ранні терміни і поєднується з місцевою гіпотермією і внутрішньовенним введенням кортикостероїдів. При повному анатомічному розриві мозку операція не приносить поліпшення. Проте стабілізація хребта виправдана, оскільки покращує профілактику ускладнень та поліпшує реабілітацію.
При відкритих пошкодженнях хребта і спинного мозку невідкладна операція потрібна у разі проникного характеру поранення і наявності чужорідних тіл в просвіті спинномозкового каналу. Виконана в ранні терміни ПХО рани дозволяє в подальшому уникнути рубців, що є причиною постійного болю і наростаючих трофічних ушкоджень, ПХО вогнепального поранення хребта виправдана завжди, тому що снаряд, проходячи через спинномозко-аий канал, залишає за собою згустки крові, залишки тканин і кісткові фрагменти. У процесі ПХО рани хребта і спинного мозку потрібно ретельно видалити нежиттєздатні тканини, чужорідні тіла, кісткові фрагменти, частини зруйнованого хряща; натягнуті нервові корінці рекомендується перетнути; на тверду мозкову оболонку накласти шви. При забрудненні рани шкіру і підшкірну клітковину залишають незашитою, але м’яз у всіх випадках зашивається над швами, накладеними на тверду мозкову оболонку. Припинення витікання спинномозкової рідини свідчить про повноцінну хірургічну ревізію, обробку і якісне закриття дурального дефекту. Операція необов’язкова при нанесенні колото-різаних поранень хребта і спинного мозку на фоні стабільних функцій. До стабілізації хребта звертаються у разі заірози подальшої дислокації нестабільних переломів і вивихів хребта.
Кульові і осколкові поранення кісткових структур рідко стають причиною нестабільних переломів хребта і, отже, не вимагають відкритої репозиції і фіксації. Стабілізація хребта може комбінуватися з його декомпресією або здійснюватися без неї. Використовуються методи передньої або задньої стабілізації. Для стабілізації грудного відділу рекомендується застосовувати стержень Харрінгтона, металоостеосинтез стяжками Цив’я-на, або пластинами ЦІТО; гвинти кріплять на 3 хребці вище і на 3 нижче травмованого; застосовують і інші конструкції (фіксатори, стяжки, дріт). Завдяки стисненню по задній лінії, що проводиться стержнем, стяжка знімає натягнення по передній поверхні хребта в зоні зламаного хребця.
Інтенсивна терапія супровідних порушень. Спинномозкова травмоне-безпечна ускладненнями, які можуть призводити до летального наслідку. Це гостра дихальна недостатність, емболія легеневої артерії, порушення обміну і місцевої трофіки тканин основи для розвитку глибоких пролежнів, уроінфекція, а також стрес-виразки шлунково-кишкового тракту, паралітична непрохідність кишечника.
У боротьбі з ГДН потрібна рання оксигенотерапія, котра сприяє ліквідації гіиоксичних ушкоджень спинного мозку. Систематичне визначення газового складу артеріальної крові протягом доби дає можливість контролювати адекватність спонтанного дихання, ШВЛ.
Гіпостатичні (застійні) пневмонії виникають рано на фоні спинномозкової травми у зв’язку зі зниженням вентиляції, накопиченням секрету в дихальних шляхах і виникненням ателектазів у легенях. ШВЛ проводиться при серйозних розладах дихання. Щоб уникнути гіпостатичної пневмонії, пролежнів, хворого необхідно повертати кожних 1-2 години. Накопичення і застій секрету попереджають створення постурального дренажу, а тому при значному наростанні секреції необхідні 15-хвилинні сеанси ШВЛ (з позитивним тиском на видиху) через кожні 4 години. Для ліквідації ателектазів легень використовується прицільна аспірація слизу і ексудату, ла-важ окремих бронхів через фіброволокняний бронхоскоп.
Втрата білків і маси тіла найбільш важливі системні реакції організму на тяжку спинномозкову травму, що супроводжується тетра- або параплегією. У хворих рано розвивається анемія. Дефіцит білка визначаг підвищену сприйнятливість до Інфекції, а також схильність до її генералізації. Воротами для загальної інфекції є запальні процеси сечовивідного тракту (висхідний цистит-пієлонефрит) і пролежні. Тяжкі порушення травлення і обміну речовин роблять спінальнх хворих апатичними і загальмованими. Важливим завданням інтенсивного лікування є підтримка енергетичного балансу шляхом посиленого харчування, зокрема через зонд. Для дорослого хворого з параплегією шодня потрібно не менше 14,7 МДж (3500 ккал) з обов’язковим включенням 15-20 % білків в раціон харчування.
Місцевий захист шкіри від пролежнів потребує постійної уваги І безперервного контролю. По-перше, шкіру хворого захищають від мацерації шляхом постійної підтримки постільної білизни сухою і чистою. По-друге, систематичне повертання хворого кожних 2 години вдень і вночі дозволяє уникнути тиску на кісткові виступи і уберегти потерпілого від пролежнів. Дуже ефективно попереджають пролежні з допомогою пневматичних і водних матраців. Досить ефективним методом боротьби з пролежнями є скелетна витяжка на балканських рамах. Спиці проводять через передньоверхні ості тазових кісток, вирости стегнової кістки і п’яточкові кістки. Хворого підносять над ліжком на висоту 3-5 см, і він торкається подушки тільки надлопатковими ділянками, що дозволяє уникнути тиснення на м’які тканини і одночасно легко змінювати білизну, проводити догляд та фізіологічні випорожнення.
Довготривале лежаче положення хворих, тромбози вен нижніх кінцівок збільшують ризик тромбоемболії легеневої артерії, вони особливо актуальні при скіпальних травмах. Небезпеку цих ускладнень зменшують шляхом піднесеного положення нижніх кінцівок (попередження венозного стазу), їх систематичного масажу, застосування еластичних панчіх або бинтування, а також введення антикоагулянтів. Спочатку призначають малі дози гепарину, а потім переходять на препарати посередньої дії. Потрібно уникати антикоагулянтів на фоні стероїдів, оскільки це поєднання здатне викликати підвищений ризик утворення виразки слизової оболонки шлунково-кишкового тракту і кровотечі.
Одним з головних виявів гострої фази спінальної травми є втрата тонусу детрузора. Тому в ранній період після травми необхідно тримати постійний катетер в сечовому міхурі, що попереджає надмірне розширення його стінки. Після закінчення перших 4-6 діб потрібно перейти на систематичну катетеризацію сечового міхура з інтервалом, що не перевищує 6 годин. Після закінчення кожної катетеризації необхідно промивати сечовий міхур з його іригацією 0,25 % розчином оцтової кислоти. Крім того, призначають інстиляцію в сечовий міхур 0,02 % розчину хлоргексидину на З хвилини двічі на добу; вводять 1,0 канамицину в об’ємі 20 мл новокаїну; їорисні призначення всередину аскорбінової кислоти і соку лимона. Після ліквідації гострого періоду (іноді через декілька днів, тижнів, частіше -місяців) з’являється самовільне (рефлекторне) сечовипускання, якщо тільки з попередній період сечовий міхур не зазнавав перерозтягання і тяжкого інфекційного запалення. Систематична катетеризація сечового міхура припиняє ці розлади. При пошкодженні сакральних сегментів або нервових корінців 82-84 сечовий міхур стає атонічним; тоді евакуацію сечі здійснюють за допомогою ручного тиску в надлобковій ділянці.
Функція шлунково-кишкового тракту при спинномозкових пошкодженнях також вимагає до себе постійної уваги. Коли розвивається паралітична кишкова непрохідність, вдаються до постійної назогастральної аспірації через зонд, в пряму кишку вставляють газовідвідну трубку, кишечник очищають з допомогою клізм. Після закінчення гострої фази спінальних порушень регулярно ставлять очисні клізми для того, щоб уникнути калових завалів, Стрес-виразки слизової оболонки шлунково-кишкового тракту частіше утворюються до кінця 1-го тижня після травми. Вони можуть вик-іикати масивну кровотечу і перфорацію, які розвиваються без болю, а іноді виникають раптово, супроводжуючись явищами геморагічного шоку. Постійний контроль за гемодинамікою і кольором калових мас допомагає ранньому виявленню цього ускладнення.
Організація і зміст хірургічної допомоги при травмах хребта і слинного мозку на ЕМЕ. При наданні ПМД потерпілому на місці пригоди одним з перших завдань є розпізнання пошкодження хребта і спинного мозку.
Травма хребта і спинного мозку повинна підозрюватися у всіх випадках, коли має місце: травма голови, особливо при пошкодженні обличчя та ділянки чола; проникні пошкодження верхньої частини тулуба; поширені пошкодження стискаючого характеру; травма, обумовлена значним прискоренням.
Травму хребта потрібно виявляти за такими її ознаками, як локальну болючість і місцева ригідність м’язів, порушення кісткових контурів і деформація хребта; в деяких випадках наявність крепітації. Проводиться обережна пальпація вздовж хребта без повертань потерпілого.
Іммобілізація при переломах хребта проводиться у тому ж положенні, в якому виявлений потерпілий. Можлива легка тракпія голови в нейтральнії! позиції перед іммобілізацією шийного відділу.
Обережна тракція зменшує стиснення спинномозкових структур, а проведення її в ранні терміни сприяє відновленню неврологічная функцій. Тракція показана і у випадках розпитку первинної тетраплегії з високим рівнем втрати чутливості. Всі потерпілі з підозрою на пошкодження хребта підлягають іммобілізації на щиті безпосередньо на місці пригоди. В положенні стабілізації хворі транспортуються в лікувальну установу. Для обережного підняття нотерпілого в суворо горизонтальному положенні і переміщенню на щит необхідна участь 2-3 людей.
При первинній серцево-легеневій реанімації абсолютна перевага надасться відновленню дихання. При травмі спинного мозку у верхньоший-ному відділі потрібна рання дихальна підтримка у зв’язку з порушенням функції міжреберних м’язів і діафрагми. При травмі нижньошийних сегментів спинного мозку міжреберні м’язи паралізуються, але діафрагма функціонує. Обтураційна непрохідність дихальних шляхів внаслідок накопичення секрету ліквідується повторними аспіраціями слизу.
Визволення потерпілих з травмою хребта і спинного мозку Із транспортних засобів і води потребує спеціальних практичних навиків. Збереження функції спинного мозку, а іноді і життя постраждшюго на місці випадку відіграє більшу роль, ніж швидка доставка його в стаціонар. При визволенні травмованого необхідно попередити будь-які рухи хребта, котрі можуть сприяти вторинним пошкодженням спинного мозку. Особливу увагу звертають на шийний відділ. Голова і шия постійно утримуються в одному положенні, для чого окремо виділяється людина, яка надає цю допомогу. Інші члени бригади займаються визволенням тулуба і кінцівок. Після цього хворого укладають на щит. Доцільно мати щит спеціальної конструкції, що дозволяє фіксувати тіло і голову ременями.
У ході транспортування потрібно постійно підтримувати прохідність дихальних шляхів. При відсутності щита потерпілого необхідно укласти на носилки в положенні на животі. Іммобілізація при грудній і поперековій локалізації пошкодження хребта досягається на шиті.
ІІМД полягає в накладанні асептичної пов’язки при наявності рани, внутрішиьом’язового введення 2,0-2 % розчину промедолу, через рот 0,2 доксицикліну гідрохлориду з аптечки індивідуальної. Особливістю надання першої медичної допомоги є забезпечення обережної евакуації. Використовуються носилки з твердою підбивкою. Лише в крайніх випадках припустимо переносити пораненого на м’яких носилках, але в лежачому положенні на животі.
При наданні ПЛД основну увагу приділяють транспортній іммобілізації, тимчасовому припиненню зовнішньої кровотечі, протишоковим заходам (дихальні, серцево-судинні аналеитикм, внутрішньовенне введення кристалоїдів, наркотичних аналгетиків, оксигенотерапія), профілактиці ранової інфекції. Обов’язкова катетеризація сечового міхура при затримці сечі. Пріоритетне значення належить заходам зі створення адекватного дихання. При критичному рівні падіння артеріального тиску (нижче за 80-75 мм рт. ст.) показано введення адреноміметиків (мезатон, ефедрин, до-фамін краплинно внутрішньовенно на 400 мл розчину Рінгера або гіпертонічного розчину №С1), сорбілакт, реосорбілакт. У гострий період спіналь-ної травми Існує підвищений ризик зупинки серця в процесі аспірації 202
мокротиння і слизу з дихальних шляхів (ваго-вагальний рефлекс). Про схильність до цього ускладнення свідчить брадикардія. До зупинки серця більш схильні потерпілі з тетраплегією. Для профілактики серцевої зупинки необхідно вводити атропін як засіб стабілізації гемодинаміки. При поступленні потерпілих в стаціонар медична допомога починається з введення кортикостероїдів. Обов’язкове введення кортикостероїдів, які покращують відновлення неврологічних функцій спинного мозку. Жоден з поранених у хребет з пошкодженням спинного мозку не повинен бути евакуйований без катетеризації сечового міхура.
При наданні кваліфікованої хірургічної допомоги проводиться диференційована терапія травматичного шоку. Пораненим з кровотечею із рани І сиінальною лікворією виконується ПХО з остаточним припиненням зовнішньої кровотечі або з декомпресивною ламінектомієго при стисненні спинного мозку. Для виявлення стиснення спинного мозку застосовуються лікво-родинамічні проби (Квеккенштедта, Стуккея). Ліквординамічні проби проводяться з метою виявлення ступеня прохідності підпавутинного простору спинного мозку при підозрі на стиснення спинного мозку гематомою, кістковими відламками.
Всіх інших поранених евакуюють у спеціалізований госпіталь. Тут проводиться рентгенологічне обстеження (оглядова рентгенографія хребта в 2-х проекціях, пневмо-, міелографія, контрастна мієлоренгенографія, вертеброанпографія). Встановлюються показання до ламінектомії.
Рання декомпресивна ламінектомія виконується при закритих пошкодженнях хребта і спинного мозку з блоком лікворного простору або при синдромі наростаючого стиснення спинного мозку, гострому корінцевому болю, при гострому висхідному набряку шийного відділу спинного мозку. У післяопераційний період особливе значення мають заходи щодо попередження пролежнів, ускладнень з боку органів черевної та грудної порожнини. При тривалих розладах сечовипускання потрібне встановлення постійного катетера, використання приливно-відливної системи Моиро,