Військова хірургія з хірургією надзвичайних ситуацій
ГЛАВА 7. ТЕРМІЧНА ТРАВМА
Вступ. Термічна травма (ТТ) – це ураження, викликане тепловими агентами або дією низької температури. Однак термічна травма включає в себе не тільки термічні, але також і хімічні опіки, ураження електричним струмом і місцеві пошкодження від радіаційного впливу (променеві опіки).
Опікова травма. Опікова травма є одним з тяжких видів ураження мирного та воєнного часу, яка частіше зустрічається в мирний час і становить від 5 до 12 % побутових травм.
При поширених і глибоких опіках перебіг опікової травми набуває характеру загального захворювання всього організму із залученням життєво важливих органів.
Етіологія опіків. За етіологічним фактором опіки поділяють на:
- термічні
- електротермічні (спалах електричної дуги, контактні електричні опіки)
- хімічні
- радіаційні
- комбіновані ураження
- опіки бойовими запалювальними сумішами.
Внаслідок дії термічних факторів виділяють опіки:
- полум’ям
- парою
- гарячою рідиною
- розпеченим металом
- від світлового випромінювання.
Причинами опіків запальними сумішами – запалювальна речовина на основі металів (терміт, електрон), білий фосфор, в’язкі запалювальні суміші (“Напалм”), металізовані в’язкі запалювальні суміші (“Пирогель”), запалювальні рідини комбінованих уражень – термомеханічні, радіаційно-термічні, радіаційно-термомеханічні фактори.
Інтенсивність термічною впливу залежить від природи термічного агента, його температури, часу дії і тривалості тканинної гіпертермії.
Найбільш тяжкі опіки бувають від впливу полум’я (при пожежі, у вогнищі, при загоранні одежі, від спалахів природного газу та інші).
Опіки окропом найчастіше бувають поверхневими. Опіки гарячою парою можуть бути поширеними, але рідко глибокими. Більш тривало діють на шкіру гарячі клейкі речовини: смола, розплавлений бітум, асфальт та інші.
Опіки можуть виникнути при взаємодії з розпеченими предметами (контактні опіки), розплавленим металом, а також в результаті впливу електричного струму та вольтової дуги.
Вражаюча дія електричного струму при його проходженні скрізь тканини проявляється в:
- тепловому
- електрохімічному
- механічному ефектах
Внаслідок опірності тканин електрична енергія перетворюється в теплову, що супроводжується перегріванням та загибеллю клітин. Ураження шкіри в місцях входу та виходу струму різні за формою та розміром залежно від характеру контакту з провідниками, які несуть струм: від точкових міток до повного обвуглювання цілої кінцівки. При цьому поширеність некрозу шкіри звичайно менша, ніж в тканинах, що розташовані глибше. Електричні опіки можуть поєднуватися з термічними від вольтової дуги, яка утворюється в момент електротравми. Поєднана теплова і механічна дія струму високої напруги викликає іноді розшарування тканин і відриви частин тіла.
Хімічні опіки спричиняють агресивні речовини, які здатні протягом невеликого проміжку часу викликати змертвіння тканин. Такими властивостями володіють міцні неорганічні кислоти, луги, солі важких металів.
Внаслідок дії кислот настає коагуляція білка. При розчиненні деяких з них в тканинній рідині виникає виділення тепла і перенагрівання тканин, що призводить до їх загибелі. Вражаюча дія агресивних рідин починається при зіткненні їх з тканинами і продовжується до закінчення хімічної реакції. Після цього в опіковій рані залишаються утворені органічні і неорганічні сполуки, які несприятливо впливають на процеси регенерації.
За глибиною патологоанатомічних змін і враховуючи особливості лікування, опіки поділяють на дві групи. До першої належать поверхневі опіки (І, II і ІІІА ступенів). Вони епітелізуються самостійно при консервативному лікуванні за рахунок збереженого сосочкового шару або епітеліальних придатків шкіри. Ураження ІІІБ, ІV ступенів складають другу групу – глибоких опіків, що потребують оперативною відновлення шкірного покриву – аутодермопластики (рис. 21).
Рис. 21, Класифікація опіків за глибиною ураження (римськими цифрами позначені ступені опіків); 1 – епідерміс, 2 дерма, 3 – підшкірна жирова клітковина, 4 – фасція, 5 – м’язи.
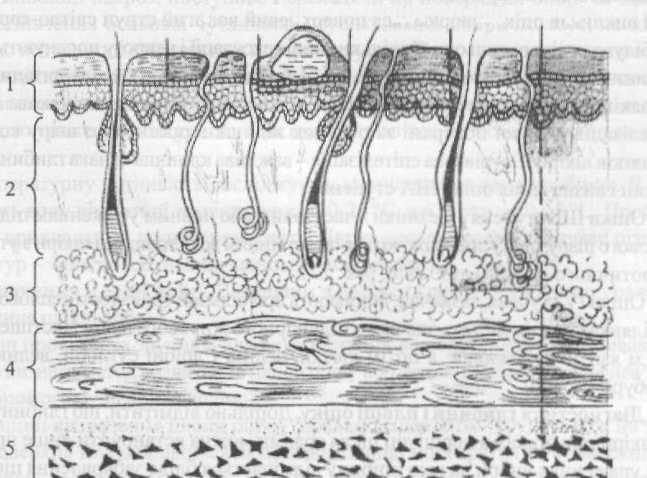
Патоморфологічні зміни при опіках І та ІІ ступенів носять характер асептичного запалення, що призводить до розширення та збільшення проникності капілярів шкіри.
Опіки І ступеня проявляються почервонінням, набряком шкіри (стійка артеріальна гіперемія та запалювальна ексудація) та місцевим підвищенням температури. Набряк швидко проходить, і процес завершується злущенням епітелію при опіках І ступеня.
Опіки II ступеня супроводжуються появою пухирів різної величини, які утворюються внаслідок накопичення рідкої частини крові в епідермісі. Пухирі виникають одразу після опіків, через декілька годин або наступної доби. Вони заповнені, звичайно, прозорою рідиною жовтуватого кольору. Вміст великих пухирів поступово пустішає, стає желеподібним, внаслідок випадання фібрину та зворотним всмоктуванням води. Під відшарованими пластами епідермісу залишається оголений його базальний шар.
При поєднанні з вторинною інфекцією вміст пухирів набуває гнійною характеру. Зростає набряк і гіперемія опікової рани. При опіках II ступеня, якщо немає ускладнень гнійного процесу, повна епітелізація шкірного покриву та одужання настає через 14 діб.
Опіки ІІІА ступеня (дермальні) – ураження тільки шкіри, але не на всю її глибину. Часто ураження обмежується ростковим шаром епідермісу лише на верхівках сосочків. В інших випадках настає змертвіння епітелію і поверхні дерми при збереженні глибоких її шарів та придатків шкіри (волосяні міхури, протоки сальних та потових залоз).
Місцеві зміни при опіках ІІІА ступеня різноманітні. Залежно від виду агента, який викликав опік, утворюється поверхневий вологий струп синьо-коричневого або білувато-сірого кольору. Оскільки явища ексудації і некрозу поєднуються, місцями виникають вищеописані пухирі. На 14-й день починається відторгнення струпа, яке закінчується через 2-3 тижні. При опіках ІІІА ступеня острівкова і крайова епітелізація ранової поверхні за рахунок залишків росткового шару епітелію та придатків шкіри. Острівкова епітелізація – важлива клінічна ознака глибини некрозу тканин і визначення опіку ІІІА ступеня.
Опіки ІІІБ ступеня – це опіки з частковим або повним ураженням підшкірного жирового шару, що супроводжуються омертвінням всієї товщини шкіри з утворенням некротичного струпа.
Опіки IV ступеня, зазвичай, виникають при більшій тривалості теплового впливу на ділянках, що не містять значного підшкірного жирового шару. Частіше страждають м’язи та сухожилки, а потім кістки, великі і дрібні суглоби, великі нервові стовбури і хрящі.
Діагностика глибини і площі опіку. Доцільно відмітити, що глибину ураження шкіри при опіках в перші дні після травми можна встановити лише приблизно. При ураженнях шкіри на всю глибину відмічається бліде забарвлення цієї ділянки або обвуглення, ущільнювання тканин, втрата больової і тактильної чутливості. Зазвичай, в постраждалих спостерігається поєднання опіків різних ступенів.
На основі клінічних проявів, даних анамнезу, огляду опікової рани та використання деяких діагностичних проб можна визначити глибину й площу ураження. У потерпілого або супроводжуючих його осіб необхідно вияснити обставини травми: природу термічного агента, його температуру, тривалість дії, а також терміни і характер першої допомоги, що надана.
Дуже важливий ретельний огляд опікової рани. Симптоми, що застосовуються для визначення глибини ураження, доцільно розділити на три групи:
1) зовнішні ознаки змертвіння тканин;
2} ознаки порушення кровообігу
3) рівень больової та температурної чутливості.
Більш складною є диференціальна діагностика опіків ІІІА-ІІІБ ступенів. Достовірна ознака глибокого опіку – це наявність тромбованих вен під некротичним струпом від жовто-бурого до темно-бурого кольору, пергаментної товщини.
Частіше діагноз уточнюється після відторгнення некротичних тканин і спонтанної епітелізації рани, що починається з острівків збереженого епітелію через 20-30 днів після дії термічного агента.
Найбільш простим і доступним методом об’єктивізації глибини опіків є визначення больової чутливості, яку виявляють множинними уколами голкою (проба Більрота) на різних ділянках опіку або доторканням кульки, що змочена спиртом. На ділянках глибокого ураження болючість відсутня.
Ділянки опіку ІІ ступеня завжди різко болючі. Дослідження необхідно проводити так, щоб потерпілий не бачив, що робить лікар, і починати його з ділянок, де припускається глибокий некроз, поступово переходячи на поверхневі опіки та здорову шкіру. Визначення больової чутливості неушкодженої шкіри показує, наскільки правильно потерпілий орієнтується в своїх відчуттях. Стан чутливості можна визначити епіляційною пробою, висмикуючи пінцетом на ділянках опіку окремі волосини. Якщо при цьому потерпілий відчуває біль, а волосся висмикується з деякими перешкодами, то ураження поверхневе. При глибоких опіках волосся видаляється легко, без болю.
Температурна проба. Температурну чутливість досліджують за допомогою двох пробірок. В одну наливають воду кімнатної температури – 20-25 °С, а в другу – 50-55 °С. Пробірки по черзі прикладають до поверхні опіку. Якщо постраждалий відчуває різницю температур – опік поверхневий, якщо ні опік глибокий.
Визначення площі опіку. Важливим в оцінці тяжкості термічного ураження є визначення площі опіку.
Більш простим та зручним для використання на початкових етапах евакуації потрібно визнати метод визначення площі опіку або за допомогою правила дев’яток, або за допомогою “правила долоні”.
1) Принцип визначення площі опіку “правилом дев’яток” грунтується на тому, що вся поверхня тіла поділяється на ділянки, площа яких кратна 9 % поверхні тіла. Так, поверхня голови дорівнює 9 %, передня поверхня тулуба -18%, задня поверхня тулуба – 18 %, поверхня стегна – 9 %, гомілки та ступні – 9 %, промежини – 1 %.
При великих опіках простіше визначити площу неуражених ділянок, а потім від 100 відняти отриману цифру.
2) Площа долоні постраждалого складає приблизно 1-1,2 % поверхні його тіла. Враховуючи це, можна з достатньою точністю визначити площу опіку.
3) Б.М. Постников запропонував визначення поверхні опіків методом копіювання меж опікової поверхні на відмитій рентгенівській плівці, перекладання плівки на міліметровий папір та визначення площі опіку в квадратних сантиметрах.
4) Г.Д. Вилявин для розрахунку площі опіку запропонував виконувати замальовку опіків на силуетах тіла, які надруковані на міліметровому папері, число квадратів якого (17000) дорівнює числу квадратних сантиметрів поверхні шкіри дорослої людини при зрості 170 см.
5) В.О. Долинин рекомендує більш сучасний спосіб: наносити контури опіку на силует тіла людини, що розділений на 100 сегментів, кожний з яких відповідає 1 % поверхні тіла. Ступінь опіку визначається відповідними штрихами.
Прогноз тяжкості опікової травми. Для прогнозу тяжкості опіку та його наслідків використовують розрахунки, які грунтуються на визначенні загальної площі ураження та відносно точному встановленні площі глибокого опіку. Найбільш простим прогностичним прийомом визначення тяжкості опіку є правило сотні.
Прогностичний індекс за правилом сотні (вік + загальна площа опіку) має наступні значення:
до 60 – прогноз сприятливий;
61 -80 – прогноз відносно сприятливий;
81 -100 – сумнівний;
101 і більше – несприятливий.
Для визначення тяжкості і можливих наслідків опіку використовується індекс Франка, Для його розрахунку необхідно знати площу поверхневого глибокого опіку. При розрахунках 1 % поверхневою опіку відповідає 1 од., а глибокого опіку 3 од. Індекс Франка отримують при додаванні площі поверхневого опіку та утвореної площі глибокого опіку.
Таблиця 7. Експрес-діагностика опікового щоку
№ п\п | Ступінь шоку | Індекс Франка (од.) | |
Без ураження дихальних шляхів | 3 опіком дихальних шляхів | ||
1 | Нетяжкий | 30-70 | 20-55 |
2 | Тяжкий шок | 71-130 | 65-100 |
3 | Вкрай тяжкий | Більше 130 | Більше 100 |
Наприклад, загальна площа опіку складає 55 % поверхні тіла, при цьому 30 % займають глибокі опіки, а 25 % – поверхневі. Сума показника поверхневого опіку (25 од.) і збільшена втричі глибокого опіку (90 од.) складає індекс Франка – 115 од.
Для того, щоб урахувати вплив опіку дихальних шляхів (ОДШ) до індексу Франка додають 15 од., якщо ОДШ легкого ступеня тяжкості; 30 од. – при ОДШ середньої тяжкості та 45 од. – при тяжкому ОДШ.
Прогноз опікової хвороби залежно від індексу Франка встановлюється наступним чином:
до 30 од. – прогноз сприятливий;
31-60 од. – прогноз сумнівний;
61-90 од. – прогноз несприятливий.
Опік дихальних шляхів (ОДШ). ОДШ, зазвичай, обумовлений комбінованим багатофакторним впливом полум’я, гарячого повітря, гарячих часток та токсичних хімічних сполук – продуктів горіння. Легальність серед потерпілих з ураженнями дихальних шляхів залишається високою – від 22,3 до 82 %.
Як правило, ОДШ виникає в тих потерпілих, які в момент травми знаходилися в замкнутому просторі: в транспортному засобі, в житловому або робочому приміщенні, в підвалах, погребах, танках, корабельних відсіках, кабіні літака тощо.
ОДШ можуть виникати і у відкритому просторі, якщо людина на короткий час попадає в атмосферу з високою концентрацією диму, наприклад, в осередках напалмового ураження, при великих пожежах.
Патогенез порушень, що розвивається в органах дихання при їх опіках, складний та включає в себе цілий ряд моментів. Так, у постраждалих виникає часте дихання, яке приймає характер задишки. Ці зміни можуть прогресувати до тяжкої дихальної недостатності. До неї призводять механічна обструкція дихальних шляхів, явища бронхоспазму та змін у легеневій тканині. Гемоконцентрація, метаболічний ацидоз, підвищена в’язкість крові в поєднанні з повільним кровотоком сприяє активації внутрішньосудинної коагуляції. Дифузна внутрішньосудинна коагуляція в легеневій тканині є причиною тяжких циркуляторних та метаболічних розладів. Ці розлади сприяють порушенню функції зовнішнього дихання; погіршується насичення крові киснем та виведення оксиду вуглецю.
При опіках обличчя, шиї, грудей завжди необхідно пам’ятати про ОДШ. Наявність його підтверджується при виявленні спаленого волосся в носових шляхах, опіках губ, язика, твердого та м’якого піднебіння, задньої стінки глотки. Діагноз підтверджує сиплий голос, кашель, задишка, ціаноз, виділення харкотиння, відторгнення ураженої слизової оболонки. Набряк слизової та відторгнення плівки може призвести до механічної асфіксії.
Ураження електричним струмом. За даними Б.С. Віхрієва, із усіх травм постраждалі від електричного струму у мирний час складають 1 -2,5 %. З них близько 10 % гине.
У бойових умовах ураження електричним струмом можливе при подоланні електрифікованих загороджень, експлуатації автономних блоків електросилового обладнання.
Різновидом електротравми є ураження блискавкою.
Слід диференціювати контактне ураження електричним струмом від ураження вольтовою дугою. Останнє належить до термічного впливу: в результаті спалаху, що виникає внаслідок короткого замикання, відбувається іонізація повітря між джерелом струму та поверхнею тіла людини.
При контактній дії електричного струму виникають загальні зміни та місцеве ураження тканин.
Порушення загального характеру залежить від шляху проходження струму через тіло – “петлі струму”. Загрозливими для життя є “петлі струму”, що проходять від однієї до іншої руки, від голови до рук або ніг або від рук до ніг. У цих випадках у зоні проходження струму знаходяться життєво важливі органи: головний мозок, серце.
У клініці це виявляється розладами центральної нервової системи та серцево-судинної діяльності, паралічем дихальної мускулатури. При цьому може настати загибель потерпілого в момент травми, через декілька годин або днів.
Місцева дія електричного струму в тканинах виявляється
- тепловим
- механічним
- електрохімічним ефектами.
У місцях входу та виходу струму на шкірі спостерігаються різні ураження: від точкових міток струму до обвуглення всієї кінцівки.
Потрібно відмітити, що електроопіки практично завжди бувають глибокими. Характерним є поєднання вологого та сухого некрозу. Внаслідок порушення кровозабезпечення тканин є можливість вторинного некрозу.
На місці одержання травми необхідно негайно відключити потерпілого від ланцюга електричного струму з дотриманням запобіжних заходів самим рятівником. Для цього можна використовувати предмет або інструмент, що має ізоляцію (лопата, сокира, суха гілка тощо). Перед цим рятівник повинен ізолювати себе від землі гумовим килимком, картонним ящиком, сухою дошкою.
Оскільки потерпілий нерідко не може розтиснути руки внаслідок судомного скорочення м’язів, потрібно відтягнути його за край сухого одягу, попередньо обгорнувши свої руки тканиною-ізолятором.
Комбіновані радіаційно-термічні ураження (КРТУ). Комбіновані ураження виникають при дії на людину двох або більше вражаючих факторів. Особливості їх перебігу визначаються феноменом взаємного обтяження.
Дія променевого ураження відображається на перебігу опіків та опікової хвороби наступним чином:
– сповільнюються репаративні та регенеративні процеси в опіковій рані;
– збільшується кількість інфекційних ускладнень, серед яких нерідко зустрічаються анаеробна інфекція, сепсис;
– виникає опікова хвороба навіть при меншій площі опіків;
– збільшується кількість летальних випадків.
Поряд з цим, наявність опіків обтяжує перебіг променевої хвороби:
– зменшується тривалість прихованою періоду променевої хвороби;
– може зростати тяжкість променевого ураження на один ступінь (наприклад, променеві ураження II ступеня в поєднанні з опіками відповідають тяжкості та клінічному наслідку променевих уражень ІІІ ступеня);
– поріг розвитку променевої хвороби на фоні великих та глибоких опіків знижується до 0,5-0,75 Гр (замість 1 Гр при ізольованому ураженні).
Вказані ознаки феномену взаємного обтяження при комбінованих терморадіаційних ураженнях розвиваються внаслідок порушення захисно-адаптаційних механізмів, що обумовлені пригніченням імунологічних та неспецифічних факторів захисту організму, ианцитопешсю, геморагічним синдромом (зниженням згортання крові, підвищенням ламкості та проникності капілярів).
Поряд з обтяженим перебігом променевої хвороби, при КРТУ відмічаються місцеві порушення в перебігу опікової рани.
У прихованому періоді променевої хвороби значних відхилень від звичайного перебігу опікової рани не спостерігається, оскільки основні компоненти ранового репаративного процесу – запалення і регенерація в цей період ще не пригнічені.
У розпалі променевої хвороби пригнічується запальна реакція в ділянці опіку, сповільнюється відторгнення некротичних тканин, утворення грануляційної тканини та епітелізація. З’являються крововиливи під опіковим струпом, нагноєння опікової рани і тканин, що її оточують. У тяжких випадках настають регресивні зміни тканин у рані та некроз вже утворених грануляцій.
У розпалі променевої хвороби найбільш серйозними є сепсис і так звані некротизуючі лейкопенічні пневмонії, що характеризуються вкрай тяжким перебігом,
У період розрішення променевої хвороби репаративні та регенеративні процеси починають поступово відновлюватись. Опікова рана очищується від некротизованих тканин, розвивається повноцінна грануляційна тканина, активізуються процеси регенерації епідермісу та сполучної тканини.
На сьогодні встановлено, що при КРТУ на перший план виходять заходи профілактичного характеру. Необхідно використовувати прихований період променевої хвороби для проведення ефективного хірургічного лікування, що включає в себе як місцеву дію на опікову рану (некротомія, некректомія, автодермопластика), так і комплексне лікування променевої хвороби.
Особливості комбінованих термомеханічних уражень (КТМУ). За даними Лещенко, Зирянова, в мирний час з усіх потерпілих з КТУ на стаціонарному лікуванні знаходяться до 35 % пацієнтів з ураженням середнього ступеня тяжкості. Якщо врахувати, що пацієнти легкого з КТМУ ступеня тяжкості здебільшого лікуються амбулаторно, а тяжкого і вкрай тяжкого ступенів потребують тривалого лікування, стає очевидним соціально-економічне значення проблеми лікування та швидкого відновлення працездатності потерпілих з КТМУ середнього ступеня тяжкості. У воєнний час ця категорія потерпілих може бути одним з основних резервів поповнення армії.
Особливості опіків, що викликані напалмом. Сьогодні на озброєнні армій багатьох країн є запалювальні речовини, до яких відноситься і напалм.
Напалм – це в’язка суміш, яка складається з рідкої горючої речовини та згущувача. Горючою, як правило, є згущений (желатинізований) бензин. До складу згущувача найчастіше входять солі органічних кислот, вміст яких у напалмі від 8 до 12 %.
Температура горіння напалму сягає від 800 до 1200 °С. При його горінні виділяється велика кількість окису вуглецю, що може викликати тяжке отруєння уражених. Запалюючись, напалм розбризкується, прилипає до шкіри та одягу і горить протягом 4-7 хвилин. Напалм легше води, тому він плаває на її поверхні, продовжуючи при цьому горіти.
Напалмові опіки локалізуються переважно на відкритих ділянках тіла, а в 75 % уражається обличчя. Ці опіки відрізняються глибиною ураження. Спостерігається багатофакторність ураження: часто поєднання опіків шкіри з опіками верхніх дихальних шляхів, з отруєнням окисом вуглецю, перегріванням, психічними розладами. Відмічена висока летальність на місці отримання травми та в лікувальних закладах: виживає лише 15-20% поранених. Багато потерпілих гине в осередку застосування напалму від отруєння окисом вуглецю, перегрівання. У подальшому висока летальність обумовлена тяжким перебігом опікового шоку та несприятливим перебігом опікової хвороби.
Рана заживає близько 2,5-3 місяців. Рубці, що з’являються на місці опікових ран, мають келоїдний характер, часто вкриваються виразками.
Опікова хвороба. При площі ураження глибокими опіками 10 % та більше і поверхневими, що перевищують 25-30 %, в потерпілих закономірно спостерігаються серйозні загальні розлади у вигляді опікової хвороби. Опікова хвороба – патологічний процес, обумовлений поширеними і глибокими опіками шкіри, що проявляється порушенням функцій всіх внутрішніх органів і фізіологічних систем та характеризується певною періодичністю клінічного перебігу.
Різко зростає імовірність опікової хвороби при термічній травмі у воєнний час, що пов’язано з дією на організм комплексу несприятливих факторів, якими завжди супроводжуються бойові дії. При цьому перебіг опікової хвороби, як правило, стає більш несприятливим.
Перебіг опікової хвороби поділяють на декілька періодів. За класифікацією Б.М. Постникова, розрізняють чотири періоди в клінічному перебігу опікової хвороби;
I період – опіковий шок з еректильною і торпідною фазами, який триває 24-72 години;
II період – гостра опікова токсемія, яка триває 15 діб;
ІІІ період – септикотоксемія, тривалість якої в середньому складає 2-3 місяці, визначається часом існування опікових ран;
IV період – реконвалесценція, тривалістю 1-2 місяці.
Періоди захворювання характеризуються загальними синдромами і властивою їм сукупністю органопатологічних змін і вісцеральних ускладнень.
Опіковий шок (ОШ). ОШ – це первинна реакція організму на опікову травму. На відміну від ТШ, при опіковому шоці еректильна фаза завжди виражена і більш тривала. За тяжкістю клінічного перебігу ОШ поділяється на нетяжкий, тяжкий і вкрай тяжкий. При оцінці тяжкості шоку орієнтуються на площу глибокого опіку: від 10 до 20 % поверхні тіла – нетяжкий, від 20 до 40 % – тяжкий, більше 40 % – вкрай тяжкий. При цьому слід пам’ятати, що заключна оцінка тяжкості ОШ повинна проводитись за клінічними критеріями тяжкості (ГНН, тахікардія та ін.).
Для еректильної фази шоку характерні загальне збудження, ейфорія, і підвишений АТ, зростання частоти дихання та ЧСС, спрага, причому приймання рідини часто супроводжується блюванням.
Торнідна фаза шоку найчастіше настає через декілька годин після отримання опікової травми і характеризується пригніченням всіх життєво важливих функцій організму. Кардинальним для цієї фази є розвиток ГНН, ступінь вираженості якої є важливим критерієм тяжкості ОШ. АТ має тенденцію до зниження. В основному знижується максимальний і пульсовий тиск. Мінімальний АТ залишається на нормальних або субнормальних цифрах. При ОШ значне зниження АТ (максимальне нижче 90 мм рт.ст.) спостерігається тільки при крайньому ступені тяжкості.
Патогенез ОШ визначається двома основними факторами:
- нервово-рефлекторним
- плазмовтратою
Вони обумовлюють розвиток нейроендокринних, гуморальних, гемодинамічних порушень, ГНН, порушень обміну речовин, функції зовнішнього дихання. Перераховані порушення складають основні ланки патогенезу опікового шоку.
Психотравма, велика кількість больових імпульсів, які надходять у ЦНС з осередку ураження й тканин, що його оточують, призводять до генералізованого збудження всіх відділів ЦНС. З підкірки (найважливішого колектора вегетативних і ендокринних функцій) збудження передається на гіпофіз-адреналову систему (ГАС). У кров надходить підвищена кількість катехоламінів і глюкокортикоїдів. У результаті збудженіія судинно-рухового та дихального центрів, ГАС, симпатоадреналової системи виникає тахікардія, посилюються серцеві скорочення, збільшуються ударний та хвилинний об’єм серця, підвищується АТ відбувається централізація кровообігу (спазм периферичних судин, в першу чергу, шкіри, підшкірної клітковини і паренхіматозних органів). Дихання стає частішим і глибшим. Ці зміни відповідають еректильній фазі шоку та є своєрідною формою неспецифічної реакції організму на опікову травму (стрес-реакція). У подальшому спостерігаються пригнічення ЦНС, ГАС, симпатоадреналової системи, чим і пояснюється початок торнідної фази шоку.
Плазма переміщується в основному в тканини, що оточують опікову рану (опіковий набряк). Головна роль у плазмовтраті належить підвищенню проникності судинної стінки. Відбувається це за рахунок викиду в кров біологічно активних речовин – гістаміну, серотоніну, простоіландину Е2, змін глобулінової фракції плазми, кінінів. У результаті зниження вмісту ліпопротеїдів, які відповідають за утримання води інтактною шкірою, більша частина набрякової рідини постійно випаровується, утворюючи гіперосмотичну зону в зруйнованій тканині, яка, в свою чергу, екстрагує воду з нижчележачих ділянок, створюючи тим самим своєрідне “хибне коло”.
При великих ураженнях цей процес не обмежується краєм опікової рани та оточуючих її тканин, а розповсюджується по всьому організму. Величина плазмовтрати відповідає тяжкості ураження і може досягати 10 % і більше від ваги тіла.
У результаті плазмовтрати зменшується ОЦК, збільшується концентрація формених елементів – зростає гематокрит, змінюються реологічні властивості крові, ↑в’язкість. Разом з тим, зменшується кількість еритроцитів, що циркулюють, знижусгься абсолютне їх число. Причини цього – тепловий гемоліз еритроцитів та патологічне їх депонування. При тяжких термічних ураженнях зменшення еритроцитів може сягати 30 % і більше.
Внаслідок нейроендокринних, гуморальних і гемодинамічних порушень, виникає ГНН – провідний синдром опікового шоку. У розвитку ГНН виділяють екстра- та інтраренальні фактори. До екстраренальних факторів відносяться порушення нейроендокриної регуляції, гуморальні і гемодинамічні порушення. Централізація кровообігу супроводжується спазмом периферичних судин, в першу чергу паренхіматозних органів, в тому числі і ниркових судин, що призводить до ішемії ниркової тканини. У відповідь на ішемію ниркової тканини юкстагломерулярний апарат насичує кров підвищеною кількістю реніну. Активізується система ренін-ангіотензин-альдостерон, посилюючи спазм ниркових судин, що призводить до зниження фільтраційної можливості нирок, зменшення первинного фільтрату. Гуморальні та гемодинамічні порушення спричиняють поглиблення ішемії ниркової тканини, подальше падіння кількості первинного фільтрату. Гіпоксія і викликаний нею ацидоз ще в більшій мірі сприяють спазму судин нирок та зменшенню клубочкової фільтрації. Підвищена секреція альдостерону посилює реабсорбцію натрію, виникає викид антидіуретичного гормону, що ще в більшій мірі пригнічує ниркову фільтрацію. Таким чином, в розвитку ГНН основну роль відіграють екстраренальні фактори.
Інтраренальні фактори є вторинними. До них належать дегенеративно-деструктивні зміни епітелію канальцевого апарату нирок, які виникають в результаті глибоких мікроциркуляторних порушень у нирковій тканині та впливу нефротоксичних речовин, вільного гемоглобіну у первинному фільтраті. Його поява обумовлена високим вмістом в периферичній крові еритроцитів в результаті масивного теплового гемолізу.
Ступінь вираженості ГНН (визначається величиною погодинного діурезу) є основним критерієм тяжкості опікового шоку. Якщо не вдається відновити функцію нирок протягом перших 72 годин, як правило, хворий гине від уремії.
Наявні мікроциркуляторні порушення і тісно пов’язана з ними гіпоксія всіх органів і тканин призводять до виникнення й прогресування метаболічного ацидозу. Організм потерпілого постійно відчуває дефіцит енергії, що призводить до включення в енергообмін анаеробного окислення, жирового обміну, а це, в свою чергу, посилює метаболічний ацидоз. Розвиток ГНН також сприяє наростанню ацидозу. Метаболічний ацидоз порушує проникність клітковинних мембран та сприяє виходу калію із клітини, розвитку гіперкаліємії. Значно порушується білковий обмін. Причини його порушення: плазмовтрата, посилення процесів катаболізму білків, пригнічення їх синтезу, розвиток ГНН. Випадання регулюючої функції теплообміну шкіри при наявності великої опікової рани призводить до постійної втрати тепла, посилюючи тим самим енергозаборгованість організму, поглиблюючи всі види обмінних порушень.
Виражене порушення функцій зовнішнього дихання відбувається при опіку слизової дихальних шляхів – синдромі термічного ураження дихальних шляхів (СТУДШ). На можливу наявність СТУДШ вказує локалізація опіків (обличчя, шия, передня поверхня грудної клітки). Виникаючі при цьому набряк слизової дихальних шляхів, гіперсекреція, бронхоспазм призводять до зменшення повітропрохідності дихальних шляхів, розвитку ділянок ателектазу і емфіземи легеневої тканини, що надалі порушує газообмін, зменшує насиченість крові киснем, створює передумову для розвитку пневмонії. Таким чином, порушення функції зовнішнього дихання сприяє посиленню гіпоксії всіх органів та тканин у потерпілих. У хворих із СТУДШ перебіг опікового шоку значно тяжчий. Наявність ізольованого СТУДШ за своєю тяжкістю прирівнюється до глибокого опіку 10 % поверхні тіла.
Таким чином, найбільш характерними ознаками опікового шоку є:
– стійка олігурія (погодинний діурез менше 30 мл)
– нестримне блювання
– макрогемоглобінурія;
– субнормальна температура тіла;
– ректально-шкірний коефіцієнт температури більше 9 °С;
– азотемія (вище 40-50 ммоль/л);
– виражений ацидоз (рН крові 7,3 та більше).
Наводимо таблицю, яка дозволяє диференціювати опіковий шок за тяжкістю клінічних проявів на нетяжкий, тяжкий та вкрай тяжкий (табл. 8).
Таблиця 8 Визначення тяжкості опікового шоку
Клінічна ознака | Опіковий теж | ||
нетяжкий | тяжкий | вкрай тяжкий | |
Площа глибоких опіків | ↓20 % | 20-40 % | ↑40 % |
Характеристика свідомості, психіки | Збережена, помірне збудження | Збережена, збудження далі затримано | Свідомість сплутана, збудженість змінюється пригніченістю |
ЧСС за хв, | 90-100 | 100-130 | ↑130 |
Функція нирок | Короткочасне зменшення погодинного діурезу; нормальна добова кількість сечі | Олігурія із зменшенням погодинного діурезу перші 9-12 годин | Різко виражена олігурія аж до анурії |
Залишковий азот | норма | Підвищений до 36-70 ммоль/л | З перших годин 70-100 ммоль/л |
Строки виходу | Кінець 1-ї або початок 2-ї доби | Через 2-3 доби | Через 2-3 доби |
Прогноз | При правильному лікуванні всі потерпілі виводяться із шоку | При правильному лікуванні більшість потерпілих виводяться із шоку | Летальність до 90 %, потерпілі вмирають протягом декількох годин або 1 доби |
Грізним ускладненням опікового шоку є інфаркт міокарда. Причина його розвитку – тромбоз коронарних артерій. Необхідно підкреслити стертість клінічної картини інфаркту міокарда, відсутність вираженого больового синдрому. Перебіг опіковою шоку може ускладнитися розвитком гострої серцево-судинної недостатності з відповідною клінічною картиною (задишка, ціаноз, різка слабість, холодний піт, тахікардія, застійні хрипи в нижніх відділах легень тощо).
Можливий розвиток гострого ерозивно-геморагічного гастриту, як правило, при тяжкому перебігу опікового шоку. Його ознаки – біль в епігастральній ділянці, нудота, блювання, іноді “кавовою гущею”, розвиток метеоризму.
Частим ускладненням тяжкого опікового шоку є гострі виразки (Курлингівські) шлунково-кишкового тракту. Клінічний перебіг цих виразок, як правило, безсимптомний. Відповідні клінічні прояви виникають при їх ускладненнях (перфорація, пенетрація, виразкова кровотеча). Необхідно пам’ятати, що розвиток при цьому картини гострого живота може бути стертим внаслідок загального тяжкого стану хворого.
Характерними змінами з боку крові в період опікового шоку є гемоконцентрація (збільшення гематокриту), високий нейтрофільний лейкоцитоз із зсувом формули вліво, сповільнення ШОЕ, гіпопротеїнемії, гіперглікемія.
Гостра опікова токсемія. Про вихід хворого із опікового шоку і розвиток другого періоду захворювання – гострої опікової токсемії – свідчать наступні клініко-лабораторні ознаки: 1) нормалізація погодинного діурезу; 2) нормалізація АТ; 3) ліквідація опікового набряку; 4) поява лихоманки; 5) зникнення гемоконцентрації; 6) повторне зростання нейтрофільного лейкоцитозу із зсувом вліво, збільшення ШОЕ, анемія, гіпо- і диспротеїнемія, зниження вмісту в крові білірубіну, білкових метаболітів, цукру; зникнення ознак коронарної недостатності на ЕКГ.
Лихоманка – основний і обов’язковий симптом другого періоду опікової хвороби. Ступінь її вираженості знаходиться в прямій залежності від тяжкості захворювання. Лихоманка носить характер ремітуючий, з невеликими різницями між вечірніми та ранковими температурами. Вона не супроводжується ознобами. Пітливості не буває. Симптоматична терапія ефекту не дає.
Провідними патогенетичними механізмами цього періоду є токсемія немікробного та мікробного походження, інфекція, а також генералізовані дистрофічні процеси в усіх органах та тканинах, порушення всіх видів обміну речовин, а особливо білкового. Катаболізм (посилений розпад білків) є характерною ознакою патогенезу другого періоду опікової хвороби. Він зумовлений підвищеною активністю кори надниркової залози під впливом її АКТГ гіпофіза. У більш пізні строки цього періоду мають значення недостатність симпатоадреналової та гіпоталамо-гіпофізарно-надниркової систем, анемія. Токсемія немікробного походження (гістіогенна) розвивається разом з нормалізацією кровообігу, коли починається швидке всмоктування рідини опікового набряку з відповідною гемодилюцією. Це створює умови для резорбції біологічно активних речовин із зони опіку, а підвищення капілярної проникності призводить до швидкого поширення токсичних речовин в організмі.
У подальшому, в міру розвитку інфекції в опіковій рані, провідного значення в патогенезі гострої опікової токсемії починає набувати токсемія мікробного походження.
Органопатологічні зміни в період опікової токсемії носять універсальний характер. У паренхіматозних органах виявляються численні дистрофічні зміни та інфекційні процеси.
Зміни серцево-судинної системи проявляються розвитком міокардіодистрофії -найбільш частої патології міокарда в цей період. Хворі можуть скаржитися на задишку, що посилюється при фізичному навантаженні, серцебиття, біль у ділянці серця. Можливий розвиток токсичного міокардиту. Не частим, але тяжким ускладненням цього періоду є інфаркт міокарда.
З боку органів дихання дуже характерний розвиток пневмонії – одного з найбільш частих захворювань внутрішніх органів у потерпілих.
Пневмонії в другому періоді опікової хвороби мають бронхогенне походження: Бронхопневмонії, частіше великоосередкові, зливні і також часткові. Діагностика пневмоній у потерпілих часто утруднена, особливо при локалізації в ділянці грудної клітки (утруднене фізикальне дослідження). Крім того, такі симптоми, як лихоманка, нейтрофільний лейкоцитоз із зсувом вліво, збільшення ШОЕ, є характерними для хворих на опікову хворобу і без розвитку пневмонії. У таких випадках вирішальне значення надається рентгенологічному обстеженню, яке дозволяє підтвердити або відхилити дане захворювання.
З боку нирок може спостерігатися погіршення ГНН, яка виникла в період шоку.
У печінці спостерігаються добре виражені дистрофічні зміни, тісно пов’язані з порушеннями вуглеводною обміну. При тяжких опіках можливий розвиток раннього гострого паренхіматозного токсичного гепатиту (в перші 20 діб захворювання). Своєю клінічною картиною він нагадує гострий вірусний (сироватковий) гепатит. Прогностично вкрай несприятливим є розвиток гепаторенального синдрому (печінково-ниркової недостатності).
Анемія у хворих на опікову хворобу відрізняється від всіх інших видів анемії і тому носить назву опікової анемії. Вона закономірно ускладнює перебіг захворювання і розглядається не як ускладнення опікової хвороби, а як один з провідних її синдромів.
Опікова септикотоксемія. Цей період захворювання найбільш часто спостерігається у хворих із великими глибокими ураженнями, що перевищують 20% поверхні тіла. Опікова септикотоксемія пов’язана із нагноєнням опікової рани. Клінічно вона проявляється від 4-ї до 10-ї доби. Цей строк і є початком третього періоду опікової хвороби. Клінічна картина періоду семтикотоксемії характеризується послідовним розвитком трьох загальних синдромів:
- гнійно-резорбтинної лихоманки
- опікового сепсису
- опікового виснаження.
Ці синдроми можуть нашаровуватися один на одного.
Основними клінічними ознаками опікової септикотоксемії є: гектична лихоманка, опікове виснаження, стійка бактеріемія, вторинний некроз грануляцій, значні гнійні виділення з опікової рани, поява на ураженій шкірі осередків некрозу, метастатичні гнійні осередки, пролежні, остеопороз, алопеція, численні контрактури суглобів, інфекційно-алергічні і септичні ураження внутрішніх органів.
Генералізація інфекції призводить до розвитку значно більш тяжкого синдрому – опікового сепсису.
У розвитку сепсису особливу роль відіграє розвиток вторинної імунологічної недостатності, в більшості випадків зумовленої зниженням інтенсивності проліферації і деструкцією клітин гранулоцитарного ряду та лімфоцитів. Деструкція лімфоцитів і явища плазмоцитозу відмічаються вже в період опікового шоку. Виникає також пригнічення і інших антиінфекційних механізмів, як неспецифічних факторів захисту, так і багатьох ланок імунної системи. У результаті різко підвищується чутливість потерпілих до інфекційного фактора.
Як і при інших видах сепсису, при опіковому сепсисі найбільш типовими збудниками зараз є патогенний стафілокок, грамнегативна паличкоподібна флора, насамперед синьогнійна паличка, змішана (стафілокок і синьогнійна паличка) мікрофлора, рідше грибкова. Для сепсису, який викликаний плазмокоагулюючим полірезистентним стафілококом, характерні виражені нагнійні процеси в ранах, гнійні мікротромбофлебіти, інфільтрати в підшкірній клітковині, множинні гнійні васкуліти та метастатичні абсцеси у внутрішніх органах. Саме при цьому виді сепсису частіше зустрічаються септичний ендокардит, артрит, виразкові ураження шлунка та кишечника.
Тривала гнійно-резорбтивна лихоманка сприяє розвитку опікового виснаження (опікова кахексія) і продовжується на фоні останнього.
Для цього періоду захворювання характерні глибокі дистрофічні зміни всіх тканин і внутрішніх органів.
Зміни серцево-судинної системи проявляються, насамперед, дистрофією міокарда. Не частим, але тяжким ускладненням опікового сепсису є розвиток септичного ендокардиту.
До найбільш частих захворювань органів дихання в 3-му періоді опікової хвороби належать гіпостатичні і токсикосептичні пневмонії. Вони часто ускладнюються абсцедуванням, піопневмотораксом, емпіємою плеври. Пневмонії можуть стати безпосередньою причиною летального кінця.
Зміни печінки характеризуються вираженими дистрофічними процесами. Із захворювань печінки в цей період характерний розвиток сироваткового гепатиту.
Можливі зміни у шлунково-кишковому тракті. Часто зустрічається парез шлунково-кишкового тракту. Спостерігаються ерозивні гастрити, гангренозні або виразкові холецистити, хронічні коліти. Нерідкі гострі виразкові ураження шлунково-кишкового тракту.
Виражений кишковий дисбактеріоз, зумовлений тривалим застосуванням антибіотиків широкого спектра дії, на фоні уражень слизової оболонки може призвести до розвитку тяжкою мікозного сепсису.
Із захворювань нирок найбільш часто зустрічаються гострий дифузний гломерулонефрит, гнійний (апостематозний) нефрит.
При тривалому перебігу опікової септикотоксемії може розвинутися амілоїдоз внутрішніх органів з ураженням нирок, печінки, шлунково-кишковою тракту.
Характерною патологією в системі крові є опікова анемія. Вона в 3-му періоді захворювання найбільш виражена і тяжко піддається корекції.
Смерть в 3-му періоді опікової хвороби може настати від сепсису, тяжких пневмоній, амілоїдозу, тяжкої дистрофії внутрішніх органів. Тривалість цього періоду від 1-1,5 місяця до року і більше. Збереження великих гранулюючих ран робить виснаження незворотнім і веде до неминучої смерті.
Період реконвалесценції. Загоєння опікових ран, з якого починається період реконвалесценції, ще не свідчить про повне одужання потерпілого. Інерція патологічного процесу зумовлює все ще численні порушення з боку внутрішніх органів і систем, опорно-рухового апарату. Певної еволюції зазнає і знову створений шкірний покрив, перед тим, як він набуває властивостей нормальної шкіри. Створюється парадоксальна ситуація: рани, що була першою причиною опікової хвороби, нема, а хвороба ще триває. Необхідний тривалий час (від 1-1,5 місяця до року і більше) для поступового відновлення порушених під час опікової хвороби всіх функцій організму.
У цей період захворювання загальний стан хворих починає помітно покращуватися. Температура тіла знижується і поступово нормалізується. Покращується психоемоційний статус хворих. Підвищується настрій, хворі охоче вступають у контакт, стають більш активними. Однак протягом всього періоду одужання в 2/3 хворих відмічаються астено-невротичні прояви у вигляді поганого сну, підвищеної роздратованості і швидкої фізичної стомлюваності.
Із захворювань внутрішніх органів у період реконвалесценції можуть бути пневмонії, гострий паренхіматозний гепатит, геморагічний васкуліт, дифузний гломерулонефрит, нирковокам’яна хвороба, пієлонефрит, амілоїдоз внутрішніх органів. Серед цих ускладнень зустрічаються як залишки патології періодів опікової хвороби, так і нові ускладнення, переважно інфекційно-алергічного характеру, умовою для виникнення яких є зниження захисних сил організму внаслідок перенесеного виснажливого захворювання.
Загальні принципи лікування опікової хвороби. Лікування повинно бути комплексним і патогенетичним. Одужання може настати тільки після спонтанної епітелізації або успішної аутодермопластики опікових ран. На сьогодні найкращим визнається комбінований метод відкритого лікування опікової рани, що поєднує лікування в загальних і локальних абактеріальних ізоляторах і ранню некротомію в перші 4-5 діб після травми з подальшою аутодермопластикою.
Загальне лікування опікової хвороби багатокомпонентне і має за мету максимально можливу компенсацію порушених або втрачених функцій, забезпечення найбільш сприятливого фону в перед- і післяопераційний періоди, попередження і лікування виникаючих ускладнень.
Загальне лікування складається з визначених комплексів, основними з яких є: протишокова терапія, трансфузійна терапія у періоди гострої опікової токсемії і септикотоксемії, боротьба з інфекційними ускладненнями, лікування захворювань внутрішніх органів, лікувальне харчування та гормональна терапія. Велике значення мають також фізіотерапія та лікувальна фізкультура. Обсяг загальної терапії залежить від періоду опікової хвороби.
Сучасні принципи лікування опікових ран. При поверхневих опіках застосовується консервативне лікування, при глибоких, як правило, – оперативне відновлення шкірного покриву.
При місцевій дії на опікову рану слід диференціювати поняття “первинний туалет опікової рани” та “хірургічна обробка опіку”.
Первинний туалет опікової рани складається з обробки шкіри навколо опіку тампонами, змоченими бензином, 0,25 % розчином нашатирного спирту або теплої води. З поверхні опіку видаляють відшарований епідерміс, чужорідні тіла, фрагменти землі. Поверхню опіку очищують марлевими кульками, змоченими антисептиками (розчин фурациліну, борної кислоти) або 3 % розчином перекису водню. Дрібні та середні пухирі можна не зрізати, а великі – лише надрізають. Закінчують туалет відсушенням опікових ран стерильними серветками.
У подальшому лікування опіків проводиться відкритим (безпов’язочним) методом або закритим методом із використанням пов’язок.
При відкритому методі лікування під впливом повітря прискорюється утворення сухого струпа, створюється можливість постійного нагляду. До недоліків цього методу необхідно віднести більші втрати плазми з поверхні опікових ран, ніж при закритому методі, необхідність використання спеціальних засобів для захисту від пилу, мух, постійне охолодження поверхні опіків, великий розхід постільної білизни.
Безпов’язочний метод застосовується при опіках обличчя, промежини, статевих органів. При цьому для обробки опіків використовують антисептичні розчини і водорозчинні мазі. При опіках обличчя хороші результати дає змазування розчином перманганату калію 1:5000 3-4 рази на добу в перші 2-3 дні. Утворюється тонкий струп темного кольору, під яким відбувається епітелізація поверхневих опіків.
На сьогодні відкритий метод переживає “друге народження” – лікування в умовах антибактеріального керованого середовища. Однак поки що тільки лікувальні заклади можуть використовувати таку методику, що потребує спеціального оснащення.
Найбільш поширений закритий метод. Його перевага в тому, що він полегшує обслуговування потерпілих, пов’язка захищає опікову рану від забруднення і травматизації, що особливо важливо в умовах воєнного часу. До недоліків методу відносять трудомісткість та болючість зміни пов’язок, великий розхід перев’язочного матеріалу.
Глибокі опіки характеризуються розвитком гнійно-демаркаційного запалення. У ранні терміни основне завдання їх лікування при вологому некрозі – сприяти формуванню сухого струпа, а при сухому некрозі – попередити його гнійне розплавлення. Це досягається накладанням волого-висихаючих пов’язок з розчином антисептиків (декасан, 0,2 % фурацилін, 3 % борна кислота, 0,5 % азотнокисле срібло та інші). Використання мазей недоцільне, оскільки вони сприяють зволожуванню струпа. Для підготовки до операції проводиться очищення опіків від змертвілих тканин за допомогою безкровної некректомії. При цьому поетапно видаляються некротичні тканини під час перев’язок, які виконуються через день.
З цією ж метою можна використовувати протеолітичні ферменти (трипсин, хімотрипсин, хімопсин) або хімічні кератолітичні засоби (40 % саліцилова мазь на вазеліновій основі). Кератолітичний вилив застосовують з 6-8-го дня після опіку. Після відторгнення змертвілих тканин необхідно чергувати антисептичні розчини або антибактеріальні препарати з емульсіями та мазями.
Лікування глибоких опіків є хірургічною проблемою. Воно проводиться в два етапи:
- превентивний
- відновлювально-реконструктивний.
Завдання превентивної хірургії – якомога скоріше відновити втрачений шкірний покрив і тим самим ліквідувати джерело і причину опікової хвороби. Завдання реконструктивно-відновлювальної хірургії полягає в подоланні наслідків термічної травми.
Превентивна хірургія опіків по суті є ургентною хірургією. При цьому фактор часу, протягом якого проводиться підготовка опікових ран до їх закриття і відновлювання дефіциту шкіри, має суттєвий вилив на результати лікування. Превентивна хірургія опіків полягає в попередженні розвитку незворотних змін в організмі хворого на опікову хворобу.
Оперативні втручання при глибоких опіках поділяються на дві групи.
Операції першої групи необхідні для підготовки опікової рани до пластичного закриття. До них відноситься некротомія – розтин опікового струпа до кровоточивих тканин з метою ліквідації джгутоподібної здавлюючої дії його на сегменти кінцівок та грудну клітку. До допоміжних операцій відноситься некректомія – видалення нежиттєздатних тканин.
Лікування термічних опіків на ЕМЕ. Надання допомоги потерпілим в умовах бойових дій має ряд особливостей.
Опіки будуть виникати на фоні великих фізичних та психічних навантажень. За цих умов особливого значення набуває медичне сортування на етапах медичної евакуації з визначенням груп потерпілих, які потребують проведення невідкладних заходів.
Перша медична та лікарська допомога здійснюються безпосередньо у вогнищі ураження у вигляді само- та взаємодопомоги. Невідкладними заходами є винесення з вогнища пожежі і гасіння палаючої одежі. Полум’я гасять підручними матеріалами (шинель, плащ-намет тощо), щільно вкриваючи палаючу ділянку тіла. При спробі загасити полум’я руками можуть виникнути додаткові опіки як у потерпілих, так і в осіб, які надають допомогу. Залишки одежі, що прилипли, не слід знімати, а необхідно на всю опікову поверхню накласти асептичну пов’язку і виконати транспортну іммобілізацію. Не рекомендується змащувати обпечені ділянки рослинною олією чи тваринним жиром, вазеліном.
При значних опіках вводяться знеболюючі засоби за допомогою шириц-тюбика, дають випити гарячий чай. У холодну пору року потерпілих треба закутати і евакуювати для надання першої лікарської допомоги.
Перша лікарська допомога. Обсяг ПЛД передбачає перш за все профілактику ОШ доступними в даній ситуації методами.
Зняття больового синдрому – одне з основних завдань ПЛД. Тому обов’язкове внутрішньовенне введення одного з аналгетиків (промедол 2 % 1,0; анальгін 50 % 2,0) з додаванням антигістамінних препаратів (димедрол 1 % 1,0; піпольфен 2,5 % 2,0).
У хворих із психомоторним збудженням необхідне введення аміназину або його аналогів.
Потерпілим накладають контурні або сухі асептичні пов’язки, а при їх відсутності – імпровізовані пов’язки. Не слід намагатися видалити з опікової поверхні залишки обгорілого одягу, накладена первинна пов’язка буде попереджувати вторинне інфікування опікової рани і зменшувати потік больових імпульсів.
Важливу роль відіграє трансфузійна терапія, направлена на відновлення ОЦК і підтримання серцево-судинної діяльності. Хворим вводять внутрішньовенно 400-800 мл реосорбілакту (сорбілакту), неогемодезу, 400 мл р-ну Рінгера, 200 мл розчину 0,1 % новокаїну. При їх відсутності доцільне введення фізіологічного розчину, 5 % розчину глюкози. При відсутності блювання потерпілим дають пити. Для застосування всередину може бути рекомендований розчин наступного складу: 3,5 кухонної солі і 1,3 натрію гідрокарбонату на 0,5 л води або кухонну сіль, лимонну кислоту і харчову соду на 0,5 л води.
За показаннями вводять серцево-судинні засоби. Всім ураженим вводять правцевий анатоксин, а також антибактеріальні препарати (лефлоцин, ципрофлоксацин, флуконазол, офлоксацин).
Таким чином, комплекс заходів 1ЛД включає в себе знеболений місцеве або загальне, попередження вторинного мікробного забруднення ран, початок поповнення ОЦК і евакуацію потерпілих.
Обпечені досить чутливі до змін зовнішньої температури, тому під час евакуації необхідно вживати додаткових заходів для попередження переохолодження.
Евакуаційний транспорт для потерпілих повинен бути при можливості найбільш швидким. З цією метою може бути використаний повітряний транспорт. Хворих, які знаходяться в стані шоку, евакуюють першочергово.
При поступленні з вогнища масових санітарних втрат великої кількості потерпілих, обсяг допомоги скорочується. Слід робити все, щоб вже на першому етапі виділити групу легкообпечених. При цьому необхідно орієнтуватися не тільки на імовірний термін лікування потерпілих, а й на загальний стан і збереження здатності до самостійного пересування та самообслуговування. 1ЛД потерпілим за цих умов надається тільки за життєво важливими показаннями (при тяжкому шоці; асфіксії; при опіках, які поєднуються з масивними травмами, що потребують невідкладної допомоги).
Всіх інших потерпілих після введення їм аналгетиків слід терміново евакуювати.
Уражені, у яких на одежі та шкірних покривах знайдені радіоактивні речовини в кількості вищій допустимих норм, підлягають частковій санітарній обробці.
Кваліфікована медична допомога. На даному етапі медичної евакуації вирішуються два основних завдання: організація швидкого транспортування обпечених у спеціалізовані лікувальні установи; надання допомоги за невідкладними показаннями.
У зв’язку з цим потік обпечених ділять на чотири групи:
1) ті, що потребують допомоги на даному етапі за невідкладними (життєвими) показаннями;
2) ті, що підлягають евакуації в спеціалізовані заклади (госпіталі)
3) легкообпечені
4) ті, що підлягають лікуванню в групі одужуючих на даному етапі.
У першу групу входять потерпілі з ознаками асфіксії і ті, що знаходяться в стані шоку. Трахеостомія повинна проводитись за суворими показаннями: при тяжких опіках дихальних шляхів у разі недостатньої ефективності консервативної терапії асфіксії та дихальної недостатності, яка наростає внаслідок зниження кашльового рефлексу і порушення дренажної функції бронхів.
Обпеченим у стані шоку повинна проводитись протишокова терапія.
Проведення протишокових заходів при опіках в повному обсязі передбачає профілактику та усунення больового синдрому і дихальної недостатності, покращання серцево-судинної діяльності, повноцінну інфузійну та кисневу терапію. Для подачі кисню катетер вводять у ніс, для інфузійної терапії здійснюється катетеризація однієї з великих вен, для визначення погодинного діурезу катетеризують сечовий міхур.(3 катетера).
У період опікового шоку необхідне якнайшвидше проведення новокаїнової блокади і початок інфузійної терапії.
В основі протишокової терапії лежить внутрішньовенне введення колоїдних та кристалоїдних розчинів, а також препаратів, які містять амінокислоти.
У разі застосування кристалоїдних розчинів потреба в першу добу в мл складає: 3 мл х % опіку х 1 кг маси тіла. Перенавантаження великого кола кровообігу можна компенсувати використанням гіпертонічних кристалоїдних розчинів. У цьому випадку основою розрахунку повинен бути вміст натрію в розчинах: на кожен кг маси необхідно 0,5-0,7 мекв натрію, 200 мекв лактату, 10 мекв хлору. У наступні дні потрібна кількість розчинів залежить від стану хворого. Спочатку хворим внутрішньовенно вводять анальгетики в комбінації з нейролептиками, антигістамінні і серцеві препарати: 2 мл 50 % р-ну анальгіну, 1-2 мл 1 % р-ну димедролу, 1-2 % р-ну промедолу 3-4 рази на добу; 0,25 % р-ну дроперидолу з розрахунку 0,1 мл на кг маси 2 рази на добу, строфантин 0,05 % 0,5-1 мл або корглікон 0,06 % 1 мл в 20 мл 40 % р-ну глюкози 2-3 рази на добу, АТФ 2 мл, кокарбоксилаза по 100 мг 2-3 рази.
У добову дозу рідин, які переливають, та інших препаратів входять:
реосорбілакт (сорбілакт) 800 мл
неогемодез 400 мл
амінол 400-800 мл
глюкоза 5-10 % 1000-1500 мл
кислота аскорбінова 5 % 5 мл
Віт. В1, 6% 1 мл
Віт. В6, 2,5 % 1 мл
Віт.В12 1 мл
р-н Рінгера 800-1200 мл
манітол 30,0 1 -2 рази на добу
новокаїн 0,1 % 400-500 мл
преднізолон або гідрокортизон по 30-60 мг, відповідно, 2-3 рази на добу
глюкоза 40 % 20-40 мл 2-3 рази на добу
еуфілін 2,4% 10 мл
антибіотики
Вона може бути використана на етапі кваліфікованої медичної допомоги і в будь-якому лікувальному спеціалізованому закладі для лікування потерпілих.
Додатково до цієї схеми доцільно введення гепарину. Спочатку струминно вводиться 20 000 ОД (4 мл) гепарину в 10 мл р-ну Рінгера, а через кожні 6 годин половинна доза цих препаратів. Залежно від реологічних властивостей крові доза гепарину може бути змінена. Для нормалізації артеріальною тиску перевага надається реосорбілакту (сорбілакту). До кінця першої доби передбачається переливання 400 мл амінолу, 500 мл плазми, або 500 мл протеїну, або 100 мл 20 % р-ну альбуміну. Можна використовувати і інші аналогічні препарати.
При значних поверхневих опіках від 30 до 70 %, а також при глибоких опіках розвивається компенсований метаболічний ацидоз, який потребує переливання 5 % р-ну натрію гідрокарбонату.
При опіках дихальних шляхів застосовуються спазмолітичні засоби: 2-3 рази на добу 2 % р-н папаверину 2 мл, 5 % р-н ефедрину 0,5-1 мл, 2,4 % р-н еуфіліну 5-10 мл.
Критеріями ефективності терапії є виділення сечі в кількості 0,5 мг/кг маси тіла на годину та більше; нормалізація артеріального тиску, зменшення гемоконцентрації. Слід пам’ятати, що у обпечених в стані шоку всмоктування з підшкірної клітковини та м’язів значно зменшується і тому всі препарати доцільно вводити тільки у вену (окрім тих, які протипоказані для внутрішньовенного введення).
Слід звернути увагу на необхідність обережного поводження з венами та рідше застосовувати венесекцію, після якої повторні вливання неможливі, в той час, коли потреба в інфузійній терапії значна. У цих випадках, коли потерпілий затримується на даному етапі медичної евакуації, доцільна катетеризація підключичної або іншої такого ж калібру вени для проведення внутрішньовенної довготривалої інфузійної терапії. При олігурії та анурії доцільно починати зі спруминного введення 500-1000 мл рідини, а потім перейти до краплинного.
При шоку туалет опікової рани не проводиться. У цей період можна обмежитись закриттям обпеченої поверхні контурними або стерильними пов’язками.
При циркулярних опіках грудної клітки та кінцівок доцільно виконувати некротомію у вигляді 2-3 поздовжніх послабляючих розрізів, що попереджає стиснення нижчележачих тканин та покращує мікроциркуляцію в зоні опіку, зменшує некроз.
Нерідко у хворих зі значними опіками може спостерігатись парез шлунка та кишечника, який погіршує стан хворого. Для попередження та ліквідації розширення шлунка та покращання моторики шлунково-кишкового тракту показано залишення в шлунку зонда, проведеного через ніс. Цей зонд може використовуватись для промивання шлунка та краплинного введення лужно-сольового розчину або поживних рідин, якщо всмоктуваність у шлунка збережена.
Оскільки значні та глибокі опіки часто супроводжуються шоком, необхідне розгортання протишокової палатки для потерпілих.
Потерпілі з обмеженими поверхневими опіками, здатні до самообслуговування, протягом 10 діб можуть затримуватись у групах одужуючих.
Обпеченим, які підлягають евакуації в різні шпиталі, вводяться знеболюючі засоби, накладаються пов’язки, проводяться інші заходи, що не виконані на попередньому етані і сприяють безпечній евакуації.
Потерпілі з поверхневими опіками незалежно від локалізації та площі поранення, а також з обмеженим глибоким опіком тулуба та сегментів кінцівок (крім ділянок суглобів) площею, яка перевищує 5-6 % поверхні тіла, без ознак опікової хвороби, здатні до самообслуговування в найближчі дні після травми, годні після одужання до подальшої служби у військах, направляються в госпіталі для легкопоранених.
У спеціалізованих госпіталях для обпечених лікуються уражені з вираженими симптомами опікової хвороби і, передусім, ті з них, які потребують ранньої шкірної пластики обличчя, кісток та суглобів, а також хворі з опіками очей та дихальних шляхів.
Спеціалізована медична допомога. Лікуванню в спеціалізованих госпіталях підлягають переважно потерпілі з глибокими опіками, які в подальшому потребують шкірної пластики, а також уражені з тяжкими опіками органа зору.
У спеціалізованих опікових госпіталях особливу увагу приділяють боротьбі з токсемією та рановим виснаженням, закриттю дефектів шкіри, лікуванню ранніх вторинних ускладнень і попередження утворення контрактур, рубцевих деформацій, косметичних дефектів.
При поступленні потерпілих у стані шоку виконується описаний раніше комплекс протишокової терапії.
Основними завданнями лікування обпечених в період токсемії є боротьба з інтоксикацією, інфекцією, анемією, загальною гіпоксією.
З дезінтоксикаційною метою доцільне внутрішньовенне введення низькомолекулярних декстранів.
Лікування антибіотиками здійснюється відповідно до виду мікрофлори та її чутливості, однак антимікробна терапія не завжди досить ефективна. Доцільне застосування антимікробних сироваток, гемоглобуліну.
Велике значення має повноцінне харчування, яке містить 200-250,0 білків та калорійність не менш ніж 4000 ккал на добу.
Одним із визначальних моментів наслідку лікування є швидке загоювання опікової рани.
Місцеве лікування опікових ран залежить від їх глибини та локалізації. Опіки II ступеня обличчя або промежини ведуться відкритим способом. Після туалету ран опікові поверхні 2-3 рази на добу необхідно зрошувати розчинами антисептиків, а також аерозолями.
Опіки обличчя II ступеня при правильному лікуванні зазвичай загоюються протягом 8-12 діб, опіки промежини – 12-16 діб.
Основною метою місцевого лікування опіків ІІІА ступеня є створення умов для острівкової та краєвої епітелізації за рахунок збережених дериватів шкіри. Цього можна досягнути шляхом своєчасного видалення змертвілих тканин з рани та успішною боротьбою з рановою інфекцією.
Як правило, при опіках ІІІА ступеня, починаючи з 9-10-ої доби здійснюється поетапне видалення тонкого вологого некротичного струпа. Сухий струп можна залишати на ранах, оскільки до 17-20-ї доби він може відійти самостійно і під ним утвориться епітелізована поверхня.
При перев’язках опіків ІІІА ст, що нагноїлись, доцільно застосовувати пов’язки з антибіотиками та хіміотерапевтичними антибактеріальними препаратами (йодобак, 1 % розчин йодопірону).
При опіках ІІІА ступеня, особливо на площі більше 15 % поверхні тіла, потерпілі повинні бути доставлені у спеціалізовані відділення не пізніше 2-ї доби після травми. Там у ранні строки повинні бути проведені секвенціальна некректомія і закриття ран ліофілізованими ксенодермотрансплантатами. Це запобігає розвитку опікової хвороби та пов’язаних з нею ускладнень.
В амбулаторних та стаціонарних умовах на 10-15-ту добу при поверхневих ураженнях, коли кількість виділень з ран значно зменшується і немає ознак активної запальної реакції, можна використовувати мазеві пов’язки. При цьому перевагу слід надавати нежирним препаратам.
Опіки обличчя або промежини ІІІА ступеня та такі ж опіки інших локалізацій ведуть закритим способом. При площі термічних уражень більше 5-6 % поверхні тіла доцільні в перші 10 діб після травми щоденні перев’язки. На опікову рану накладають пов’язки з розчинами антисептиків. Мазі наносять на 4-шарову серветку, а зверху її прикривають 6-10 шарами сухої стерильної марлі й фіксують бинтами.
Перев’язки при великих опіках вимагають спеціального анестезіологічного забезпечення, при потребі – проведення множинних наркозів. Пов’язки необхідно знімати поступово – шар за шаром, щоб не травмувати епітелій.
Хворим з великими опіками 1 раз на 4-5 діб доцільно проводити загальні ванни, а постраждалим з обмеженими опіками – місцеві ванни.
Лікування постраждалих із глибокими опіками (більше 2-3 % поверхні тіла), особливо з опіковою хворобою, повинно бути спеціалізованим.
Кінцевою метою місцевою лікування глибоких опіків є оперативне відновлення втраченого шкірного покриву. Найбільше принципам превентивної хірургії відповідають ранні хірургічні втручання в перші 10 діб після травми, при цьому одностайно видаляються некротичні тканини на площі до 10-15% поверхні тіла. Рани, що утворились, закривають аутодермотрансплантатами або тимчасово – ліофілізованими ксенодермотрансплантатами. Повторні операції проводяться через 2-3 доби.
Важливе місце в лікуванні глибоких опікових ран займає боротьба з інфекцією. Антибіотикотерапія поєднується з місцевим застосуванням на ранах протимікробних речовин. Доцільно застосовувати комбінації кількох протимікробних речовин (стрептоцид і нітазол) або антисептиків (діоксидин, мірамістин).
Після туалету опікових ран і при ураженнях ІІІ та IV ступенів в боротьбі з інфекцією слід застосовувати всі наявні фізичні методи (підсушування ран; щоденна зміна пов’язок; кероване абактеріальне середовище; оксигенотерапія ран; різні види зрошення ран, приймання ванн, перев’язки у ваннах з детергентами).
Ведення опікових ран при перших двох періодах перебігу ранового процесу повинно бути якомога активнішим. У хворих, яким не проводяться ранні хірургічні втручання, повинні обов’язково проводитись щадні безкровні чи відносно безкровні некротомії та некректомії.
При наявності протипоказань до раннього хірургічного втручання з метою прискорення підготовки ран до шкірної пластики з 7-9-ї доби необхідно проводити некролітичну терапію за допомогою некрохімічних засобів (30-40 % саліцилова кислота, бензойна кислота) або ферментів-протеаз тваринного, рослинного та бактеріального походження (траваза-сутиленова мазь, алприн, попаїн, де брил, протелін, іруксол тощо). Відторгнення струпа при цьому відбувається через 2-3 доби і в подальші 5-6 діб рана готова до аутодермопластики.
Важливе значення має тимчасове закриття опікових ран (гранулюючих ран після некректомії, залишкових ран після автодермопластики, донорських ран) ліофілізованими ксенодермотрансплантатами, які приживаються на 2-3 тижні. Таким чином, рани стають захищеними від інфікування, хворий втрачає менше білків та солей з рановими виділеннями, зменшується інтоксикація.
Здійснення даної тактики місцевого лікування ран у поєднанні з комплексною загальною терапією опікової хвороби дає можливість підготувати хворого і його опікові рани до аутодермопластики на 18-22-ту добу після травми, забезпечити приживлення не менше як 95 % пересаджених шкірних клаптів.
Відмороження та замерзання. Функціональні та морфологічні зміни в тканинах організму внаслідок дії низьких температур отримали назву відмороження (замерзання). Відмороження на війні спостерігаються не лише взимку, але й весною.
Виникненню відморожень сприяють: вітер, вологе та тісне взуття, волога одежа, вимушений нерухомий стан, поранення та крововтрата, стомленість та недоїдання, раніше перенесені відмороження.
Відмороження майже у всіх минулих війнах становили значний процент санітарних втрат. У Першу світову війну у німецькій армії за одну ніч постраждало від холоду 10 000 чоловік. На європейському театрі дій за тиждень в лютому 1945 р. в армії США було госпіталізовано 35 424 потерпілих від холодової травми.
У період Великої Вітчизняної війни відмороження кінцівок поєднувалися з пораненнями в 32,2 % випадків. Такий великий відсоток пояснюється знекровленням пораненого та його безпорадністю, через що він довгий час залишається лежати в снігу або на замерзлій землі.
Таким чином, відмороження вважається частим супутником війн, іноді воно приймає характер епідемій і становить значний відсоток санітарних втрат. Відмороженню піддаються переважно пальці верхніх та нижніх кінцівок, вуха, ніс, іноді зовнішні статеві органи. За статистичними даними воєнного та мирного часу переважають відмороження нижніх кінцівок. Це пояснюється тим, що нижні кінцівки частіше ніж верхні підлягають впливу холоду, і до того ж стопи та пальці ніг стискаються тісним взуттям, що призводить до розладів кровообігу в дистальних відділах кінцівок.
Функціональні та морфологічні зміни в тканинах організму під .дією низьких температур. Механізм вражаючої дії холоду та причини загибелі тканин при локальній дії низьких температур складний. На даний період для пояснення цього процесу існують дві теорії:
- пряма шкідлива дія холоду на клітини
- загибель тканин, що настає внаслідок розладу кровообігу та іннервації сегментів.
Пряма шкідлива дія низьких температур полягає в утворенні кристалів льоду спочатку в міжклітинній рідині, а потім і всередині клітини. При цьому в клітинах різко зростає концентрація електролітів і розвивається стан осмотичних порушень, що призводить до загибелі клітин. Провідну роль в патогенезі відморожень відіграє функціональне порушення за рахунок місцевих розладів кровообігу Під час зниження температури організму відбувається перезбудження симпато-адреналової системи з виділенням великої кількості катехоламінів, блокування міоневральних синапсів, спостерігається спазм артеріол та посткапілярних венул, посилення артеріовенозного шунтування, згущення крові у вигляді скупчення еритроцитів в “монетні стовпчики”, що сприяє сповільненню кровотечі, утворенню застою та тромбозу капілярів. У кінцевому підсумку припиняється дисоціація оксигемоглобіну, розвивається тканинна гіпоксія та метаболічний ацидоз. Кисневе голодування, метаболічний ацидоз та накопичення в тканинах продуктів метаболізму веде до загибелі клітин.
Після зігрівання тканин різко підвищується проникність травмованого холодом ендотелію, відбувається внутрішня плазмовтрата, розвивається гемодилюція, агрегація формених елементів крові веде до тромбозу артеріол та більш значних судин уже протягом перших 2-3 діб після зігрівання. Неоднакова стійкість тканин до дії низьких температур веде до виникнення некрозу, сповільнення утворення демаркаційної лінії та відторгнення некротичних тканин, до зниження регенераторних властивостей тканин.
У генезі відморожень розрізняють три періоди:
- прихований (дореактивний)
- період тканинної гіпоксії
- реактивний (після зігрівання тканин).
Класифікація, клінічні ознаки відмороження. У дореактивний період пошкоджені ділянки тіла (вушні раковини, кінчик носа, пальці рук, ніг) білого кольору, холодні на дотик, больове та тактильне відчуття різко знижене або відсутнє.
Після зігрівання білий колір шкіри змінюється на яскраву гіперемію або ціаноз. Відмічаються порушення відчуття – анестезія, гіперестезія, різноманітні парестезії.
Ознакою початку реактивного періоду, поряд з підвищенням температури тканин, є поява та наростання набряку на ділянках відмороження.
Місцеві ознаки, за якими можна говорити про відмирання тканин, з’являються лише через 3-5-10 днів.
За глибиною ураження тканин розрізняють чотири ступені відмороження:
- Відмороження першого ступеня. Характеризується зворотністю функціональних порушень та морфологічних змін. У дореактивний період відмічається відчуття поколювання, оніміння, втрата еластичності шкіри. Після зігрівання шкірні покриви приймають червоне або ціанотичне забарвлення, виникає зуд, біль, парестезія, набряк. Всі ці явища ліквідуються на кінець тижня, але ціаноз, набряк, біль зберігаються тривалий час – до 10 днів. Підвищується чутливість до холоду, яке може зберігатися 2-3 місяці й більше.
- Відмороження другого ступеня. У дореактивний період аналогічне відмороженню першого ступеня. У реактивний період утворюються пухирі, наповнені прозорою, жовто-солом’яного кольору рідиною. Пухирі мають здатність до злиття. Дно пухиря утворює рожевого кольору, різко болючу ранову поверхню (ростковий шар епідермісу). Загоювання такої рани закінчується через 2-3 тижні, але ціаноз шкіри, нерухомість в суглобах, підвищена чутливість до холоду можуть зберігатися до 2-3 місяців і більше.
- Відмороження третього ступеня. У дореактивний період спостерігаються блідість шкіри, оніміння, втрата больового та тактильного відчуття. При відмороженні кінцівок – різке порушення функцій. Реактивний період характеризується утворенням пухирів із геморагічним вмістом, які через 5-6 діб нагноюються. При цьому ступені некротизується шкіра та підшкірна клітковина, на пальцях відбувається відторгнення нігтів. Після відторгнення змертвілих пальців утворюються грануляції. При значних за площею відмороженнях третього ступеня рани загоюються тривалий час вторинним натягом та утворенням грубих рубців. Залишкові явища у вигляді ціанозу шкіри, підвищеної чутливості до холоду, болю, нерухомості у суглобах тривають більш довгий час, ніж після відмороження другого ступеня. До окремих наслідків відмороження третього ступеня відносять розвиток облітеруючого ендартеріїту, порушення венозного відтоку, елефантизм кінцівки (слоновість).
- Відмороження четвертого ступеня. Некроз захоплює всі шари тканин дистальних відділів кінцівок. Суб’єктивні ознаки залежать від поширення ураження. Клінічна картина в реактивний період проявляється у двох варіантах;
– за типом сухого некрозу, з утворенням пухирів, коли темно-ціанотичні ділянки шкіри, пошкоджені пальці до кінця 7-8-ю дня відразу починають чорніти та висихати;
– за типом вологого некрозу при відмороженні більших сегментів кінцівок, з нагноєнням та різко вираженою інтоксикацією, сепсисом та виснаженням. Демаркаційна лінія відмічається на кінець 7-10-го дня після травми. Спонтанне відторгнення пальців може настати через 4-6 тижнів.
Наслідком відмороження четвертого ступеня завжди є гангрена кінцівки.
Діагностика ступеня пошкодження тканин, як правило, можлива лише на 7-10-ий день. Уточнення діагнозу відбувається при подальшому динамічному спостереженні за перебігом місцевого процесу під час перев’язок.
„Траншейна стопа” – це одна з форм відмороження, яка виникає внаслідок тривалого, не менше 3-4 діб, охолодження кінцівки у вологому середовищі. Прямого її ознакою є біль у суглобах стоп, парестезії, яскраво виражене порушення всіх видів відчуття та функції кінцівки. Під час ходіння хворий ступає на п’ятки. Шкіра стоп бліда, воскоподібна. Пізніше розвивається набряклість, що охоплює ногу до колінного суглоба, утворюються пухирі з геморагічним вмістом. У більш тяжких випадках розвивається волога гангрена стопи (мал).
Діагностика “траншейної стопи” грунтується на даних анамнезу, локалізації пошкодження, вологому характері некрозу.
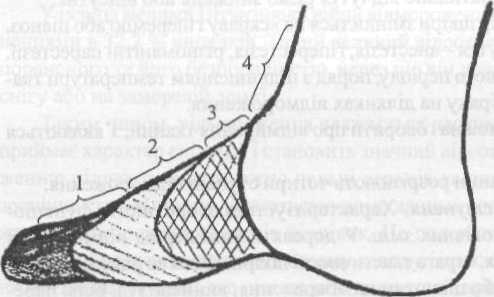
1 – зона тотального некрозу, 2 – зона незворотних змін, 3 – зона зворотних змін, 4 – зона висхідних патологічних змін
Контактні відмороження є найбільш різкою формою холодової травми.
Пошкодження виникають внаслідок контакту оголених ділянок тіла з металічними предметами та деякими рідинами та газами, охолодженими до 40 °С й нижче. Такі відмороження виникають під час ремонтних робіт танків, артилерії та іншої техніки в зимових умовах на відкритому повітрі. Скритий період практично відсутній. За ступенем ушкодження можуть зустрічатися відмороження І, ІІ, III ступенів. При відмороженні III ступеня загоювання тривале, з утворенням рубців.
Імерсійна стопа – це відмороження під дією холодної води. Спостерігається головним чином на морі в холодну пору року. Патологічні зміни в тканинах розвиваються внаслідок інтенсивного охолодження кінцівок у високотеплопровідному середовищі, температура якого коливається від-21,9 °С зимою до +8 °С у весняно-осінній період. Складність травми залежить від температури води та тривалості перебування потерпілого в холодній воді. У перші хвилини перебування потерпілого в воді настає відчуття оніміння, утруднення та біль при спробі поворушити пальцями, фібриляції, тремтіння та судоми в гомілкових м’язах, набряк у дистальних відділах кінцівок, можуть утворюватися пухирі з прозорим вмістом. Часто дуже швидко з’являються загальні ознаки переохолодження: озноб, депресія, загальна слабість, сонливість, іноді підвищена збудливість. Хворий не може ходити, оскільки “не відчуває підлоги”. Через 2-5 годин після вилучення з води починається реактивна фаза. Межа зони гіперемії відповідає рівню занурення кінцівки в воду, з’являється наростаючий біль у кінцівці. При відмороженні І-ІІ ступенів відмічається гіперемія шкіри, виражений набряк, утворюються множинні пухирі – так звані холодові нейро-васкуляції, які спостерігаються 2-3 місяці. При відмороженні ІІІ-ІV ступенів гіперемія шкіри та пухирі виникають значно пізніше, утворюється вологий струп. Завжди з’являються різко виражена гнійно-резорбтивна лихоманка, часті лімфангоїти, лімфаденіти, тромбофлебіт В більш пізні періоди спостерігається облітеруючий ендартеріїт.
Замерзання. Замерзання – це загальне патологічне переохолодження організму, яке обумовлене прогресуючим падінням температури тіла під впливом охолоджуючої дії зовнішнього середовища, коли захисні терморегулюючі властивості організму виявляються недостатніми. У основі замерзання лежить порушення терморегуляції організму. Загальна гіпертермія викликає зниження усіх видів обміну, в результаті чого утворюються умови, при яких тепловіддача значно перевищує теплоутворення.
У клінічному перебігу замерзання розрізняють три фази:
- Адинамічна фаза пошкодження легкого ступеня. Потерпілий в’ялий, апатичний, є бажання заснути. Шкіра бліда, кінцівки ціанотичні або мають мармурове забарвлення, „гусяча шкіра”. Пульс сповільнений, артеріальний тиск підвищений, дихання в межах норми, температура тіла знижена до 34-35 °С.
- Ступорозна фаза – пошкодження середньої тяжкості. Температура тіла знижена до 31-32 °С, настає адинамія, озноб, кінцівки бліді, холодні на дотик, може бути акроціаноз. Пульс ниткоподібний, пальпується важко, артеріальний тиск незначно підвищений або знижений, дихання рідке, 8-10 на хвилину.
- Судомна фаза пошкодження складного ступеня. Температура тіла нижче 30 °С, свідомість втрачена, відмічаються судоми, блювання. Пульс визначається лише на сонній артерії, артеріальний тиск знижений, дихання рідке.
Приєднуються ускладнення, небезпечні для житлі хворого (набряк головного мозку та легень, крововиливи в тканини та органи). Смертельний кінець можливий при зниженні температури в прямій кишці до 25 °С.
Профілактика та лікування відморожень і замерзань на ЕМЕ.
Правильне підбирання обмундирування та взуття – це головне в профілактиці відморожень. У частинах та на кораблях повинні бути обладнані спеціальні сушки для онуч, шкарпеток, вологого одягу, взуття (не можна сушити взуття біля відкритого вогню – взуття дубіє). Для попередження холодової травми важливе регулярне (не менше двох разів на добу) вживання гарячої їжі.
У морозну погоду на марші необхідно періодично змінювати солдат, що знаходяться попереду колони або на її флангах. У разі перевезення особистого складу на необладнаних машинах необхідно сидіти спиною до напрямку руху та вкриватися брезентом, полотном наметів. При розміщенні особового складу в польових умовах треба вибирати сухі і захищені від вітру місця, влаштовувати снігові загорожі тощо. При десантуванні військ необхідно військовослужбовців забезпечити непромокаючим одягом, взуттям, налагодити зміну та просушування промоклої білизни та взуття.
Єдиною патогенетично обґрунтованою та раціональною долікарською допомогою є найшвидша нормалізація температури тканин, що підлягають дії холоду і відновлення кровообігу в них.
Для цього, перш за все, необхідно зупинити охолоджуючу дію навколишнього середовища будь-якими доступними заходами: тепло укутати потерпілого, дати гаряче пиття, змінити вологий одяг та взуття, доставити потерпілого в тепле приміщення. При відмороженні вушних раковин, кінчика носата щік їх необхідно обробити спиртом та змазати стерильним вазеліновим маслом або будь-якою антисептичною маззю на жировій основі.
В останні роки у наданні першої та долікарської допомоги в дореактивний період при відмороженні кінцівок одержала широке розповсюдження методика теплоізоляції відморожених кінцівок накладанням пов’язки з сірої вати. Кінцівку в пов’язці необхідно тримати до зігрівання її та внесення потерпілого в тепле приміщення. Зігрівання кінцівки в приміщенні можна досягнути занурюванням в теплу воду (37-38 °С).
Категорично забороняється відморожені ділянки зігрівати снігом, біля пічки та вогнища, оскільки вони дають найгірші віддалені результати, посилюючи складність пошкодження (нанесення подряпин шматочками льоду, місцеві перегрівання шкіри тощо).
Перша лікарська допомога. При наданні ПЛД у реактивний період, необхідно виконати:
- провідникову або футлярну новокаїнову блокаду на травмованих кінцівках
- ввести аналгетики
- антигістамінні препарати (димедрол, пінольфсн, супрастин, діазолін)
- внутрішньовенно сорбілакт, реосорбілакт, спазмолітики (но-шпа, папаверин, нікотинова кислота тощо)
- 10 000 ОД гепарину
- рег os аспірин
- зігрівання кінцівки в теплій воді або загальне зігрівання в теплій ванні (якщо є можливість).
- після зігрівання кінцівки обробляються спиртом
- накладається ватно-марлева зігріваюча пов’язка
- східчаста шина
- вводиться правцевий анатоксин
- пухирі, що утворилися при відмороженні ІІ-ІІІ-ІV ступенів, не розтинають.
Кваліфікована хірургічна допомога. Потерпілі з відмороженням І-ІІ ступенів лікуються амбулаторно в складі одужуючих. На відморожені ділянки накладається мазева пов’язка. Обморожені знаходяться на амбулаторному лікуванні. При поширених на великій площі відмороженнях ІІІ-ІV ступенів хворим проводиться весь комплекс заходів кваліфікованої хірургічної допомоги:
– внутрішньовенне введення лікарської суміші (еуфілін 2,4 % 10 мл; новокаїн 0,5 % 10 мл; нікотинова кислота 1% 5мл; папаверину гідрохлорид 2 % 2 мл; димедрол 2 % 2 мл; гепарин 8 000 ОД; трипсин 5 мг);
– фібринолізин 20 000 ОД;
– футлярна новокаїнова блокада основи відмороженої кінцівки;
– внутрішньовенне введення реосорбілакту (сорбілакту) або реополіглюкіну;
– глюкозо-новокаїнова суміш (новокаїн 0,25 % 250 мл; глюкоза 5 % 700 мл);
– легкий масаж відмороженої кінцівки в теплій ванні у дореактивний період;
– всередину 1,0 аспірину.
Відморожені ділянки обробляються спиртом, проводиться видалення пухирів та накладання асептичної пов’язки. Перед евакуацією в спеціалізований шпиталь кінцівка обмотується ватним або хутряним чохлом. При наданні кваліфікованої допомоги в повному обсязі і якщо хворий не евакуйований на другу добу реактивного періоду, здійснюється туалет підмороженої ділянки шкіри. Після обробки спиртом при відмороженні ІІ-ІІІ ступенів видаляють пухирі. При відмороженні ІІІ-ІV ступенів після видалення пухирів зазвичай виявляється глибокий некроз. Туалет закінчується накладанням волого-висихаючої пов’язки, яка сприяє зменшенню набряку та зменшує небезпеку нагноєння рани. Виконується іммобілізація кінцівки гіпсовою лонгетою.
При загальному переохолодженні при температурі тіла нижче 35 °С, особливо в прямій кишці нижче 30 °С, потерпілою необхідно роздягнути, зняти натільну білизну, дати гарячого чаю, підігрітого вина і чистими руками розтерти кінцівки та тулуб до почервоніння шкірних покривів. Якщо є можливість, хворого занурити у ванну з температурою води 37-38 °С (поступово підливати гарячу воду). У ванні продовжувати розтирання до появи почервоніння шкірних покривів, нормалізації пульсу та появи свідомості (якщо вона була відсутня). Одночасно внутрішньовенно, а краще внутрішньоартеріально вводиться лікарська суміш (еуфілін 2,4 % 10 мл; новокаїн 0,5 % 10 мл; нікотинова кислота 1 % 5 мл; папаверину гідрохлорид 2 % 2 мл; димедрол 2 % 2 мл; гепарин 8 000 ОД; трипсин 5 мг);
– фібринолізин 20 000 ОД;
– внутрішньовенне введення реосорбілакту (сорбілакту) або реополіглюкіну;
– глюкозо-новокаїнова суміш (новокаїн 0,25 % 250 мл; глюкоза 5 % 700 мл); -всередину 1,0 аспірину;
– за показаннями вводяться серцево-судинні, дихальні аналептики, дається кисень.
Якщо при загальному замерзанні діагностується відмороження дистальних відділів кінцівок, біля основи відмороження робиться футлярна новокаїнова блокада.
Після зігрівання та покращання загального стану уражені евакуюються в спеціалізовані шпиталі для обпечених. Перед евакуацією хворого треба напоїти гарячим чаєм, дати підігрітого вина (горілки), добре закутати, на кінцівки надіти ватні штани. Кращим видом транспорту в цих випадках є авіатранспорт.
Спеціалізована хірургічна допомога. Спеціалізована хірургічна допомога і лікування відморожень та замерзань проводиться в спеціально обладнаному госпіталі для обпечених, спеціальних відділеннях, в травматологічному госпіталі або госпіталі для легкопоранених.
При дотриманні вказаних умов середні строки одужання хворих з широким за площею відмороженням ІІ ступеня скорочується на 2-3 тижні, а відмороження ІІІ ступеня на 1-2 місяці.
Спеціалізованої хірургічної допомоги потребують хворі з великими відмороженнями ІІ-ІІІ-ІV ступенів, головним чином дистальних відділів кінцівок. У ці шпиталі будуть надходити потерпілі в реактивному періоді відмороження.
Найкращий ефект у лікуванні відмороження досягається, якщо воно розпочинається в дореактивний період. Головною умовою є застосування патогенетичної терапії – використання спазмолітиків, антикоагулянтів (гепарин, аспірин), а також засобів, що покращують реологічні властивості крові та мікроциркуляцію. Лікування, розпочате в другій половині доби, і тим більше на другу добу реактивного періоду, хоч і покращує перебіг місцевого процесу, що проявляється зменшенням болю, набряку кінцівки, реактивного запалення, прискоренням муміфікації тканин, але не зменшує поширення некрозу в проксимальному відділі кінцівки.
Багаторічна практика стаціонарних центрів лікування термічних пошкоджень показує, що патогенетична терапія, розпочата протягом перших двох-трьох діб, – це інфузійно-трансфузійна терапія за розробленою схемою:
– гепарин 10 000-15 000 ОД 4 р/д в/в (в/а);
– реосорбілакт (сорбілакт) 400 мл в/в 2 р/д;
– 0,25 % розчин новокаїну 100 мл – 2 р/д;
– нікотинова кислота 1 % розчин по1 мл 2 р/д;
– папаверин 2 % 2 мл або но-шпа;
– фібринолізин 20000 ОД (без введення гепарину не призначається);
– глюкоза 5-10% 200-400 мл в/в 2 р/д
– трентал (пентоксифілін) в/в або по 0,15- 0,3 3 р/д;
– аспірин 0,25 3 р/д через 8 годин;
– за показаннями вводяться серцеві глікозиди.
Антикоагуляційна терапія повинна проводитися під контролем часу згортання крові, рівня фібриногену, останній не повинен бути нижче 1 г/л, а протромбіновий індекс не нижче 40 %. Антикоагуляційна терапія протипоказана при виразковій хворобі шлунка та в день проведення некротомії.
У цих випадках інфузійна терапія проводиться без введення гепарину та фібринолізину. Одночасно показана дезінтоксикаційна терапія (сорбілакт, реосорбілакт, розчин Рінгера, гемодез, фізіологічний розчин, плазма, амінол).
Всім потерпілим та відмороженим (ІІ-ІІІ-ІV ст) для профілактики інфекційних ускладнень вводяться антибіотики та правцевий анатоксин. Одночасно проводиться місцеве лікування. При відмороженні І-II ступенів застосовуються мазеві антисептичні пов’язки до повної епітелізації пошкоджених сегментів шкіри. При відмороженні II ступеня, для прискорення процесу епітелізації застосовуються мазеві пов’язки.
Місцеве лікування відморожень III ступеня, як правило, в перші 2-5 днів консервативне. У ці дні застосовуються мазеві пов’язки. У фазі початку утворення демаркаційної лінії площею глибокого некрозу для прискорення та очищення ран від некротичних тканин застосовуються пов’язки з ферментними препаратами (ліпаза, пепсин, трипсин, хемотрипсин).
При відмороженні IV ступеня головне завдання місцевого лікування – перевести вологий некроз в сухий, щоб попередити розвиток інфекційних ускладнень. У цих випадках застосовуються два способи місцевого лікування: відкритий та закритий. При відкритому – кінцівки поміщають в сухоповітряну ванну, абактеріальні ізолятори, камери. Муміфікація настає через 3-5 днів, на відміну від 2-3 тижнів при відмороженнях під пов’язкою. Висушування некротичних тканин та покрашення кровообіг в зоні зворотних дегенеративних змін сприяють застосування солкосерилу.
У реактивний період в умовах стаціонару при відмороженні ІІІ-ІV ступенів проводиться хірургічна обробка ран. В день поступлення видаляють пухирі, на 3-5-й день проводиться некротомія, а на 10- 12-й день – некректомія. Після видалення пухирів та некротомії на рану накладається волого-висихаюча спирт-фурацилінова пов’язка, яка сприяє зменшенню набряку, болю та небезпеки нагноєння рани. Мазеві пов’язки протипоказані, вони перешкоджають переходу вологого некрозу в сухий.
При відмороженні дистальних відділів кінцівки IV ступеня, коли не визначається муміфікація пальців рук, стопи, гомілки та утворення демаркаційної лінії, проводиться ампутація (екзартикуляція) кінцівок. При ампутації розтин шкіри здійснюється в межах здорових тканин. Кістки резекуються на рівні розтину шкіри або на 2-3 см проксимальніше, щоб запобігти реампутації при підготовці кукси до протезування.
Для закритих великих дефектів шкіри кукси показана шкірна пластика. Кращі результати дає невільна шкірна пластика. Для профілактики інфекційних ускладнень призначаються антибіотики, протиправцева плазма, анатоксин, переливається плазма, застосовується гемодез, ЛФК, УФО крові, інше симптоматичне лікування. Для відмовлення функції велике значення має лікувальна фізкультура (в зимовий період в приміщенні).
При виникненні екстремальних станів у зимовий час, коли поряд з різними видами травм звичайно буде виникати і холодова травма, головним чином відмороження, бригадами швидкого реагування, що здійснюють рятувальні заходи, одночасно буде надаватися перша лікарська допомога потерпілим. При відмороженнях І-ІІ ступенів кінчика носа, вушних раковин, щік, пальців верхніх кінцівок чистою рукою проводиться розтирання пошкоджених ділянок до почервоніння шкіри, а при відмороженні ІІ-ІІІ ступенів після відновлення кровообігу, на пошкоджені ділянки накладається асептична пов’язка, з цією метою застосовуються вовняні кашне, хусточки, ковдри або інші аналогічні речі, вводиться знеболююче, якщо є можливість, дається гарячий чай, підігріте вино (50-100 мл) або горілка, проводиться медичне сортування та вирішуються питання евакуації потерпілих в хірургічні відділення ЦРЛ, опікові відділення обласних лікарень. Потерши з відмороженнями І ступеня кінчика носа, щік, вушних раковин – після надання першої медичної допомоги (почервоніння шкіри та змащування стерильним вазеліном) евакуації не підлягають і, якщо немає пошкоджень, можуть брати участь у проведенні рятувальних робіт.
При відмороженні ІІ-Ш-ІV ступенів дистальних сегментів кінцівок після надання першої медичної допомоги та першої лікарської допомоги потерпілі евакуюються в ЦРЛ, опікові відділення, травматологічні відділення або в спеціально розгорнуті відділення для надання спеціалізованої допомоги та лікування хворих з відмороженнями.
При поступленні хворих з відмороженнями III-IV ступенів в реактивному періоді проводиться комплексна інфузійно-трансфузійна терапія відморожень. Внутрішньовенно, а при замерзанні – внутрішньоартеріально, вводяться спазмолітики, антикоагулянти, що покращують реологічні властивості крові та мікроциркуляцію. При переохолодженнях та замерзанні хворого поміщають у ванну з температурою води 38-39 °С. У ванні проводиться легкий масаж кінцівок та тулуба, дається гарячий чай, вводяться серцеві глікозиди, при порушенні дихання – дихальні аналептики, проводиться інгаляція кисню.
Однією з специфічних особливостей клінічної патології холодової травми є відсутність критеріїв одужання. Якщо неминучим наслідком відмороження IV ступеня є втрата сегментів дистальних відділів кінцівок, від фаланг пальців до кісток та стіп цілком, якщо внаслідок відморожень III ступеня завжди утворюються рубці зі спотворенням обличчя, з розвитком функціональних порушень кінцівок, то після відморожень І-ІІ ступенів дуже часто спостерігаються озноби, ендартеріїти, що є прямим наслідком перенесеного відмороження. Тому той чи інший ступінь втрати працездатності після відторгнення може вважатися наслідком відмороження.
Незадовільні результати лікування відморожень часто пояснюються помилками лікарів, які лікують хворих: відмовленням від своєчасного проведення первинної хірургічної обробки ділянок відморожених кінцівок (некротомія та некректомія) при відмороженнях ІІІ-ІV ступенів, неправильна ампутація дистальних відділів кінцівок, головним чином помилка в рівні ампутації кістки, що вимагає виконувати реампутацію для підготовки кукси кінцівки до протезування та інші помилки. Це призводить до подовження середніх строків одужання та збільшення рівня інвалідності. У результаті різних інфекційних ускладнень, що розвинулися, в основному сепсису, пневмонії, відмороження закінчувались летальним результатом.