Основні методи дослідження органа зору
Для встановлення правильного діагнозу захворювання очей проводять повноцінне обстеження хворого, що передбачає детальний анамнез, об’єктивне дослідження переднього та заднього сегментів ока, а також функцій органа зору.
Скарги та анамнез. Докладно зібраний анамнез – дуже важливий крок для встановлення правильного діагнозу. Деякі виражені зміни органа зору помітні на відстані: косоокість, травматичні крововиливи у повіки, заворот та виворіт повік. Скарги хворого та його вигляд орієнтують лікаря щодо локалізації процесу в очному яблуці. Світлобоязнь, блефароспазм, сльозотеча характерні для захворювань рогівки та переднього відділу судинної оболонки. Різкий біль у ділянці ока властивий гострим запальним процесам рогівки, війкового тіла, нападу закритокутової глаукоми. Раптове зниження гостроти зору можливе у разі:
- крововиливу в склисте тіло або жовту пляму;
- відшарування сітківки;
- оклюзії в судинах сітківки;
- травми.
Зниження гостроти зору можливе у разі аномалій рефракції ока, а у осіб похилого віку поступове зниження гостроти зору здебільшого пов’язане із розвитком катаракти, глаукоми, атрофії зорового нерва, дегенерації жовтої плями. Необхідно пам’ятати, що такі загальні захворювання організму, як цукровий діабет, гіпертонічна хвороба, захворювання крові, нервової системи, нирок, печінки теж можуть призвести до погіршення функцій органа зору.
Анамнез захворювання. Важливо дізнатися про початок захворювання, причини, що сприяли його розвитку, який у нього був перебіг, де і яке лікування проводилося та які його наслідки. Звертають увагу на умови життя та праці пацієнта, з’ясовують сімейний анамнез, спадкові захворювання в його родині.
Функціональні методи дослідження:
- гостроти зору;
- кольорового відчуття;
- поля зору;
- світлосприйняття;
- бінокулярного зору.
Об’єктивне дослідження – це огляд переднього і заднього відділів ока.
Дослідження переднього відділу ока. Зовнішній огляд хворого проводять при денному або штучному освітленні. Необхідно звернути увагу на симетрію обличчя, розміщення очей в орбітах. Порівнюють ширину очної щілини, стан повік, рухливість очних яблук в орбіті, колір очей і оболонок ока, видимих у межах очної щілини. У разі необхідності застосовують пальпацію.
Звертають увагу на стан шкіри повік, будову вільного їх краю, ріст вій, розміщення слізних точок. Останні повинні прилягати до очного яблука.
Під час дослідження переднього відділу ока звертають увагу на колір слизових оболонок і склери. Для огляду слизової оболонки верхньої і нижньої повік їх вивертають.
Потім визначають розміщення світлового рефлексу на рогівці для виявлення аномалій розміщення очей. Промінь від лампи, розміщеної ліворуч від хворого, офтальмоскопом спрямовують на рогівку обох очей і за нормами в їх центрі спостерігають рефлекс від відкритого світла. Правильне розміщення очей в орбіті називається ортофорією (orthophoria, від грец. orthos – прямий, phoros – потяг).
Тест із закриттям одного ока
Діагностика гетерофорії, що ґрунтується на виключенні бінокулярного зору. Мета дослідження – виявити приховану косоокість. Лікар закриває долонею одне око обстежуваного, той фіксує погляд на певному об’єкті. Після цього лікар кілька разів відкриває та закриває око пацієнта. У разі косоокості те око, з яким маніпулюють, змінює своє розміщення. Це і є гетерофорія, або косоокість. Прихованою її вважають тому, що у звичайних умовах бінокулярного зору очі взаєморозміщені правильно.
У разі порушення бінокулярного зору одне око починає косити.
Залежно від того, в який бік відхиляється око, що закривають, розрізняють такі види косоокості:
а) езофорія, або прихована внутрішня косоокість (око відхиляється до носа);
б) екзофорія, або прихована зовнішня косоокість (око відхиляється назовні);
в) гіперфорія (відхилення ока вгору);
г) гіпофорія (відхилення донизу).
Більш точно гетерофорію можна визначити способом Грефе або за допомогою палички Меддокса.
Досліджуваному коригують метропію та пропонують дивитися на паличку, розміщену від нього на відстані 35 см, у центрі якої є темна пляма. Перед оком ставлять призму 10–12 дпт основою донизу або догори, і вона створює два зображення плями. Якщо м’язова рівновага нормальна, вони розміщуються за уявною вертикальною лінією, а у разі екзо- або езофорії плями зміщуються праворуч або ліворуч.
Орієнтовне (пальпаторне) визначення внутрішньоочного тиску
Орієнтовний рівень внутрішньоочного тиску (ВОТ) можна одержати за допомогою пальпаторного методу. При вимірюванні ВОТ цим методом хворий дивиться вниз, лікар фіксує III, IV і V пальці обох рук на лобі й скроні пацієнта, а вказівні пальці розміщені на верхній повіці вище від верхнього краю хряща. Потім по черзі кожним вказівним пальцем лікар кілька разів виконує легкі натискувальні рухи на очне яблуко через повіки, при цьому тактильні відчуття лікаря залежать від розміру ВОТ. Чим вищий ВОТ, тим щільніше очне яблуко і тим менше його стінки зміщуються під пальцями. Для порівняльного оцінювання величини ВОТ аналогічну процедуру повторюють на здоровому оці.
Лікар повинен уміти виділяти як мінімум 5 градацій тургору очного яблука:
- Стінка ока прощупується навіть при легкому натисненні пальцями, отже, у пацієнта нормальний тургор ока. Аналогічні тактильні відчуття бувають при пальпації власного ока. Короткий запис: TN (де Т – скорочення від латинського слова tensio – тиск).
- Очне яблуко проминається під пальцями, але для цього лікар докладає більше зусиль, отже, ВОТ підвищений (Т+).
- Опір пальцям різко збільшений. Тактильні відчуття лікаря аналогічні відчуттю, що виникає при пальпації лобової кістки через шари м’яких тканин. Очне яблуко майже не прощупується під пальцем, отже, ВОТ різко підвищений (Т+++).
- Очне яблуко на дотик м’якше, ніж нормальне, отже, ВОТ знижений (Т–).
- При пальпації взагалі не відчувається будь-якого опору стінки очного яблука (як при натисненні на власну щоку), отже, ВОТ різко знижений (Т– – –).
Дослідження за допомогою апаратів
Для детального огляду й точного визначення локалізації змін у товщі рогівки застосовують бокове, або фокальне, освітлення. Необхідно мати настільну лампу та лупу 13 або 20 дпт. Дослідження проводять у темній кімнаті.
Лампу встановлюють ліворуч та попереду від хворого на відстані 50 см на рівні його очей. Лікар сідає напроти хворого. Голову хворий повертає у бік джерела світла. Лупу тримають правою рукою на відстані 7–8 см від ока перпендикулярно до променів, що йдуть від джерела світла.
Таким чином, промені фокусуються лупою на тій ділянці ока, яку потрібно оглянути.
Комбінований метод передбачає разом із боковим освітленням використання бінокулярної лупи, яку надягають на голову. Передній відрізок ока розглядають через цю лупу при одночасному боковому освітленні.
Так з’являється можливість проводити фактично “живу” мікроскопію кон’юнктиви, рогової та райдужної оболонок, кришталика тощо.
Для орієнтовної перевірки чутливості рогівки використовують тонкий вологий ватний тампон, що прикладають до різних ділянок рогівки. Для більш інформативного дослідження різних конструкцій використовують альгезиметри різних конструкцій.
Реакція зіниць на світло. У темній кімнаті фокально освітлюють зіницю одного ока, стежачи за її скороченням (пряма реакція), потім повторюють освітлення та спостерігають за реакцією зіниці другого ока (співдружня реакція). Те саме повторюють з іншим оком.
Після цього досліджують реакцію зіниць на акомодацію та конвергенцію. Пацієнту пропонують подивитися вдалечінь, а потім перевести погляд на предмет, розміщений на відстані 20–25 см перед очима. Якщо зіниці в нормі, вони при цьому звужуються.
Дослідження внутрішніх середовищ ока. Внутрішні середовища ока досліджують за допомогою прямої та зворотної офтальмоскопії.
Починають дослідження в умовах прохідного світла. Під час освітлення зіниці за допомогою дзеркала офтальмоскопа вона світиться червоним. Такий колір зіниці зумовлений відбиттям променів світла судинами, власне, судинної оболонки ока, наповненими кров’ю.
Під час проведення дослідження у світлі, що проходить, пацієнт і лікар перебувають у затемненій кімнаті. Освітлювальну лампу (60–100 Вт) розміщують ліворуч і ззаду від пацієнта, лікар сидить напроти. За допомогою офтальмоскопічного дзеркала, розміщеного перед правим оком лікаря, на зіницю обстежуваного ока спрямовують пучок світла. Лікар розглядає зіницю через отвір офтальмоскопа. Відбиті від очного дна (переважно від судинної оболонки) промені мають рожевий колір. При прозорих заломлювальних середовищах ока лікар бачить рівномірне рожеве світіння зіниці, яке називається рефлексом з очного дна. Різні перешкоди на шляху проходження світлового пучка, тобто помутніння середовищ ока, затримують частину відбитих від очного дна променів, і на тлі рожевої зіниці ці помутніння бачимо як темні плями різної форми і величини, які переміщаються з рухами очей. Це спостерігається у разі помутнінь рогівки та кришталика. Помутніння в склистому тілі дають плями, що вільно переміщаються незалежно від руху очей, періодично зникаючи.
Зворотна офтальмоскопія. Дослідження проводять у темному приміщенні. Джерело світла (краще матова лампа 60–100 Вт) розміщують трохи ліворуч за головою пацієнта. Офтальмоскопом спрямовують світло від лампи на зіницю ока обстежуваного та, одержавши червоне світіння з очного дна, перед оком пацієнта розміщують лупу від +10 до +13 дпт на відстані 10 або 7–8 см від нього. Відбите дном ока світло заломлюється лупою та створює перед лікарем уявне обернене, збільшене у 4–6 разів зображення деталей ока. Зображення лікар бачить через отвір офтальмоскопа.
Пряма офтальмоскопія. Цей метод можна порівняти з розгляданням предмета через збільшувальну лупу. У цьому випадку лупою стає сама оптична система ока – рогівка і кришталик. Деталі дна ока при цьому збільшуються в 14–16 разів, що дає можливість більш ретельно досліджувати зміни на ньому, ніж в умовах зворотної офтальмоскопії. Пряму офтальмоскопію можна проводити за допомогою дзеркального офтальмоскопа, а також (краще) сучасними ручними електричними офтальмоскопами.
Щоб лікар міг добре бачити всі деталі очного дна, необхідно зрівняти його та рефракцію пацієнта до еметропії. Цього досягають за допомогою лінз, розміщених на офтальмоскопі у спеціальній дисковій оправі.
У сучасних прямих офтальмоскопах використовують різні світлофільтри (офтальмоскопія за Водовозовим) і тест-об’єкти, що дають можливість вимірювати деталі на дні ока.
Проводячи зворотну, або пряму, офтальмоскопію, звертають увагу на рефлекси з очного дна, стан прозорих частин ока – рогівки, кришталика, склистого тіла. Зважають і на особливості диска зорового нерва – його контур, екскавацію, колір, калібр та колір судин сітківки, а також рефлекси і колір жовтої плями та периферії очного дна.
Велике значення має діаметр зіниці: чим він більший, тим більше поле огляду при застосуванні офтальмоскопії. Розширюють зіницю за допомогою мідріатиків (1 % розчин атропіну, 1 % розчин гомотропіну).
Для документації та подальшої діагностики очне дно фотографують (чорно-білі, кольорові, стереознімки). Фотографії можна одержати у різних спектрах, а також поляризаційні.
Функціональні дослідження органа зору
Гострота зору та визначення її міри. Точно визначити гостроту зору можна за мінімальним його кутом для даного ока, тобто мінімальною відстанню між двома точками, за якої вони сприймаються окремо (minimum separabile).
Для визначення гостроти зору на практиці оперують не стільки поняттям minimum separabile, скільки здатністю органа зору розрізняти дрібні деталі предмета (minimum visibile). Саме на цих двох принципах у 1862 р. голландець Г. Снеллен розробив і запропонував таблицю для визначення гостроти зору. Усі літери у ній бачимо на певній відстані під кутом 5 ̊ , а їх деталі – 1 ̊. Гостроту зору (Visus) визначають за формулою Visus = d/D, де d – відстань від таблиці; D – літера з рядка найдрібніших, прочитана на відстані d.
Сучасні таблиці для визначення гостроти зору складені за десятковою системою (пропозиція Монук’є). Найдрібніші літери у них бачимо під кутом 5 ̊ на відстані 5 м. Якщо обстежуваний прочитує останній рядок із цієї відстані, гострота його зору становить 1,0. Із кожним вищим рядком вона зменшується на 0,1, дорівнюючи відповідно 0,9; 0,8 та ін.
Є таблиці, складені за принципом геометричної прогресії. Сьогодні таблиці містять знаки, що легко розпізнати й назвати як дорослим, так і дітям. Це, наприклад, знак у вигляді літери “ш”, обернений по-різному, а також кільця Ландольта з розривами з будь-якого боку.
Методика дослідження за візометричними таблицями
- Пацієнт сідає на відстані 5 м від таблиці. Дослідження проводять поперемінно: спочатку правого ока (OD), потім лівого (OS). Друге око закривають щитком (аркушем паперу, долонею).
- Знаки таблиці демонструють упродовж 2–3 с. Стежать за тим, щоб указка не заважала пацієнтові читати знаки.
- Гостроту зору характеризують знаки найменшого розміру, які досліджуваний розрізняє. При читанні перших 7 рядків помилок бути не повинно, починаючи з 8-го рядка однією помилкою в рядку нехтують (гострота зору зазначена в кожному ряду праворуч від оптотипів).
Приклад реєстрації даних: Visus OD = 1,0; Visus OS = 0,6.
При гостроті зору менше 0,1 (досліджуваний не бачить із відстані 5 м 1-й рядок таблиці) необхідно підвести його на відстань (d), з якої він зможе назвати знаки 1-го ряду. D = 50 см). Розрахунок за формулою Снеллена: Visus = d/D, де Visus – гострота зору; d – відстань, з якої пацієнт прочитує 1-й ряд; D – розрахункова відстань, з якої деталі знаків цього ряду бачить під кутом зору за 1 хвилину (вона зазначена в кожному ряду зліва від оптотипів).
Якщо пацієнт не розрізняє знаки 1-го ряду з відстані 50 см, то гостроту зору визначають за відстанню, з якої він може полічити показані лікарем розсунуті пальці руки (приклад: Visus OD = лічба пальців із відстані 15 см від обличчя).
Якщо досліджуваний не може полічити пальці, але бачить рух руки біля обличчя, то дані про гостроту зору записують: Visus OS = рух руки біля обличчя.
Найнижчою гостротою зору є здатність ока відрізняти світло від темряви; це перевіряється у затемненому приміщенні при освітленні ока яскравим світловим пучком. Якщо пацієнт бачить світло, то гострота зору дорівнює світловідчуттю (Visus OD = 1/∞, або perceptio lucis certa). Наводячи на око пучок світла з різних напрямів (згори, знизу, справа, ліворуч), перевіряють, як збереглася здатність окремих ділянок сітківки сприймати світло. Правильні відповіді свідчать про правильну проекцію світла (Visus OD = l/∞, proectio lucis certa).
При помутнінні оптичних середовищ ока (рогівки, кришталика, склистого тіла) гострота зору може бути знижена до світловідчуття, проте проекцію світла пацієнт майже завжди визначає правильно.
Відсутність у обстежуваного правильної проекції світла (perceptio et proectio lucis in certa) або повна відсутність світловідчуття (Visus = 0) свідчить про ураження сітківки або зорового нерва.
В англомовних країнах гострота зору зазвичай визначається з відстані 20 футів (або 6 м, фут – 30,5 см) і записується за формулою Снеллена у вигляді дробу.
Якщо пацієнт із відстані 5 м не прочитує верхнього рядка знаків, гострота його зору менша від 0,1. Поступово наближаючи пацієнта до таблиці, з’ясовують, на якій відстані він зможе прочитати перший рядок. Якщо, наприклад, ця відстань становить 3 м, то за формулою Снеллена гострота зору в цієї людини 0,06. Отже, кожен метр відстані відповідає гостроті зору 0,02.
У хворих із катарактою, більмами, крововиливами в склисте тіло гострота зору може бути нижчою за 0,02. Тоді в медичних картках таких людей зазначають – 1∞, тобто нескінечно низький зір, а також з’ясовують, чи правильне сприйняття світла. Якщо пацієнт чітко визначає напрям до джерела світла, то зазначають 1/∞ pr.certa – правильна проекція, а якщо ні – 1/∞ pr.in certa, тобто неправильна проекція світла. Коли обстежуваний зовсім не відчуває світла, око абсолютно сліпе, то зазначають Visus = 0.
Методика дослідження колірного зору за поліхроматичними таблицями Рабкіна
Досліджуваний сидить спиною до джерела світла (вікна або ламп денного світла). Рівень освітленості має бути в межах 500–1000 лк. Таблиці показують із відстані 1 м, на рівні очей досліджуваного, розміщуючи їх вертикально.
Тривалість експозиції кожного тесту таблиці – 3–5 с, але не більше 10 с. Якщо досліджуваний користується окулярами, він повинен розглядати таблиці в окулярах. Для виявлення природженої патології дослідження проводять бінокулярно; для виявлення набутої патології досліджують по черзі праве і ліве око.
Оцінювання результатів дослідження за поліхроматичними таблицями Рабкіна проводять у такій послідовності:
Усі таблиці (27) основної серії названі правильно – у пацієнта нормальна трихромазія.
Неправильно названі таблиці кількістю від 1 до 12 – аномальна трихромазія.
Неправильно названі більше 12 таблиць – дихромазія.
Для точного визначення виду і міри кольороаномалії результати дослідження за кожним тестом реєструють і узгоджують із вказівками, наявними в додатку до таблиць Рабкіна. Пацієнта направляють до офтальмолога.
Дослідження поля зору
Поле зору – це сукупність усіх точок простору, що їх сприймає непорушне око. Кожне око має поле зору, обмежене частинами обличчя, що його оточують, тобто спинкою носа та надбрів’ям. Залежно від будови й розміщення цих частин у різних людей поле зору може бути не однаковим. Середній показник такий: кут зору назовні – до 90 ̊ , угору – 50–55 ̊ , до середини – 55 ̊, униз – 65–70 . ̊
Досліджують поле зору за допомогою спеціальних приладів – периметрів. Сучасні їх моделі – сферопериметри, напівавтоматизовані або повністю автоматизовані, комп’ютерні.
Центральне поле зору в межах 30–40 від його центру досліджують методом кампіметрії. Перед пацієнтом на відстані 1 м розміщують чорну дошку, пропонуючи зафіксувати погляд на білій точці в її центрі. Із периферії чорної площини дошки до центру переміщають об’єкти різного розміру, визначаючи місце випадіння їх із поля зору. Так виявляють центральні, позацентральні, абсолютні та відносні обмежені дефекти в полі зору (скотоми), межі сліпої плями. Сучасні автоматизовані кампіметри дають можливість швидко виявити дефекти центрального поля зору, що має велике значення в діагностиці змін сітківки в ділянці жовтої плями, а також дугоподібні скотоми в умовах глаукоми.
Для діагностики й більш точного обґрунтування висновків у разі багатьох захворювань зорового нерва необхідно визначити межі поля зору для кольорів. Використовують периметрію, застосовуючи кольорові об’єкти.
Межі поля зору мають значення і для діагностики топографії ушкоджень зорового тракту. Якщо межі звужені з усіх боків, діагностують концентричне звуження поля зору. У разі випадіння поля зору у вигляді сектора, квадранта, половини поля зору йдеться про сектороподібні, квадрантні, половинні випадіння. Половинні обмеження поля на обох очах є ознакою геміанопсії.
При статичній периметрії дослідження поля зору проводиться за допомогою нерухомих тестових об’єктів, що з’являються в різних ділянках поля зору, розмір і яскравість яких змінюється. Момент розрізнення світлової плями пацієнтом фіксується приладом. У такий спосіб визначається світлова чутливість різних відділів сітківки – здатність ока виявляти різницю в освітленості фонової поверхні (дуги або півсфери периметра) і тест-об’єкта. Цей показник називається диференційним світловим порогом, або порогом чутливості сітківки розрізняти світло.
Статичну периметрію ще називають профільною (рис. 1).
При дослідженні поля зору необхідне знання деяких параметрів: Освітленість – це інтенсивність або “яскравість” світлового стимулу; апостиль б (asb) – одиниця яскравості; децибел (db) – неспецифічна одиниця освітленості, що базується на логарифмічній шкалі.
Аналіз результатів поля зору в приладах фірми Humphrey Instruments здійснюється за допомогою програми STATРАС–2.
Ця програма розраховує чотири основних індекси: MD (mean deviation) – середнє відхилення від вікової норми – показує загальну депресію або наявність у полі зору ділянок із нормальною світлочутливістю й дефектами: PSD (pattern standard deviation) – часткове стандартне відхилення – являє собою ступінь відхилення форми зорового горбка пацієнта від вікової норми; SF (shortterm fluctuation) – внутрішньотестова варіабельність порогів світлочутливості – оцінює імовірність одержаних результатів; CPCD (corrected pattern standard deviation) – уточнене часткове стандартне відхилення для вікової норми з урахуванням внутрішньотестових флуктуацій порогів.

Для аналізу результатів периметрії на приладі Octopus–101 (фірма Interzeag AG) застосовують такі індекси: MS (mean sensitivity) – середня світлочутливість сітківки; MD (mean defect) – середня глибина дефекту, що відображає дифузійне зниження світлочутливості: LV (loss variance) – індекс варіабельності зниження світлочутливості – свідчить про нерегулярність поля зору, оцінює різницю між середньою світлочутливістю й локальними дефектами; CLV (corrected loss variance) – коригована варіабельність зниження світлочутливості, визначає попередній індекс незалежно від короткочасних флуктуацій; RF (reliability factor) – враховує ступінь імовірності дослідження, у нормі менше 15 %.
Дослідження слізних органів
Для дослідження сльозопродукції використовують такі 2 проби.
Проба Ширмера (Schirmer) – визначення загальної сльозопродукції (рефлекторної й фізіологічної). Смужку фільтрувального паперу завдовжки 35 мм і завширшки 5 мм заздалегідь одним загнутим кінцем (близько 5 мм) без анестезії вставляють за нижню повіку досліджуваного. Через 5 хв смужку видаляють. Лінійкою вимірюють довжину ділянки смужки, змоченої сльозою, починаючи від місця згину паперу. У нормі сльозою змочується ділянка смужки завдовжки понад 15 мм.
Тест Джонса (Jones) – визначення фізіологічної сльозопродукції.
Пробу проводять після інсталяційної анестезії і ретельного висушування кон’юнктивальної порожнини за допомогою марлевого тампона. Далі діють за методикою, описаною в п. 1. У здорових людей смужка фільтрувального паперу змочується сльозою уздовж більше 10 мм. Цю пробу називають також пробою Ширмера–2.
Визначення стабільності слізної плівки виконують за допомогою проби Норна (Norn).
Пацієнтові в кон’юнктивальний мішок закапують 1 % розчин флуоресцеїну. Огляд рогівки проводять у синьому світлі. Відмічають перший “розрив” слізної плівки у вигляді чорної щілини або діри. У нормі перший “розрив” спостерігається не раніше ніж через 10 с від початку дослідження.
Методи дослідження під час сльозотечі
При огляді хворих, що скаржаться на сльозотечу, проводять такі дослідження:
- Огляд слізних точок.
- Перевірку тонусу кругового м’яза ока.
- Дослідження слізних канальців.
- Дослідження слізного мішка.
Насосну, або канальцеву, пробу проводять одночасно з носовою пробою для визначення прохідності слізних канальців і слізно–носового каналу.
У кон’юнктивальний мішок тричі закапують фарбувальну речовину, (Sol. Collargoli 3 % або Sol. Fluoresceini 1 %) з інтервалом 1–2 с. Якщо через 1,5–2 хв розчин зникає з кон’юнктивального мішка, то це означає, що канальці нормально засмоктують рідину зі слізного озера. Отже, скорочувальна здатність канальців збережена, а причина сльозотечі полягає в інших відділах сльозовідвідних шляхів. При натисканні на слізні канальці у кон’юнктивальний мішок через слізні точки виділяються краплі фарбувального розчину. У цьому разі канальцева проба є позитивною.
Якщо фарба залишається в кон’юнктивальному мішку більше 5 хв і при натисканні на слізні канальці не виходить зі слізних точок, то канальцеву пробу необхідно вважати негативною.
Для оцінювання прохідності слізно-носового каналу пацієнта просять висякатися по черзі з кожної ніздрі або вставляють у ніс тампон під нижню носову раковину (носова проба). Якщо фарба з’явилася в носі пацієнта через 5 хв, то носова проба позитивна, якщо через 6–20 хв, то уповільнена. За відсутності фарби в носі пацієнта більше 20 хв пробу вважають негативною.
За відсутності необхідних фарбувальних крапель проводять смакову слізно-носову пробу. У цьому разі пацієнтові в кон’юнктивальний мішок закапують 2 % розчин кальцію хлориду. За часом появи гіркуватого присмаку в носоглотці роблять висновки про результати цієї проби (критерії ті самі, що і при носовій пробі).
Зондування слізних канальців. Перед початком зондування необхідно провести інсталяційну анестезію. Через слізну точку в один із канальців вводять конічний зонд перпендикулярно до краю повіки. Перед введенням зонда нижню повіку відтягують донизу і назовні (при зондуванні нижнього канальця), верхню повіку – догори і назовні (при зондуванні верхнього канальця). Зонд переводять у горизонтальне положення і просувають до входу в слізний мішок. За нормальної прохідності канальця зонд упирається у бічну кісткову стінку носа, при стриктурі він натрапляє на перешкоду в тій або іншій ділянці канальця. Зондування слізних канальців необхідно проводити обережно, щоб не допустити поранення їх стінок.
Промивання слізних шляхів. Його проводять після зондування канальців.
Промивання виконують через нижню слізну точку, а при звуженні нижнього слізного канальця – через верхню слізну точку. Для промивання використовують шприц ємністю 2 мл і канюлю з округлим кінцем, фізіологічний розчин або розчин фурациліну 1:5 000. Після проведення канюлі до кісток носа її трохи висувають і натискають на поршень. Під час промивання пацієнт повинен трохи нахилити голову вниз, щоб рідина не затікала в носоглотку.
За нормальної прохідності сльозовідвідних шляхів рідина витікає з носа струменем.
Повільне витікання рідини (по краплях) свідчить про звуження сльозовідвідних шляхів на будь-якій ділянці, частіше в слізно-носовому каналі. За повної непрохідності сльозовідвідних шляхів рідина з носа не витікає, а б’є тонким струменем з верхньої або нижньої слізної точки.
Рентгенографія слізних шляхів. При її проведенні застосовують рентгеноконтрастні речовини – ліпоїдол, йодоліпол, йодипін, сергозин та ін. Перед введенням контрастної маси слізні шляхи хворого промивають фізіологічним або будь–яким дезінфекційним розчином. Контрастну масу можна вводити як через нижній, так і через верхній слізний каналець. Канюлю вводять у слізний каналець так само, як при промиванні сльозовідвідних шляхів.
При збереженні у хворого будь–якої прохідності сльозовідвідних шляхів він відчуває контрастну масу в порожнині носа, що свідчить про заповнення їх контрастною речовиною. За непрохідності слізно-носового каналу контрастна маса після заповнення слізних шляхів виходить назад через іншу слізну точку.
Об’єм контрастної маси, що вводиться в слізні шляхи, залежить від розмірів слізного мішка і слізно-носового каналу і становить у середньому 0,5 мл. Рентгеноконтрастну масу вводять безпосередньо перед рентгенографією. При потраплянні цієї маси в кон’юнктивальний мішок, на вії, шкіру повік або ділянку слізного мішка її видаляють за допомогою вологого тампона (без натискання на ділянку слізного мішка і канальців). Рентгенівські знімки роблять у двох проекціях – фронтальній і бітемпоральній. Після закінчення рентгенографії сльозовідвідні шляхи вивільняють від контрастної маси за допомогою натискання на ділянку слізного мішка і промивання їх фізіологічним або будь–яким дезінфекційним розчином.
Методика вимірювання внутрішньоочного тиску за допомогою тонометра
- Закапати в око місцевий анестетик 3 рази з інтервалом 15–20 с.
- Нанести спеціальну фарбу на площинку тонометра масою 10 г.
- Покласти хворого на кушетку. Розширити очну щілину, утримуючи повіки великим і вказівним пальцями (біля верхнього і нижнього країв орбіти).
- За допомогою об’єкта фіксувати погляд хворого строго вертикально.
- Вставити тонометр у гніздо утримувача і, не затискаючи його, обережно встановити тонометр на рогівку.
- Закапати в око 30 % розчин натрію сульфату (Sol. Sulfacyli natrii 30 %).
- Змочити папір спиртом, перенести на нього тонограми.
- Визначити величину ВОТ за допомогою вимірювальної лінійки для тонометра масою 10 г.
- Обробити площинки тонометра спиртом.
- Опустити тонометр у 3 % розчин перекису водню.
Ультразвукові методи дослідження
Залежно від способу перетворення ехосигналів і подання діагностичної інформації УЗ–системи поділяють на системи типу А (одновимірного зображення) і системи типу В (двовимірного зображення).
А-режим сканування дозволяє з високою точністю вимірювати відстань між окремими піками (відповідно між різними структурами). За допомогою В-сканування можливе одержання більш зручної для інтерпретації двовимірної ехографічної картини. Вона дає уявлення про розміщення, розмір, форму й акустичні характеристики патологічного вогнища, а також взаємозв’язок із сусідніми структурами. Інший тип ультразвукового дослідження ока – високочастотний ультразвук (ультразвукова біомікроскопія) для візуалізації переднього сегмента ока.
У системах типу А-режиму сканування сигнали, що відбиваються від тканин ока й очної щілини, візуалізуються у вигляді серії вертикальних відхилень від ізолінії (А-ехограма).
А-сканування в офтальмології застосовується в основному для ехобіометрії – вимірювань товщин рогівки, кришталика, глибини передньої камери ока, довжини. Передньозадня вісь 23,72 мм, склистого тіла, інших внутрішньоочних дистанцій і розміру ока, глибина передньої камери 3,69 мм, товщина кришталика 4,72 мм у цілому.
Вимірювання товщини рогівки (пахіметрія) застосовується в кераторефракційній хірургії для діагностики й моніторингу захворювань рогівки. Вимірювання глибини передньої камери ока, товщини кришталика, передньозадньої осі ока (ПЗО) (з подальшим аналізом співвідношень основних анатомічних структур ока) застосовують із такою метою:
- Розрахунок оптичної сили інтраокулярної лінзи – для об’єктивного оцінювання прогресування міопії, а також для оцінювання ефективності операцій та інших лікувальних заходів, спрямованих на стабілізацію міопії; уточнення патогенезу й форми глаукоми й офтальмогіпертензії, для виключення набрякання кришталика; виявлення субатрофії очного яблука, проведення диференціального діагнозу між справжнім і помилковим енофтальмом і екзофтальмом.
- В-сканування – для ультразвукового дослідження при захворюваннях сітківки, виявлення відшарування сітківки при недостатній прозорості оптичних середовищ, діагностики внутрішньоочних пухлин (визначення форми, розмірів, виявлення можливого екстраокулярного розширення).
Застосовують також з метою виявлення і визначення розміру й топографії новоутворень, судинної оболонки, сітківки, ретробульбарних тканин, кількісного оцінювання їх змін у динаміці; виявлення та оцінювання висоти й поширеності відшарування війкового тіла, судинної й сітчастої оболонок ока; виявлення в оці сторонніх предметів, зокрема клінічно невидимих і рентгенонегативних, визначення місця їх розміщення в оці; виявлення деструкції, ексудату, помутнінь, згустків крові, спайок у склистому тілі; визначення їхньої локалізації, щільності й рухомості.
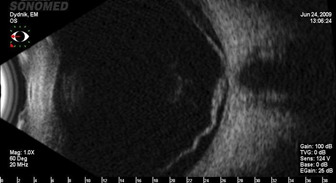
- Ультразвукова біомікроскопія (УБМ) – метод високоточного ультразвукового дослідження переднього відрізка очного яблука. Завдяки високій частоті ультразвукового сканування (35 і 50 Гц) можливе одержання зображення структур переднього відрізка з високою роздільністю, зокрема таких, як циліарне тіло, циннові зв’язки, крайня периферія сітківки, недоступні огляду іншими методами обстеження. Обстеження можна проводити при помутніннях оптичних середовищ різної інтенсивності.
УБМ може використовуватися для одержання якісної інформації про різні дефекти рогівки, глибину залягання й вираженість помутнінь і набряку рогівки, наявність перфорації у кератотомічних фляках.
За допомогою методу можливе виявлення внутрішньоочних новоутворень на ранній стадії розвитку.
УБМ також може застосовуватися для визначення взаємозв’язку між штучною оптичною лінзою та внутрішньоочними структурами, такими як відстань між оптикою лінзи й ендотелієм рогівки або кришталиком (у разі фактичної ШОЛ), а також для аналізу розміщення опорних елементів ШОЛ та її центрації.
Метод надає важливу інформацію про стан циннового зв’язку при підвивиху кришталика, що є визначальним у виборі методу видалення катаракти.
УБМ відкриває нові можливості якісного й кількісного аналізу стану хірургічно сформованих шляхів відтоку внутрішньоочної рідини при глаукомі.
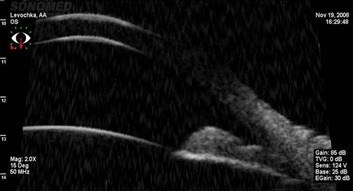
Кут передньої камери закритий
Показання: новоутворення переднього відрізка ока, циліарного тіла (і підозра на нього); підвивих і вивих кришталика; закритокутова й пігментна глаукома; стан після антиглаукоматозних операцій; афакія й артифакія; плоске відшарування сітківки на крайній периферії очного дна.
4. Оптична когерентна томографія (ОКТ) широко використовується в сучасній медицині. Завдяки принципу своєї роботи спектральні ОКТ дозволяють виконувати більше 25 тис. лінійних сканів за 1 секунду. Висока розподільна здатність дозволяє чітко ідентифікувати всі шари сітківки і внутрішні шари судинної оболонки. Чітка візуалізація комплексу “пігментний епітелій – шар фоторецепторів – зовнішня гранична мембрана” сприяє ранньому виявленню ретинохоріоїдальної патології.
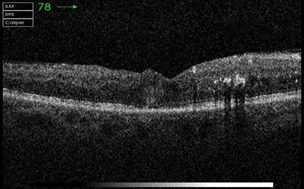
Однак головною відмінністю спектральних ОКТ стала можливість тривимірної візуалізації об’єкта (ділянка сітківки, голівка зорового нерва, рогівка та ін.). ОКТ голівки зорового нерва (ГЗН) відкриває нові можливості в оцінюванні профілю екскавації при глаукомі, дозволяє виконувати морфометрію ГЗН. При цьому визначення меж диска зорового нерва виконується на основі 3D-зображення.
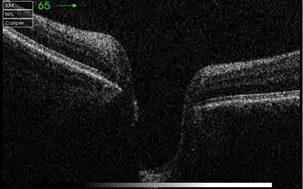
Сітківка закінчується на межі диска зорового нерва. Пігментний епітелій сітківки й шар хоріокапілярів різко обриваються, шар нервових волокон продовжується волокнами зорового нерва
Медико-соціальна експертиза
Функції органа зору мають велике значення під час профвідбору та визначення груп інвалідності по зору.
Групи інвалідності по зору встановлюються лише при зниженні зорових функцій внаслідок захворювань ока, що не піддаються лікуванню.
Перша група інвалідності встановлюється особам, які потребують постійної сторонньої допомоги у зв’язку з різким порушенням зорових функцій. Це особи, у яких гострота зору з корекцією на око, що бачить краще, не перевищує 0,03 або є двобічне концентричне звуження поля зору до 10.
Друга група інвалідності встановлюється особам зі зниженням гостроти зору ока, що краще бачить, від 0,04 до 0,08 (з корекцією). Другу групу інвалідності встановлюють і у разі комбінації тяжких анатомічних дефектів (відсутність кінцівки і сліпота одного ока або при гостроті зору на ньому не вище 0,02).
Третя група інвалідності встановлюється у разі необхідності за станом очей, зміни професії на роботу більш низької кваліфікації або значних змін умов праці у своїй професії. Третя група встановлюється також незалежно від виконуваної роботи і професії при повній сліпоті або зниженні гостроти зору на одне око в зв’язку з військовою або виробничою травмою.





