Основи рятування і збереження життя людини у невідкладному стані
Поняття термінальних станів. Етапи серцево-легеневої реанімації
Термінальні стани – це етапи вмирання організму, коли внаслідок дії різних патологічних процесів різко пригнічується скоординована діяльність життєвих функцій організму і систем, які сприяють гомеостазу (сталості внутрішнього середовища організму). Причини, що зумовлюють термінальні стани, можуть бути різними: важкі множинні та сполучені травми, гостра крововтрата, електротравма, утоплення, тяжка гостра інтоксикація, порушення серцевого кровообігу, травматичний шок, асфіксія, колапс.
Термінальні стани виявляються передагонією, агонією і клінічною смертю. Клінічні симптоми термінальних станів незалежно від їхньої причини складаються із симптомів порушення кровообігу, дихання і неврологічних розладів, що наростають.
Передагональний стан – характеризується порушенням діяльності центральної нервової системи (затьмареною або сплутаною свідомістю), низьким артеріальним тиском, який важко виміряти або він не вимірюється взагалі, і в середньому не перевищує 60–70 мм рт. ст., централізацією кровообігу (відсутністю пульсу на периферійних судинах за наявності його на центральних артеріях (ниткоподібний), вираженими розладами мікроциркуляції, ціанозом (посинінням) або блідістю шкірних покривів), розладами дихання (поверхневе, прискорене або сповільнене дихання, можливі патологічні типи дихання). Зіничний та рогівковий рефлекси збережені.
Цей період немає певної тривалості. Він може бути відсутнім, наприклад, за раптової зупинки серця у разі ураження електричним струмом. У випадках, коли організм здатний використати компенсаторні механізми, наприклад, у разі крововтрати, передагональний стан може тривати кілька годин.
Термінальна пауза – перехідний період між передагонією та агонією, триває від декількох десятків секунд до 24 хв. Характерним для неї є зупинка дихання з різким уповільненням пульсу. Потім дихальний центр відновлює активність, і починається період агонії.
Агонія (з гр. аgonia – боротьба) – характеризується короткочасною активацією життєдіяльності організму внаслі– док регуляції життєво важливих функцій довгастим і спинним мозком. Агонія починається короткою серією вдихів з наступним нетривалим прискоренням частоти дихання, з’являється пульсація на великих артеріях, правильний ритм і підвищення артеріального тиску, що може привести до короткочасного відновлення кровообігу з появою зіничного рефлексу і навіть свідомості. Але такий сплеск життєдіяльності дуже скоро закінчується повним пригніченням усіх життєвих функцій. Відбувається гальмування процесів у корі головного мозку (порушення та втрата свідомості), простежується опускання верхньої повіки та нижньої щелепи, знижується температура тіла, частота серцевих скорочень сповільнюється до 20–40 за хв або прискорюється (понад 150 уд./хв), пульс та артеріальний тиск на периферичних артеріях не визначаються. Виникають загальні судоми та параліч сфінктерів, який часто супроводжується мимовільною дефекацією та сечовипусканням. Дихання сповільнюється, стає переривчасте, утруднене, супроводжується клекотанням у грудній клітці або хрипами. В акті дихання беруть участь не тільки діафрагма та грудні м’язи, а також і м’язи шиї та рота. Складається враження, що хворий хапає повітря ротом (агональне дихання). Відмова м’язів в акті дихання в кінці агонії починається із діафрагми й закінчується м’язами шиї. Обличчя хворого вкриває холодний піт, ніс стає загостреним, рогівка мутніє. Агональний період триває від декількох хвилин до декількох годин. Після зупинки серця наступає клінічна смерть.
Клінічна смерть – це стан, в якому перебуває організм протягом кількох хвилин після припинення кровообігу і дихання, поки не розвинуться незворотні зміни в життєво-важливих органах, у першу чергу в головному мозку.
Клінічні дослідження засвідчують, що цей термін, як правило, не перевищує 5–6 хв, однак, за знижених температур тіла тривалість її може значно збільшуватись. Так, в експериментах на собаках було показано, що у разі зниження температури їхнього тіла до 8–10ºС, тривалість клінічної смерті наближалася до 2 годин, після чого було повністю відновлено нормальну життєдіяльність організму.
Основними ознаками клінічної смерті є: відсутність дихання, пульсу і серцебиття, розширення зіниць ока (виникає через 30–60 секунд після припинення кровообігу) (рис. 7) відсутність їхньої реакції на світло. Допоміжними ознаками клінічної смерті є: блідість і синюшність шкіри, відсутність рефлексів, втрата м’язового тонусу.
Своєчасне проведення реанімаційних заходів дає змогу відновити серцеву діяльність, дихання і функції центральної нервової системи, але успіх можливий тільки тоді, коли заходи із оживлення починає особа, на очах якої у потерпілого сталася зупинка дихання, або кровообігу.
Для встановлення діагнозу клінічної смерті досить наявності таких ознак, як: відсутність пульсу на сонній артерії, широкі зіниці, що не реагують на світло, зупинка дихання, або дихання агонального типу.
Якщо реанімація не дає бажаних результатів, настає біологічна смерть, для якої характерне незворотне порушення процесу обміну речовин. Біологічна смерть є остаточною і з цього стану повернутись до життя неможливо.
Ознаками біологічної смерті є: відсутність дихання, пульсу, серцебиття, різка блідість шкіри та видимих слизових оболонок, розслаблення м’язів, відвисання нижньої щелепи, розширення зіниць ока з відсутністю реакції на світло, втрата блиску очей, помутніння рогівки, поступове охолодження тіла.
Основні принципи оживлення потерпілих у термінальних станах. Серцево-легенева реанімація – це комплекс лікувальних заходів, спрямованих на відновлення життєво важливих функцій організму та виведення його зі стану клінічної смерті.
Під час надання ДМД потерпілим у термінальних станах потрібно спрямувати всі свої зусилля на штучну заміну та стимуляцію функцій організму, які згасають. Якщо смерть настала раптово, то не пізніше 5 хв потрібно розпочати реанімацію. Завданням реанімації є не тільки оживлення організму, а й усунення порушень, які виникають унаслідок клінічної смерті чи термінального стану. Реанімація складається з трьох етапів:
- відновлення прохідності дихальних шляхів;
- штучної вентиляції легенів (штучне дихання, ШВЛ);
- компресії грудної клітки (непрямий масаж серця, НМС).
Відновлення прохідності дихальних шляхів. Причиною порушення прохідності дихальних шляхів можуть бути: слиз, мокротиння, блювотні маси, кров, сторонні тіла. Крім цього, під час клінічної смерті м’язи розслабляються, внаслідок чого нижня щелепа западає, тягне корінь язика, який закриває вхід до трахеї. Тому потерпілого або хворого потрібно покласти на тверду поверхню на спину, повернувши голову вбік, зробити ревізію ротової порожнини та за необхідності очистити її. Після цього голову треба повернути прямо і максимально закинути назад. Висунути щелепу вперед, як це було описано вище.
Техніка непрямого масажу серця і штучної вентиляції легенів. Після відновлення прохідності дихальних шляхів розпочинають ШВЛ (способом “рот до рота” або “рот до носа”) і НМС.
Непрямий масаж серця – механічний вплив на серце після його зупинки з метою відновлення його роботи та підтримки безперервного кровообігу. Найуспішнішим буде проведення НМС відразу на місці пригоди, щойно встановлено діагноз клінічної смерті. Його принцип полягає у тому, що серце завдяки податливості грудної клітки стискається між хребтом і грудиною (рис. 8). Під час компресії грудної клітки серце стискається настільки, що кров із його порожнин надходить у судини. Після припинення компресії серце розправляється, і в його камери надходить наступна порція крові.
Рис. 8. Механізм непрямого масажу серця: а – штучна систола (скорочення серця); б – діастола серця (розслаблення і заповнення шлуночків кров’ю)
Для проведення НМС необхідно:
- Встати на коліна збоку від потерпілого.
- Визначити місце розташування точки компресії на груднину: нижня половина груднини – на 2 поперечних пальці вище мечоподібного відростка (рис. 9).
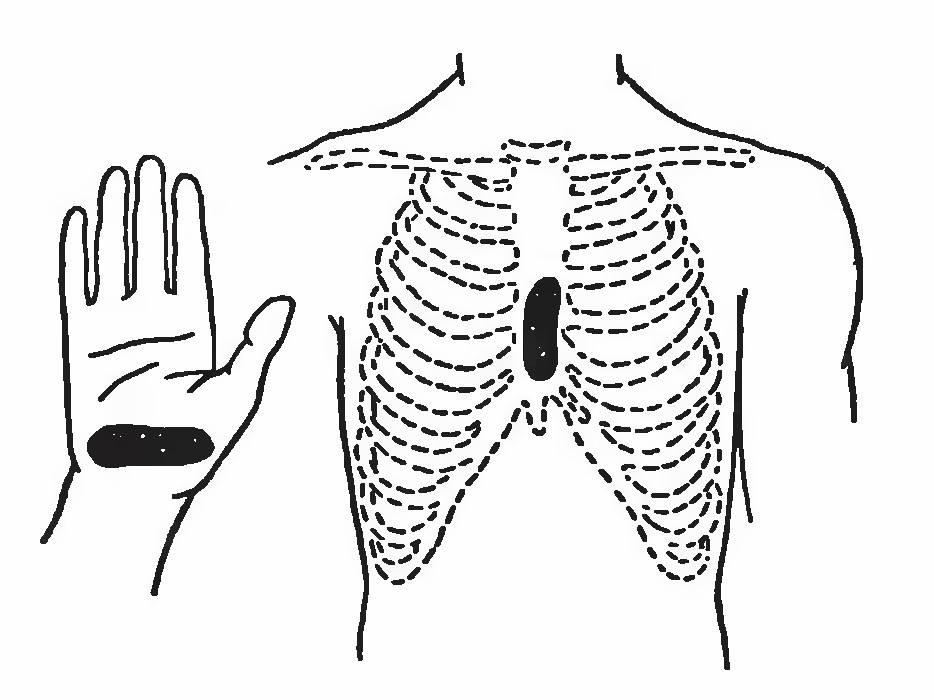
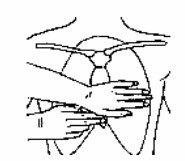
Рис. 9. Точка компресії на груднину під час непрямого масажу серця
У цій частині груднини розташувати проксимальну частину долонної поверхні однієї руки. Не можна зміщати руку нижче – туди, де груднина переходить у так званий “мечоподібний відросток”, тому що вона може зламатися і поранити печінку. Важливо також не зміщати руку вбік від середньої лінії тулуба – тиск на ребра досить часто призводить до їхніх переломів.
- Кисть другої руки покласти зверху на першу під кутом 45° для посилення тиску (рис. 10). Можливе також з’єднання пальців обох рук у замок. У цьому випадку пальці рук мають бути трохи підняті над поверхнею груднини та розташовуватись паралельно ребрам.
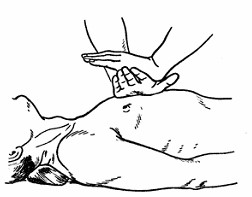
Рис. 10. Положення рук під час виконання непрямого масажу серця
- Почати масаж – ритмічні поштовхи тільки областю зап’ястя. Пальці не повинні натискати на ребра. Руки мають бути розігнуті в ліктьових суглобах, це дозволить використовувати для натискання не тільки силу рук, але і вагу тулуба (рис. 11).
- Кисті після натискання від грудної клітки не відривати, однак натиснення цілком припинити, щоб груднина повернулася у вихідне положення.
- Кількість натискань під час НМС повинна бути в межах 100–120 за хвилину.
Сила натискання повинна бути такою, щоб зміщення груднини в напрямку до хребта було не менше 5-6 см.
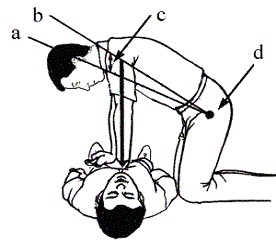
Рис. 11. Техніка виконання непрямого масажу серця: а – нижнє положення; b – верхнє положення; c – амплітуда 5-6 см; d – кульшовий суглоб
Штучна вентиляція легень повітрям, що видихається, продемонструвала високу ефективність під час застосування її як професіоналами, так і пересічними особами, а також дітьми, які старші за 5 років. Вентиляцію з використанням повітря, яке видихає рятівник, можна проводити у малюків методом “рот до рота і носа”, а у дорослих пацієнтів методом “рот до рота” або “рот до носа”, у випадках, коли вуста або нижня щелепа потерпілого серйозно ушкоджені.
Той, хто виконує ШВЛ, робить глибокий вдих і щільно притискає свій рот до накритого серветкою рота потерпілого, затискаючи одночасно йому ніс рукою (рис. 12). Вдмухування повітря продовжується до видимого розширення грудної клітки хворого (приблизно 2 секунди). Видих відбувається пасивно. Частота вдмухувань – 12–15 разів на хвилину.

Рис. 12. Техніка штучного дихання
Проведення вентиляції за методом “рот до носа” є так само ефективним способом вентиляції, як “рот до рота”.
Під час проведення серцево-легеневої реанімації (НМС + ШВЛ) у дорослих осіб і підлітків необхідно проводити натискання на грудну клітку та рятувальні вдихи у співвідношенні 30 : 2, за умови, що надають допомогу 2 рятувальники, при цьому штучне дихання проводити до початку компресій не рекомендовано. Виконання двох вдихів повинно займати не більше 5 секунд. Якщо є тільки один рятувальник, то доцільним є виконання тільки НМС з частотою компресій не грудну клітку 100 разів за хвилину.
У дітей віком 10–12 років натискання на грудну клітку проводять однією рукою. Новонародженим і грудним дітям натискання проводять кінчиками двох пальців (рис. 13), співвідношення кількості компресій до вдихів має становити 30 : 2, якщо реанімацію проводить 1 людина, і 15 : 2, якщо − дві.
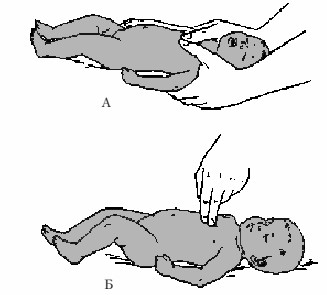
Рис. 13. Проведення непрямого масажу серця у новонароджених (а) і грудних дітей (б)
Якщо на місці події перебуває більше, ніж один рятівник, для ефективного проведення реанімаційних заходів необхідно почергово виконувати ШВЛ і НМС кожним рятівником кожні дві хвилини.
Ознаками ефективності реанімаційних заходів є:
- звуження раніше розширених зіниць;
- зникнення блідості й зменшення ціанозу;
- пульсація великих артерій (перш за все сонної) синхронна з частотою компресій грудної клітки;
- поява самостійних дихальних рухів.
Тому потрібно періодично стежити за станом зіниць. Через кожні 2–3 хв масаж серця треба припинити, щоб виявити самостійні скорочення серця за пульсом на сонній артерії та чи не відновилося самостійне дихання. У разі появи серцебиття масаж серця припиняють і продовжують штучну вентиляцію легень. У разі спонтанних рухів гортані (у чоловіків вона утворить виступ на шиї, що заведено називати “кадиком”) та спроби потерпілого самостійно зробити вдих штучну вентиляцію легенів припиняють.
Якщо впродовж 1–3 хв немає ознак ефективності реанімації – необхідно перевірити правильність техніки виконання НМС та ШВЛ, якомога швидше усунути недоліки й продовжувати проведення реанімаційних заходів.
Реанімаційні заходи проводять до:
- відновлення самостійного дихання;
- появи серцевих скорочень;
- появи у потерпілого рухової активності;
- відкривання очей у потерпілого;
- прибуття бригади «швидкої допомоги»;
- появи ознак біологічної смерті;
- настання фізичного виснаження того, хто проводив реанімацію.
У разі оживлення потерпілого, йому потрібно надати відновлювального положення на боці, дочекатись прибуття бригади швидкої медичної допомоги, при цьому постійно контролювати наявність дихання і стежити за частотою серцевих скорочень, не залишати потерпілого без нагляду.
Серцево-легеневу реанімацію не проводять у разі:
- несумісного з життям ушкодження;
- наявних ознак біологічної смерті (помутніння рогівки, трупні плями, трупне задубіння).