Захворювання сітківки
Захворювання сітківки можуть бути найрізноманітнішими, отже, до них відносять: гострі порушення кровообігу в центральній вені самої сітківки, хворобу Коатса та Ілса, дистрофію центральних відділів сітківки, периферичну дистрофію сітківки. Будь-які захворювання сітківки істотно впливають на стан зору. Найбільш серйозним є відшарування сітківки, це захворювання сітківки характеризується відділенням сітчастої оболонки ока від самого очного яблука, зокрема від судинної оболонки, розміщеної безпосередньо під сітківкою ока.
Серед захворювань сітківки виділяють:
- ураження запального характеру (ретиніти);
- запальні зміни судин сітківки (васкуліти);
- дистрофічні зміни;
- відшарування сітківки;
- аномалії розвитку сітківки;
- новоутворення.
РЕТИНІТИ
(запальні процеси у сітківці)
Запальні процеси у сітківці можуть виникати на фоні інфекційних захворювань (туберкульоз, сифіліс, ревматизм, токсоплазмоз) або за наявності в організмі гнійних вогнищ. Найбільш типовим прикладом запального ураження сітківки є метастатичний ретиніт.
МЕТАСТАТИЧНИЙ РЕТИНІТ. Метастатичні ретиніти виникають під час занесення течією крові мікроорганізмів з будь-якого вогнища. Переважно в центральних зонах очного дна з’являється обмежене, з нечіткими контурами жовтувато-біле вогнище. Вогнище піднімається над сітківкою. Ексудація поширюється на склисте тіло, про що свідчить його помутніння. Показана протизапальна та розсмоктувальна терапія.
ЦЕНТРАЛЬНИЙ СЕРОЗНИЙ ХОРІОРЕТИНІТ. Більшість авторів вважають центральний серозний хоріоретиніт поліетіологічним захворюванням. Початок захворювання характеризується затуманюванням зору, яке через декілька днів змінюється появою темної плями перед оком. Часто спостерігаються фотопсії та метаморфопсії, зір знижується до десятих або до сотих, можуть з’являтися транзиторна гіперметропія, центральна скотома, погіршення колірного сприйняття.
При офтальмоскопії на першій стадії захворювання в макулярній зоні спостерігається помутніння сітківки круглої або овальної форми розміром від 0,5 до 2 см діаметра диска. Вогнище виступає вперед, не завжди локалізується у фовеолярній зоні, його розміщення може бути ексцентричним, парамакулярним.
На другій стадії гострота зору поступово збільшується, але відносна скотома ще зберігається. На очному дні помутніння сітківки розсмоктуються, залишаються біло-сірі дрібні вогнища.
На третій стадії центральна скотома та метаморфопсії зникають. Гострота зору найчастіше відновлюється. На сітківці залишається депігментація. Макулярна зона набирає крапчастого рисунка. Процес уражає одне або обидва ока, рецидивує, тому прогноз несприятливий.
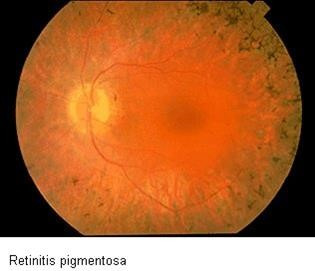
ПІГМЕНТНА ДИСТРОФІЯ
Етіологія і патогенез. Пігментна дистрофія – захворювання спадкове. Таку назву («пігментна дистрофія», «пігментна дегенерація», «пігментний ретиніт») воно дістало у зв’язку з характерною зміною очного дна – на сітківці утворюються пігментні відкладення, що за формою нагадують павуків або клітини кісткової тканини. Гістологічно виявляють лізис світлочутливих елементів сітківки та міграцію до неї пігментних клітин. Причиною розвитку захворювання вважають розлад процесів регенерації зорових пігментів у паличках і колбочках унаслідок дії світлової енергії. Тому надлишок освітлення особливо шкідливий для хворого.
Патогенез захворювання остаточно не вивчений, і це значно обмежує можливості клінічного використання теоретичних відомостей.
Клініка. Відзначається значне погіршення зору в сутінках, у темряві або при різкому переході до слабшого освітлення (гемералопія, або «куряча сліпота»). Зниження темнової адаптації є ранньою суб’єктивною ознакою захворювання.
До об’єктивних ознак належать значне зниження амплітуди хвиль електроретинограми і відкладання пігменту на сітківці, що виявляють, як правило, пізніше, ніж з’являються скарги. Відкладання пігменту у вигляді кісткових тілець характерне для типових, найбільш частих варіантів захворювання. У деяких випадках пігмент у сітківці накопичується атипово: у вигляді поодиноких грудок, пилу, безформних конгломератів та ін. Ушкоджуються обидва ока одночасно («дзеркально»), але іноді процес переважає в одному оці на тлі вираженої прогресуючої гемералопії та патологічної електроретинограми. Іноді пігменту не буває, у цих випадках мова йде про «пігментну дистрофію без пігменту». Захворювання прогресує нерівномірно, із періодами ремісій. У типових випадках порушення проявляється у віці 5–8 років, до 20 років усі ознаки добре виражені: відкладання у вигляді кісткових тілець розкидані по всьому очному дні, але більше по екватору і поблизу значно звужених судин сітківки. Проте жовта пляма (макула) довго зберігає нормальний вигляд. Диск зорового нерва атрофується, стає блідим, воскового кольору, що характерно для цього захворювання. Відповідно до ділянки ушкодження сітківки виникають кільцеподібна скотома і звуження поля зору. Потім дефекти зливаються, поле зору стає «трубчастим», у зв’язку з чим орієнтування хворого утруднене не лише у сутінках, але й при доброму освітленні.
Після 40 років уражається вся ділянка жовтої плями, настає цілковита необоротна сліпота. Пігментну дистрофію необхідно відрізняти від функціональної гемералопії (ксероофтальмія), що виникає внаслідок розладу обміну, порушеного засвоєння або підвищених витрат в організмі ретинолу. Гіповітаміноз та авітаміноз А зумовлюють різноманітні зміни в шкірі, слизових оболонках і рогівці ока. На кон’юнктиві очного яблука з’являються так звані ксеротичні бляшки Іскерського-Біто. Ксероофтальмія добре піддається лікуванню ретинолом.
Лікування. Ефективної терапії пігментної дистрофії немає.
Призначають засоби, що поліпшують трофічні процеси: судинорозширювальні препарати, ретинопротектори, біогенні стимулятори, ультразвукову терапію, вітаміни. Проте, за даними багатьох авторів, вітамін А при цьому захворюванні не тільки не допомагає, але може обтяжити процес. Нині розробляють хірургічні способи поліпшення кровозабезпечення сітківки, що ґрунтуються на відведенні судин від прямих м’язів ока або перерозподілі кровоплину на гілках зовнішньої сонної артерії.
ВІКОВА МАКУЛЯРНА ДЕГЕНЕРАЦІЯ
Прогресуюче захворювання, що характеризується ураженням макулярної зони.
Фактори ризику: артеріальна гіпертензія, атеросклероз, цукровий діабет, надлишкова маса тіла, паління, генетичний фактор.
Скарги хворих на зниження гостроти зору, труднощі при читанні, випадання окремих букв при швидкому читанні, метаморфопсії. Діагноз ставлять за наявності таких ознак: тверді, м’які друзи, посилення або послаблення пігментації, атрофічні вогнища в макулі (географічна атрофія), неоваскулярна макулярна дегенерація.
У практичній офтальмології використовують терміни суха та волога форма.
Суха форма – характеризується повільно прогресуючою атрофією у макулярній зоні.
Волога форма – проростання новоутворених судин через мембрану Бруха у простір між пігментним епітелієм сітківки. Ангіоневроз супроводжується ексудацією в субретинальний простір, набряком сітківки та крововиливом. Лікування: лазерна хірургія, медикаментозна терапія: антиоксиданти, інгібітори ангіогенезу, кортикостероїди, симптоматична терапія.

Рисунок 19 – Макулодистрофія
ВІДШАРУВАННЯ СІТКІВКИ
Відшарування сітківки – небезпечний за результатом і найбільш складний патологічний стан у хірургічній офтальмології. Щорічно відшарування сітківки діагностується у 5–20 осіб на кожні 100 тис. населення. Від сьогодні відшарування сітківки є провідною причиною сліпоти й інвалідності, при цьому 70 % випадків цієї патології розвивається в осіб працездатного віку.
При відшаруванні сітківки шар фоторецепторних клітин (паличок і колбочок) через певні причини відділяється від зовнішнього шару сітківки – пігментного епітелію, що призводить до порушення трофіки та функціонування сітчастої оболонки. Якщо вчасно не надати спеціалізованої допомоги, відшарування сітківки може досить швидко призвести до втрати зору.
Причини і види відшарування сітківки
За механізмом формування патології розрізняють:
- регматогенне (первинне);
- травматичну;
- вторинну (ексудативне і тракційне).
Розвиток регматогенного відшарування сітківки пов’язано із розривом сітчастої оболонки і потраплянням під неї рідини зі склистого тіла. Цей стан розвивається при стоншенні сітчастої оболонки у зонах периферичних дистрофій. При різних видах дистрофій сітківки розрив у дегенеративно зміненій ділянці може бути спровокований різкими рухами, надмірною фізичною напругою, черепно-мозковою травмою, падінням або виникнути спонтанно.
За видом дефекту первинне відшарування сітківки може бути:
- бульбашкоподібним;
- плоским.
За ступенем відшарування:
- обмеженим;
- тотальним.
Відшарування сітківки травматичного генезу зумолене травмами ока (зокрема операційними). При цьому відшарування сітчастої оболонки може відбутися в будь-який час: безпосередньо в момент травми, відразу після неї або через декілька років.
Виникнення вторинного відшарування сітківки спостерігається на тлі різних патологічних процесів ока: пухлинних, запальних (при увеїтах, ретинітах, хоріоретинітах), оклюзійних (оклюзії центральної артерії сітківки), діабетичних, серпоподібно-клітинної анемії, токсикозах вагітності, гіпертонічної хвороби і т. д.
До вторинного ексудативного (серозного) відшарування сітківки призводить скупчення рідини в субретинальному просторі (під сітківкою). Тракційний механізм відшарування зумовлений натягом (тракцією) сітківки фібринознимии тяжами або новоутвореними судинами, врослими у склисте тіло.
Факторами, що збільшують ризик відшарування сітківки, є короткозорість, астигматизм, дегенеративні зміни очного дна, хірургічні втручання на очах, цукровий діабет, судинна патологія, вагітність, генетичний фактор.
Здебільшого відшарування сітківки розвивається в одному оці, у 15 % пацієнтів існує ризик виникнення двобічної патології. За наявності двобічної катаракти ризик двобічного відшарування сітківки збільшується до 25 – 30 %.
Симптоми відшарування сітківки. Як правило, відшаруванням сітківки передує поява симптомів (провісників) – так званих світових феноменів. До них відносять: наявність перед очима спалахів світла (фотопсій), зигзагоподібних ліній (метаморфопсій). При розриві ретинальних судин з’являється миготіння «мушок» і чорних точок перед очима. Ці явища свідчать про подразнення світлочутливих клітин сітківки, зумовлених тракцією з боку склистого тіла.
При подальшому прогресуванні відшарування сітківки перед очима з’являється «пелена» (за словами хворих, «широка шторка, завіска»), що з часом збільшується і може займати більшу частину або все поле зору.
Швидко знижується гострота зору. Іноді вранці на деякий час гострота зору поліпшується, а поля зору розширюються, що пов’язано із частковим розсмоктуванням рідини під час сну і самостійним приляганням сітківки. Однак упродовж дня симптоми відшарування сітківки повертаються знову. Тимчасове поліпшення зорових функцій відбувається лише при нетривалому відшаруванні сітківки, при довгочасному існуванні дефекту сітківка втрачає еластичність і рухливість, через що не може самостійно прилягати на своє місце.
При розриві сітківки у нижніх відділах очного дна відшарування прогресує повільно, впродовж декількох тижнів або місяців, довгосчасно не викликаючи дефектів поля зору. Такий варіант відшарування сітківки дуже підступний, оскільки виявляється лише при залученні до процесу макули, що обтяжує прогноз щодо зорових функцій. При локалізації розриву сітківки у верхніх відділах очного дна, навпаки, відшарування сітчастої оболонки прогресує досить швидко, впродовж декількох діб. Накопичена рідина в субретинальному просторі своєю вагою відшаровує сітківку.
Якщо вчасно не надати допомоги, може відбутися відшарування всіх квадрантів сітківки, включаючи макулярну ділянку – повне або тотальне відшарування сітківки. При відшаруванні макули виникають викривлення і коливання предметів із подальшим різким зниженням центрального зору.
Іноді при відшаруванні сітківки виникає диплопія, зумовлена зниженням гостроти зору і розвитком косоокості. У деяких випадках відшарування сітківки супроводжується розвитком гемофтальму.
Діагностика відшарування сітківки. При підозрі на відшарування сітківки необхідне повне офтальмологічне обстеження, оскільки рання діагностика дозволяє уникнути незворотної втрати зору. У разі наявності в анамнезі ЧМТ пацієнт повинен бути в обов’язковому порядку проконсультований не лише неврологом, й офтальмологом для виключення розривів і ознак відшарування сітківки.
Дослідження зорових функцій при відшаруванні сітківки проводиться шляхом перевірки гостроти зору і визначення полів зору (статичної, кінетичної або комп’ютерної периметрії). Випадання полів зору виникають на боці, протилежному відшаруванню сітківки.
За допомогою біомікроскопії (зокрема з використанням лінзи Гольдмана) визначають наявність патологічних змін у склистому тілі (тяжів, деструкції, крововиливів), оглядають периферичні ділянки очного дна.
Дані тонометрії при відшаруванні сітківки характеризуються помірним зниженням ВОТ порівняно зі здоровим оком.
Ключова роль у розпізнаванні відшарування сітківки належить прямій і непрямій офтальмоскопії. Офтальмоскопічна картина при відшаруванні сітківки дозволяє робити висновок про локалізацію розривів та їх кількість; дозволяє виявляти ділянки дистрофії, що потребують уваги при хірургії. За неможливості проведення офтальмоскопії (у разі помутнінь кришталика або склистого тіла) показане виконання УЗД ока у В-режимі.
Проводять електрофізіологічні дослідження – визначення ПЕЧ (порогу електричної чутливості) та КЧЗМ (критичної частоти злиття миготіння).
Лікування відшарування сітківки. Відшарування сітківки вимагає негайного хірургічного лікування. Зволікання з лікуванням загрожує розвитком стійкої гіпотонії і субатрофії очного яблука, хронічного іридоцикліту, вторинної катаракти, невиліковної сліпоти. Основна мета лікування відшарування сітківки полягає у зближенні шару фоточутливих рецепторів із пігментним епітелієм і створенні спайки сітчастої оболонки з прилеглою тканиною в зоні розриву.
У хірургії відшарування сітківки застосовують екстрасклеральні та ендовітреальні методики: у першому випадку втручання здійснюється на склеральній поверхні, у другому – усередині очного яблука.
До екстрасклеральних методів відносять пломбування та балонування склери.
Екстрасклеральне пломбування припускає підшивання до склери спеціальної силіконової губки (пломби), що створює ділянку втиснення склери, блокує розриви сітківки і умови для поступового розсмоктування накопиченої під сітківкою рідини.
Балонування склери при відшаруванні сітківки досягається шляхом тимчасового підшивання в зоні проекції розриву спеціального балонного катетера, при накачуванні якого виникає ефект, аналогічний пломбуванню.
Ендовітреальні методи лікування відшарування сітківки можуть включати вітреоретинальні операції або вітректомії. У процесі вітректомії проводиться видалення зміненого склистого тіла і введення замість нього спеціальних препаратів (рідкого силікону, фізіологічного розчину, спеціального газу), які зближують сітківку і судинну оболонку.
Кріопексія та лазеркоагуляція (формування хоріоретинальних спайок) сітківки можуть використовуватися як для профілактики відшарування сітківки, так і при лікуванні.
Прогноз і профілактика відшарування сітківки. Прогноз залежить від строку давності патології і своєчасності лікування. Операція, проведена у ранні терміни після розвитку відшарування сітківки, зазвичай приводить до сприятливого результату.
Переважно відшарування сітківки можна попередити. Для цього пацієнтам із міопією, дистрофією сітківки, цукровим діабетом, травмами голови і очей необхідне регулярне профілактичне обстеження у офтальмолога. Огляд окуліста входить до стандарту обстежень вагітних та дозволяє запобігти відшаруванню сітківки під час пологів. Пацієнтам групи ризику з відшаруванням сітківки протипоказані тяжкі фізичні навантаження, піднімання вантажів, заняття деякими видами спорту.
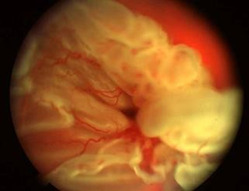
НОВОУТВОРЕННЯ СІТКІВКИ
РЕТИНОБЛАСТОМА бере початок в зернистому шарі сітківки. На початку утворюються нерівності в сітківці, а потім формується сама пухлина.
Пухлинний ріст супроводжується некротичними змінами.
Захворювання починається непомітно, але вже у перші місяці пухлина досягає значних розмірів. При розвитку ретинобластоми настає сліпота. Зіниця стає широкою і набирає жовтого світіння, яке отримало назву «амавротичного котячого ока».
При офтальмоскопії виявляють промінуючий жовтувато-золотистий бугристий утвір. Пухлина проростає у зоровий нерв, по емісаріях у склеру, метастазує в печінку, легені, кістки черепа.
На початковій стадії захворювання ретинобластому можна запідозрити як гнійний септичний ендофтальміт.
Лікування полягає в ранньому видаленні очного яблука з подальшою рентгено- та хіміотерапією.
Рисунок 21 – Ретинобластома фото доступне попосиланню.
АНОМАЛІЇ РОЗВИТКУ СІТКІВКИ
До уроджених захворювань сітківки відносять мієлінові волокна, що при офтальмоскопії мають вигляд білих язиків полум’я, розміщених біля диска зорового нерва. Зорові функції не ушкоджуються.
Трапляються аномалії ділянки жовтої плями у вигляді гіпоплазії, аплазії, колобоми, кісти.
Уроджена патологія може траплятись як локальна патологія, так і супроводжувати мікрофтальм, аніридію, альбінізм.
ПОРУШЕННЯ КРОВООБІГУ СІТКІВКИ
ОКЛЮЗІЯ ЦЕНТРАЛЬНОЇ АРТЕРІЇ СІТКІВКИ (ОЦАС) – гостре порушення кровообігу в центральній артерії сітківки або в її гілках.
Причинами є спазм (близько 50 % випадків), тромбоз (45 %) або емболія артеріол сітківки (3–5 %), можливий її колапс (менше 1 %) на фоні масивної крововтрати в результаті маткової, шлункової кровотеч, розриву органів черевної порожнини при травмах.
Як правило, виникає на одному оці. Хоча при спазмах і колапсах зрідка спостерігається двобічне ураження. У молодому віці циркуляторні розлади в сітківці частіше розвиваються через емболії фрагментами тромбу передсердя (набуті вади серця), укриті виразками клапанів серця (інфекційний ендокардит), спазми при нейроциркуляторній дистонії або тромбоз просвіту судини, звуженої через ретиноваскуліт (ревматичні захворювання, цитомегаловірусний ретиніт, геморагічний ВІЛретиноваскуліт).
У пацієнтів середніх років зазвичай спостерігається спазм ретинальних артерій на фоні нейроциркуляторної дистонії, гіпертонічної хвороби, екзогенних і ендогенних інтоксикацій організму. У будь-якому віці чинниками ризику є захворювання кровотворної системи (порушення реології крові), цукровий діабет, переломи великих трубчастих кісток (небезпека жирової емболії фрагментами кісткового мозку) внутрішньовенні ін’єкції (небезпека повітряної емболії).
Після порушення кровообігу в ретинальних артеріях розвивається ішемічний некроз внутрішніх шарів сітківки, за яким настають автоліз і відкладання у шарах зруйнованих гангліозних клітин і фрагментованих залишків нервових волокон ліпідних субстанцій і макрофагів.
Клініка: скарги хворих на раптову безболісну втрату зору на одне око або рідше – секторальне випадання в поле зору. Через 15–20 хв у центрі очного дна з’являється велике, з нечіткими контурами сірувато-біле вогнище помутніння сітківки (ішемічний інфаркт) у формі горизонтального овала, що охоплює жовту пляму і ділянку навколо диска зорового нерва. Центр жовтої плями зберігає темно-червоний колір (симптом вишневої кісточки).
Артерії сітківки різко і нерівномірно звужені (у вигляді «чоток»), у них може визначатися фрагментація стовпчика крові, спостерігається маятникоподібний рух крові в судині. Вени зазвичай звужені.
Діагноз встановлюють на підставі скарг, анамнезу (на захворювання гіпертонічної хвороби, нейроциркуляторної дистонії, ревматичні хвороби, СНІД та іш.), а також на ті, що спостерігалися раніше, короткочасні напади погіршення зору (характерні для спастичної етіології) та фотопсії (серії світлових спалахів в оці), типові для тромбозів.
За даними офтальмоскопії проводять диференціальний діагноз із гострим порушенням кровообігу в судинах зорового нерва (об’єм і терміни невідкладної допомоги ідентичні), при оклюзії гілок центральної артерії сітківки та оклюзії вен сітківки.
З метою контролю ефективності лікування надалі може бути проведена флуоресцентна ангіографія очного дна, електрофізіологічні дослідження функцій зорового аналізатора, тонометрія.
Через декілька днів кровотік у ретинальных судинах частково відновлюється, приблизно через 3 тижні зникає помутніння сітківки. Розвивається атрофія зорового нерва (диск білий, із чіткіми межами), ретинальні артерії залишаються звуженими.
Гострота центрального зору в 50–60 % випадків знижується до рахунку пальців, у 10 % – реєструється повна сліпота. Приблизно у 1 % випадків через 4–10 тижнів розвивається неоваскуляризація диска і кута передньої камери ока з різким підвищенням ВОТ із больовим синдромом, розвитком вторинної неоваскулярної глаукоми.
Лікування необхідно починати негайно, не пізніше 40 хв з моменту появи скарг.
Внутрішньовенно: повільно еуфілін 2,4 %, 10 мл + nacl 0,9 %, 10 мл або глюкоза 10 або 5 %.
Замість еуфіліну можна використовувати компламін, но-шпу, папаверин.
Кращим варіантом є внутрішньовенне краплинне введення 4–8 мг серміону, розчиненого у 100 мл ізотонічного розчину або Глюкози 5 % або 4 мг препарату внутрішньом’язово.
Всередину приймають сечогінне (діакарб, фуросемід, лазикс).
Інтенсивно масажують через повіки очне яблуко, після 5-секундної перерви масаж повторюють.
Для вирішення питання про доцільність проведення фібринолітичної і антикоагулянтної терапії терміново беруть на аналіз кров (оптимально зробити коагулограму, за відсутності такої можливості потрібні загальноклінічний аналіз крові та визначення протромбінового індексу).
Після офтальмоскопічного дослідження, що підтверджує діагноз оклюзії, парабульбарно вводять розчин атропіну сульфату 0,1% 1мл + 1 мл дексазону (4 мг ).
Внутрішньовенно краплинно трентал 2 %, 5 мл + 500 мл 0,9 % nacl або реополіглюкін, швидкість введення 30–40 крапель за хвилину.
У кон’юнктивальний мішок хворого ока закапують 1–2 краплі B-адреноблокатора тимололу малеат (розчин арутимолу 0,5 %) для зниження ВОТ і зменшення опору кровотоку в ретинальных артеріях.
Після одержання результату аналізу крові вирішують питання про доцільність призначення гепарину, фібринолізину, колалізину та ін. При різко підвищеній ШОЕ необхідно запідозрити гігантоклітинний скроневий артеріїт і доповнити звичайну терапію призначенням кортикостероїдів.
За повної непрохідності центральної артерії сітківки прогноз для зору несприятливий. Відновлення зору можливе лише у частини хворих за умови, що лікування розпочате не пізніше 40 хв – 1 год з моменту оклюзії судини і патогенез непрохідності хоч би частково зумовлений спазмом.
ОКЛЮЗІЯ ЦЕНТРАЛЬНОЇ ВЕНИ СІТКІВКИ ТА ЇЇ ГІЛОК (ОЦВС)
Оклюзію центральної артерії та вени сітківки в офтальмології відносять до судинних катастроф, зважаючи на стрімкий розвиток і тяжкі наслідки зорових функцій. Здебільшого (67,2 %) порушуються прохідності гілок ЦВС, найчастіше (82,4 %) – верхньоскроневої гілки центральної вени сітківки.
Двобічна оклюзія центральної вени сітківки трапляється у 10 % спостережень, звичайно у пацієнтів із системними захворюваннями (атеросклероз, артеріальна гіпертензія, цукровий діабет та ін.)
Класифікація оклюзії центральної вени сітківки
Класифікація оклюзійних уражень ЦВС ураховує стадію та локалізації процесу. Її поділяють так:
- претромбоз центральної вени сітківки та її гілок (нижньоскроневої, верхньоскроневої) ;
- тромбоз (неповний і повний) ЦВС та її гілок із набряком або без набряку макулярної зони;
- посттромботична ретинопатія.
За тяжкістю тромбозу ретинальні вени диференціюють так:
- Оклюзія центральної вени сітківки:
- ішемічна (повна);
- неішемічна (неповна).
- Оклюзія гілок центральної вени сітківки.
- Геміцентральна ретинальна оклюзія (ішемічна і неішемічна).
Причини оклюзії центральної вени сітківки
Причинами оклюзії центральної вени сітківки є тромбоз центральної вени сітківки або її гілок. Механізм тромбоутворення зумовлений компресією венозної судини артеріальної (зазвичай у ділянці артеріовенозного перехрещення). Цей процес нерідко супроводжує артеріальний спазм, що викликає порушення перфузії сітківки.
У результаті венозного застою відбувається різке підвищення гідростатичного тиску в капілярах і венулах сітківки, що призводить до випотівання в навколосудинний простір плазми і клітинних елементів крові. У свою чергу, набряк ще більше посилює компресію капілярів, венозний застій і гіпоксію сітківки.
До системних захворювань, асоційованих із підвищеним ризиком оклюзії центральної вени сітківки, відносять гіперліпідемію, ожиріння, артеріальну гіпертензію, цукровий діабет, уроджену і набуту тромбофілію, підвищену в’язкість крові і т. д.
НЕОБХІДНО ЗАЗНАЧИТИ, ЩО У 50 % ВИПАДКІВ ОКЛЮЗІЇ ЦЕНТРАЛЬНОЇ ВЕНИ СІТКІВКИ РОЗВИВАЮТЬСЯ НА ТЛІ НАЯВНОЇ АРТЕРІАЛЬНОЇ ГІПЕРТЕНЗІЇ АБО ОФТАЛЬМОГІПЕРТЕНЗІЇ.
Клініка оклюзії центральної вени сітківки. Скарги на значне безболісне зниження зору одного ока, що з’явилося вранці після сну. Зміни у гостроті зору відрізняються в кожному випадку і залежать від місця закупорення вени. Зір може погіршуватися впродовж найближчих днів через поширення набряку сітківки від диска у ділянку жовтої плями (макули). У такому разі формується кістозна макулодистрофія, необоротне зниження гостроти зору до 0,1–0,08 із втратою здатності читати і писати. У певних випадках крововилив поширюється у склисте тіло, що на 6–8-й міс. виключає можливість детального огляду очного дна і уповільнює відновлення нормального зору.
Діагностика оклюзії центральної вени сітківки. Установлюють на підставі типових скарг (погіршення зору вранці після сну), анамнестичних відомостей про наявність супутніх захворювань, незначного зниження зору в попередні 7–10 днів, визначення гостроти зору і меж поля зору, вимірювання внутрішньоочного тиску, біомікроскопії, офтальмоскопії .
Типові для оклюзії центральної вени сітківки ознаки виявляють за допомогою офтальмоскопії. Характерний набряк ДЗН та макули, геморагії у вигляді «язиків полум’я», звивистість і помірне розширення вен, їх нерівномірні калібр і мікроаневризми, ватоподібні вогнища. Офтальмоскопічна картина при ураженні різних гілок ЦВС має свої особливості.
Іноді в перші дні хвороби і обов’язково через 1,5 місяця виробляють флуоресцентну ангіографію очного дна для виявлення зон набряку і неоваскуляризації сітківки, визначення показань до лазерної коагуляції проблемних ділянок. Ступінь набряку з точністю до мікронів визначає оптична когерентна томографія.
Лабораторні дослідження – загальний та біохімічний аналізи крові, коагулограма і протромбіновий індекс – у динаміці на фоні лікування.
Упродовж 2–3 місяців крововиливи розсмоктуються, відбувається реканалізація ураженої судини, утворюються колатералі з венами хоріоїдеі. Приблизно у 20 % випадків розвиваються досить тяжкі ускладнення: крововилив у склисте тіло, неоваскуляризація сітківки і райдужки, що призводить до вторинної неоваскулярної глаукоми з вираженим больовим синдромом або до відшарування сітківки (перелічені види патології вимагають хірургічного лікування), а також кістозної макулодистрофії. Крім того, у половини хворих, що перенесли тромбоз ретинальних вен, через 1–2 роки розвивається інсульт або інфаркт міокарда, що свідчить про доцільність регулярного контролю і корекції стану системи згортання крові у таких хворих довічно. Так само регулярно необхідно контролювати рівень внутрішньоочного тиску хворого ока.
Диференціальну діагностику оклюзії центральної вени сітківки проводять із вторинними ретинопатіями (гіпертонічною, атеросклеротичною, діабетичною та ін.)
Лікування оклюзії центральної вени сітківки. На гострій стадії лікування оклюзії центральної вени сітківки проводять в стаціонарі, у відділенні мікрохірургії ока; надалі – амбулаторно, під контролем окуліста. На першому етапі за допомогою інтенсивної терапії домагаються відновлення венозного кровотоку, розсмоктування крововиливів, зменшення набряку, поліпшення трофіки сітківки.
При тромбозі вен сітківки призначають субкон’юнктивально, парабульбарно, іноді інтравітреально ін’єкції тромболітичних препаратів (тканинного активатора плазміногену, проурокінази, урокінази). Проводиться місцева (інстиляції крапель) і загальна гіпотензивна та антиоксидантна терапія. Показане приймання антиагрегантів (аспірин), ендотеліопротекторів (сулодексид), сечогінних препаратів (діакарб, фуросемід), введення вазодилататорів (пентоксифілін, кавінтон). При оклюзії центральної вени сітківки можливе введення тромболітиків і судинорозширювальних препаратів через катетер безпосередньо в гілку ЦВС.
Через 2 місяці за необхідності (кістозний набряк макулярної ділянки, для запобігання росту патологічних новоутворених судин на сітківці й райдужці) проводять лазерну коагуляцію сітківки. З метою профілактики вторинної глаукоми останніми роками при тромбозі центральної вени сітківки або її гілок з успіхом проводять невеликі операції з інтравітреального введення люцентіса.
Прогноз і профілактика оклюзії центральної вени сітківки. При неішемічному тромбозі ЦВС прогноз переважно сприятливий; відзначається поступове поліпшення і відновлення зору. Ішемічна оклюзія центральної вени сітківки, як правило, ускладнюється посттромботичною неоваскулярною глаукомою, рецидивними крововиливами у склисте тіло, тракційним відшаруванням сітківки, стійким зниженням гостроти зору.
Пацієнтам, які перенесли оклюзію центральної вени сітківки, впродовж півроку показане диспансерне спостереження у офтальмолога. Необхідно виключити фактори, що сприяють венозному тромбозу, проводити лікування супутньої патології у фахівців відповідного профілю.





