Зміни органу зору в умовах загальних захворювань
Багато загальних захворювань супроводжується ушкодженням органа зору. З метою своєчасної діагностики та контролю за лікуванням необхідне проведення офтальмологічного обстеження хворого. Тому не лише окуліст, але і лікарі інших спеціальностей повинні знати очні симптоми та ускладнення, що спостерігаються в умовах загальних захворювань.
ЗМІНИ ОЧЕЙ У РАЗІ СУДИННОЇ ПАТОЛОГІЇ
Патології очного дна при гіпертонічній хворобі надають великого діагностичного і прогностичного значення. Зміни ретинальних судин є ніби моделлю судинних змін, що розвиваються у менш доступних для обстеження ділянках організму. Гілки центральної артерії сітківки за своєю будовою та калібром є артеріолами і прекапілярами.
Гіпертензивні зміни у сітківці проявляються у ранньому періоді захворювання, що окуліст має можливість первинно діагностувати гіпертонічну хворобу, коли пацієнт ще навіть не підозрює про захворювання.
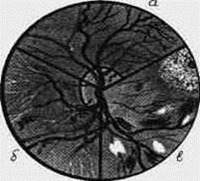
Розрізняють такі види змін очного дна при гіпертонічній хворобі (рис.22):
- гіпертензивна ангіопатія;
- гіпертензивний ангіосклероз;
- гіпертензивна ретинопатія;
- гіпертензивна нейроретинопатія.
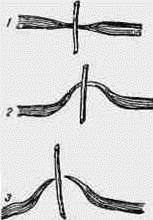
ГІПЕРТЕНЗИВНА АНГІОПАТІЯ проявляється розширенням та звивистістю вен, звуженням артерій (відношення калібру артерій до вени зменшується до 1: 2, 1: 3), вени жовтої плями (макулярні) штопороподібно закручені (симптом Гвіста), що є показником застою в капілярновенозному відрізку судинної мережі сітківки. Можливе конічне звуження вен в обидва боки від артерій у місці їх перехрещення – рис. 22 (симптом Салюса — Гунна I).
ГІПЕРТЕНЗИВНИЙ АНГІОСКЛЕРОЗ сітківки проявляється нерівномірністю калібру артерій, ущільненням судинної стінки, унаслідок цього артерія набирає вигляду сріблясто-білого тяжа (симптом срібного дроту). У разі плазматичного просочування з окремими ліпоїдними відкладаннями на артерії з’являється золотиста рефлекторна смуга (симптом мідного дроту). У місці артеріовенозного перехрестя вена дугоподібно вигинається та відсувається в глибину сітківки (симптом Салюса—Гунна III).
ГІПЕРТЕНЗИВНА РЕТИНОПАТІЯ процес найчастіше безсимптомний, іноді може супроводжуватися погіршенням зору, спостерігаються генералізоване або локальне звуження артеріол сітківки, симптоми «мідного» або «срібного» дроту, валоподібні ексудати, артеріальні макроаневризми, тверді ексудати, фігура «зірки» у макулярній ділянці, хоріоретинальна атрофія – плями Ельшніга, що свідчать про відсутність хоріоїдальної перфузії, крововиливи, подібні до язика полум’я. Злоякісна гіпертензія – до симптомів, наведених вище, додається набряк диска зорового нерва.
Етіологія: гіпертонічна хвороба, вторинна симптоматична гіпертензія.
ГІПЕРТЕНЗИВНА НЕЙРОРЕТИНОПАТІЯ найчастіше розвивається на обох очах і супроводжується різким зниженням зорових функцій. Офтальмоскопічно характеризується набряком диска зорового нерва, розмитістю його меж, набряком сітківки у ділянці диска, появою геморагій та білих вогнищ, точкових крововиливів, що виникають унаслідок діапедезу (один із видів кровотеч). Крім того, відзначаються смугасті крововиливи поблизу диска зорового нерва і масивні крововиливи вздовж великих судин у внутрішніх шарах сітківки.
Прогноз у разі гіпертензивної ретинопатії дуже серйозний. Раніше вважали, що після розвитку аномалії тривалість життя хворого становить 2–3 роки.
На пізніх стадіях гіпертонічної хвороби внаслідок підвищення внутрішньочерепного тиску можливий розвиток застійного диска зорового нерва, а у пoдальшому атрофія зорового нерва.
На всіх стадіях гіпертонічної хвороби, але здебільшого на II і III, може відзначатися тромбоз центральної вени сітківки, а також гостра непрохідність центральної артерії сітківки. Часом уражається як основний стовбур артерії або вени, так і їхні гілки.
У хворих на гіпертонічну хворобу II та III стадій можливий розвиток ретробульбарного невриту або задньої ішемічної нейропатії внаслідок циркуляторних розладів у зоровому нерві.
Окрім вторинної дистрофії зорового нерва (після ретинопатії, застійних дисків) у хворих на II і III стадіях гіпертонічної хвороби можливий розвиток первинної атрофії — очевидно, внаслідок розладу кровообігу і порушення процесів трофіки.
На пізніх стадіях захворювання як результат появи вогнищ розм’якшення і крововиливів у головному мозку розвивається ураження зорових шляхів і центрів, різні види геміанопсій (майже завжди із збереженням ділянки жовтої плями), а також центральні та периферичні геміанопсичні скотоми.
У деяких випадках ще за відсутності змін на очному дні шляхом біомікроскоії виявляють зміни судин переднього відділу ока. На ранніх стадіях гіпертонічної хвороби спостерігаються розширення, штопороподібна закрученість кон’юнктивальних судин, що супроводжується дрібними геморагіями та перивазальним набряком.
Нерідко визначають крововиливи та фібринозний випіт у вигляді плавних пластівців.
Отже, за станом очного дна і кон’юнктиви можна диференціювати функціональну стадію гіпертонічної хвороби від органічної, виявити зміни в судинах головного мозку.
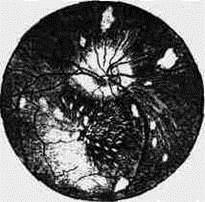
НИРКОВА ГІПЕРТЕНЗІЯ (рис. 23), розвивається внаслідок різкого спазму артерій, проявляється транссудативним синдромом. На очному дні визначається звуження артерій, розширення вен без виражених склеротичних змін, велика кількість ексудативних вогнищ, плазморагій та геморагій. Типова фігура зірки в ділянці жовтої плями. Можливе відшарування сітківки.
У дітей та підлітків патологія очного дна в умовах гіпертонічної хвороби менш виражена, проявляється звуженням артерій сітківки та розширенням вен. У разі вторинної ниркової гіпертензії офтальмоскопічна картина подібна до такої самої, як у дорослих.
Лікування гіпертензивних змін на очному дні полягає здебільшого в компенсації гіпертензії. Показане місцеве симптоматичне лікування.
Корекція артеріального тиску.
Місцево: парабульбарно – емоксипін, ретинопротектори (кортексин та ретиналамін), кортикостероїди.
Внутрішньовенно: хлорид кальцію, мілдронат.
Внутрішньм’язово: дицинон, актовегін, амінокапронова кислота, автогемотерапія.
Лазеркоагуляція при макулярному набряку, крововиливах.
Атеросклероз проявляється склерозом судин переднього відділу ока та очного дна, субкон’юнктивальними геморагіями, крововиливами в сітківку і склисте тіло.
Токсикози вагітних. Офтальмоскопічні зміни на очному дні мають у цьому разі особливе значення. Вони подібні до таких самих в умовах ниркової ретинопатії. При вираженому набряку на одному або обох очах може розвинутися транссудативне відшарування сітківки, тромбоз вени або гілок цієї вени. Іноді зміни на очному дні є єдиним показанням до переривання вагітності.
Абсолютними показаннями є:
а) відшарування сітківки внаслідок токсикозу;
6) ретинопатія та нейроретинопатія;
в) тромбоз центральної вени сітківки.
ЗМІНИ ОЧНОГО ДНА ПРИ ЗАХВОРЮВАННЯХ КРОВІ
В умовах деяких захворювань крові офтальмологічні зміни дуже характерні та надають велику допомогу в діагностиці.
ЛЕЙКОЗИ відзначаються загальна блідість та жовтавий відтінок очного дна, звивистість та розширення судин, поява білих ватоподібних вогнищ і крововиливів, білих оболонок уздовж судин (що є ознакою лейкоцитарної інфільтрації навколосудинних просторів і стінок судин).
Під час ураження кісток очної ямки, а також появи лейкемічної інфільтрації в порожнині черепа і ретробульбарному просторі з’являються застійний диск зорового нерва та екзофтальм. Можливий розвиток диплопії, обмеження рухливості очей.
Призначають адекватне лікування, застосовуючи цитостатичні та кортикостероїдні препарати. Це може призвести до розсмоктування інфільтратів та геморагій, відновлення зорових функцій на стадії ремісії захворювання.
АНЕМІЯ забарвлення очного дна – від жовтавого до ціанотичного. Можлива поява венозного пульсу. Найбільш часто визначається набряк сітківки навколо диска зорового нерва. У тяжких випадках з’являються плазморагії преретинальні, субретинальні та ретинальні крововиливи, що зазвичай локалізуються вздовж великих судин та не поширюються на ділянку жовтої плями.
ДІАБЕТИЧНА РЕТИНОПАТІЯ (ДР) – специфічне захворювання сітківки ока, що характеризується розвитком судинних і позасудинних змін, що призводить до зниження зору, навіть до повної сліпоти. ДР є медико-соціальною проблемою.
За даними зарубіжних авторів, сліпота у хворих на ЦД розвивається у 25 разів частіше, ніж у пацієнтів без діабету. ДР прогресує від 5 до 8 % за рік упродовж перших 20 років ЦД, тобто у 50–90 % хворих на діабет можливий розвиток ДР за 20-річний період: 74 %, зокрема, приречені до зниження зору, 6–12 % – до повної сліпоти. Хворі, які осліпли на одне око, мають 60 % ризик осліпнути на друге око впродовж року.
Розвиток ДР пов’язаний із тривалістю ЦД. Формування судинних уражень сітківки починається у перші 10 років захворювання: 19,2 % – при тривалості хвороби до 1 року, 49,1 % – при тривалості хвороби від 6 до 10 років; частота ДР досягає максимуму в 2–3 десятиріччі хвороби, це відповідно 75,3 та 85,5 %.
Діагностика ДР на пізніх стадіях призводить до значного зростання затрат на лікування. Раніше хворих із вираженими стадіями ДР вважали приреченими.
Нині застосування адекватних методів лікування дає можливість поліпшити зір навіть у таких пацієнтів.
Своєчасна діагностика, лікування і профілактика ДР на початкових стадіях дозволять не лише зменшити фінансові затрати на лікування хворих із ДР, а й поліпшити якість їх життя.
Етіологія. Пусковими механізмами діабетичної мікроангіопатії є генетичні чинники.
У розвитку та прогресуванні ДР відіграють роль:
- декомпенсація ЦД;
- тривалість перебігу захворювання;
- ДН;
- підвищення АТ;
- вагітність,
- запальні захворювання;
- хірургічні втручання.
Патогенез. Існує декілька теорій розвитку ДР.
- Метаболічна теорія пов’язує виникнення функціональних та структурних змін у сітківці ока на тлі ЦД із довготривалою гіперглікемією і біохімічними порушеннями (неферментативне глікозування протеїнів, поліоловий шлях обміну глюкози, пряма глюкозотоксичність, порушений синтез глікозаміногліканів).
- Гемодинамічна теорія. До пошкодження капілярів сітківки призводять такі чинники:
- прискорення кровотоку на початкових стадіях ЦД;
- внутрішньокапілярна гіпертензія;
- порушення авторегуляції тонусу судин;
- артеріальна гіпертензія.
Для капілярів сітківки характерним є патогномонічне потовщення базальної мембрани, пошкодження і руйнування ендотеліальних та муральних клітин до повного зникнення інтрамуральних клітин, відповідальних за подальше виникнення мікроаневризм, тонус судин, зміна гомеостазу, проникність мембрани, закриття капілярних секторів. Ішемія волосяних капілярних стимулює виділення зруйнованими ендотеліальними клітинами ангіогенних чинників.
3. Генетична теорія пов’язує розвиток ДР із різними генетичними чинниками. Усі три механізми розвитку тісно пов’язані між собою.
Клінічна картина. Проявами ДР є:
- Мікроаневризми – мішкоподібні випинання стінки капілярів розміром 20–200 мк.
- Інтраретинальні геморагії у вигляді плям – точкових або дрібних і грубих, у вигляді «полум’я» при локалізації у шарі нервових волокон. Збільшення мікроаневризм і мікрогеморагій передбачає прогресування ДР у проліферативну форму.
- Інтраретинальні мікросудинні аномалії (ІРМА) – дрібні, повнокровні, звивисті, часто «обрубані» судини усередині сітківки. Інтраретинальна неоваскуляризація розглядається як одна клінічна ознака – ІРМА – і свідчить про швидкий початок проліферативного процесу.
- М’які, або «ватоподібні», ексудати білого кольору, нечітко окреслені, виникають внаслідок оклюзії капілярних секторів дрібних ретинальних судин, що призводить до виникнення зон гострого порушення кровообігу. Тверді ексудативні вогнища – результат просочування плазми, ліпопротеїнів крізь стінки змінених капілярів, білого або світло-жовтого кольору з чіткими межами. У разі розміщення ексудативних вогнищ і набряку в макулярній зоні розвиваються макулопатії:
– фокальна (локалізований набряк і твердий ексудат у межах плями);
– дифузна (поширений набряк і багато ексудативних вогнищ у зоні плями);
– ішемічна (оклюзія судин у центральній зоні сітківки).
5. Ретинальні венулярні аномалії, чіткоподібність, редуплікація (подвоєння венул) є індикаторами тяжкої гіпоксії сітківки, найчастіше виявляються при розвитку проліферувальної ДР.
Наявність чіткоподібності венул розглядається як передвісник проліферативної ДР.
Новоутворені судини локалізуються на диску зорового нерва за ходом скроневих судин та в інших ділянках сітківки. Вони формуються внаслідок оклюзії судин. Складаються тільки з одного прошарку ендотеліальних клітин і є джерелом рецидивних крововиливів у сітківку, склисте тіло. У зоні поширених крововиливів трапляється розростання сполучної тканини і новоутворених судин, які на пізніх стадіях ДР поширюються по сітківці або в склисте тіло, утворюючи вітроретинальні тяжі, відшарування сітківки.
Класифікація і приклади формулювання діагнозу. У практичній роботі офтальмолога недостатньо констатації наявності ДР. Прояви ДР треба класифікувати, щоб сформулювати коректний діагноз, що визначає лікувальну тактику, спрямовану на збереження зорових функцій.
Класифікація ДР Стадії:
1. Непроліферативна:
- васкулярна;
- ексудативна;
- геморагічна;
- ішемічна.
Характеристика змін судин сітківки і критерії діагностики (мікроаневризми, геморагії, тверді ексудативні вогнища; м’які ексудати, ішемічні зони).
2. Препроліферативна:
- васкулярна;
- ексудативна;
- геморагічна;
- ішемічна.
Поряд зі змінами, характерними для І ст., нерівномірний калібр судин, велика кількість ексудатів, інтраретинальні мікросудинні аномалії, велика кількість ретинальних геморагій.
3. Проліферативна:
- неоваскулярна;
- гліозна.
Неоваскуляризація диска зорового нерва та інших відділів сітківки; крововиливи в склистне тіло; утворення фіброзної тканини в ділянці преретинальних крововиливів; різке зниження гостроти зору аж до повної сліпоти.
Ускладнення проліферативної стадії ДР:
- Гемофтальм.
- Тракційне і тотальне проліферативно-ексудативне відшарування сітківки.
- Вторинна рубеозна глаукома.
- Субатрофія очного яблука.
- Макулопатія
- ексудативна;
- ішемічна.
Діагностика. Уся популяція хворих на ЦД, яка належить до групи ризику, проходить скринінг ДР (набір діагностичних процедур). Основними вимогами до скринінгових методів є швидкість, висока чутливість, неінвазивність та економічна ефективність. Етапи скринінгу
- збір анамнезу – уточнюють деталі основного захворювання: тривалість ЦД, методи його лікування (цукрознижувальні таблетки, інсулін), якість контролю глікемії, самоконтролю, рівень глікозильованого гемоглобіну (HbA1c);
- наявність ускладнень (нефропатія, артеріальна гіпертензія, серцевосудинна патологія та ін.).
У разі скарг на зниження зору потрібно з’ясувати час їх появи, що допомагає завчасно з’ясувати і причини погіршення. Наприклад, при миттєвій появі темних плям у полі зору можна запідозрити крововилив у склисте тіло, поступове зниження зору з викривленням шрифту при читанні, що може бути пов’язане зі змінами у центральній зоні сітківки.
Крім того, це:
- поверхневий огляд очного яблука;
- визначення відносної й абсолютної гостроти зору, полів зору;
- визначення рівня внутрішньоочного тиску;
- біомікроскопія переднього відділу ока;
- обстеження рогівки, райдужної оболонки, кута передньої камери ока за допомогою щілинної лампи.
Подальше обстеження проводять після розширення зіниці, якщо дозволяє рівень внутрішньоочного тиску, зокрема:
біомікроскопію кришталика, склистого тіла за допомогою щілинної лампи; офтальмоскопію у зворотному і обов’язково у прямому вигляді для детального обстеження очного дна; послідовно від центру до периферії та за всіма меридіанами уважно оглядаються диск зорового нерва, макулярну, парамакулярну зони.
У діагностиці ретинальних змін має значення діагностична й економічна ефективність кольорового фотоконтролю із застосуванням мідріатичної або немідріатичної фундус-камери. Скринінговий кольоровий фотоконтроль розглядається як альтернатива традиційному огляду офтальмолога.
У разі наявності у пацієнтів показників до лазерного, хірургічного лікування їх направляють до спеціалізованих центрів для більш детального обстеження.
Метод флуоресцентної ангіографії дозволяє виявити зміни, не помічені офтальмологічно (мікроаневризми до 2–30 мк, розширення капілярів, інтраретинальні мікросудинні аномалії, підвищена проникність, а також збереження ламінарного кровообігу, що дуже важливо для проведення лазеркоагуляції сітківки). Метод базується на контрастуванні судин сітківки після введення 10 % розчину флуоресцеїну натрію у ліктьову вену і використання фільтрів, що збуджують флуоресценцію світлової енергії.
За недостатньої прозорості оптичних середовищ (катаракта, деструкція склистого тіла) проводять:
- Ультразвукову ехографію – дає можливість одержати цінну інформацію про пацієнтів із вітральною проліферацією для передопераційного оцінювання конфігурації та щільності вітральних мембран, висоти й локалізації відшарування сітківки, наявність субретинальних геморагій.
- Електрофізіологічні обстеження (електроретинографія) використовують для оцінювання функціонального стану сітківки, коли неможливо обстежити гостроту зору і поле зору звичайними методами для вирішення питання про доцільність і прогноз хірургічного втручання. Зазвичай ідеться про пацієнтів із катарактою, змінами у склистому тілі та сітківці, виявлених при ехографії.
Зміни на очному дні у хворих на ЦД до певного часу відбуваються безсимптомно, хворі залишаються необізнаними щодо їх наявності до офтальмологічного обстеження або до погіршення зору. Тому таким важливим є регулярний плановий контроль за станом органа зору у хворих на ЦД. Перше обстеження пацієнт має пройти з моменту виявлення ЦД (особливо 2-го типу), оскільки часто захворювання діагностують при діабетичних ураженнях ока.
Частота обстежень, запропонована у таблиці, залежить від ефективності лікування.
Якщо пацієнти скаржаться на погіршення зору, гострі ситуації (відшарування, рубеоз сітківки, крововиливи у склисте тіло), обстеження треба проводити негайно незалежно від попереднього візиту до офтальмолога.
Класифікація ВООЗ щодо змін очного дна при ЦД (1992)
Частота офтальмологічного обстеження хворих на ЦД залежно від стадії ретинопатії.
Під час вагітності частота офтальмологічних оглядів збільшується (через кожні 2–3 місяці), оскільки вагітність може бути чинником ризику розвитку і прогресування ДР.
У разі поєднання ДР із гіпертонічною хворобою, хронічною нирковою недостатністю формуються групи ризику, які потребують індивідуального контролю за розвитком цього ускладнення. Консультації фахівців. Обов’язкові:
- Ендокринолог – із метою досягнення максимально близького до нормального стану рівня глікемії (глікемія: натще 5,1–6,5 ммоль/л, через 2 год після їжі – 7,6–9,0 ммоль/л; перед сном – 6,0–7,5 ммоль/л, глікозильований гемоглобін – 6,1–7,5 %).
- Нефролог – із метою виявлення ураження нирок для вирішення питання тактики консервативного ведення хворого з ДН на стадії хронічної ниркової недостатності, а також під час підготовки пацієнта до екстракорпоральної терапії (гемодіаліз).
- Невропатолог – з метою виявлення сенсорної та автономної нейропатій.
Диференціальна діагностика. При ЦД, як і при будь-якому іншому захворюванні, сітківка на дію патологічного чинника відповідає певними змінами.
Мікроаневризми, набряк сітківки, крововиливи та ексудати можуть спостерігатися при тромбозі центральної вени сітківки, хворобі Коатса, гіпертонічній, нирковій, радіаційній ретинопатіях, лейкозі, диспротеїнеміях.
Чіткоподібність венул, ІРМА, неоваскуляризація сітківки, зорового нерва виникають внаслідок ретинальної ішемії (оклюзія центральної артерії або вени сітківки, ретиніти ІЛСА, анемії).
Тривалий набряк сітківки будь-якої етіології спричиняє розвиток міхурових змін, появу ІРМА, атрофічного перерозподілу сегмента. Знання клінічних ознак, їх характерних проявів у співвідношенні з даними загальноклінічного і біохімічного обстеження крові, сечі дає змогу диференціювати різні захворювання та правильно їх діагностувати.
Лікування ДР розглядається як невід’ємна частина лікування хворого у цілому і ґрунтується на таких принципах:
- виявлення ураження сітківки (скринінг) і послідовне динамічне спостереження за її станом (моніторинг);
- оптимальна компенсація вуглеводного і ліпідного обміну, контроль АТ, нормалізація функції нирок, протизапальна терапія при інтеркурентних захворюваннях, вагітності тощо; – лікування уражень сітківки.
На всіх стадіях ДР треба проводити лікування основного захворювання для компенсації метаболічних порушень в умовах ендокринологічних стаціонарів. Ретельний контроль рівня глікемії нині є єдиним дієвим методом профілактики і консервативного лікування ДР. Корекція вуглеводного обміну до рівня глікозильованого гемоглобіну 6,1–7,5:
- при ЦД 1-го типу досягається за допомогою інтенсивної інсулінотерапії, а саме ін’єкцій інсуліну короткої дії перед їжею та інсуліну продовженої дії 1–2 рази на добу;
- при ЦД 2-го типу досягнення оптимальної компенсації можливе за допомогою дієтотерапії, призначення пероральних цукрознижувальних препаратів та/або інсуліну.
Артеріальна гіпертонія при ЦД найчастіше є симптомом формування ДН і відіграє велику роль у формуванні діабетичної макулопатії.
Корекція АТ до цільових значень 130/80 мм рт. ст. дає реальний органопротекторний ефект. Вона досягається призначенням препаратів із групи інгібіторів ангіотензинперетворювального ферменту, а за їх недостатності додатково призначають антагоністи кальцію продовженої дії, селективні блокатори бета-адренорецепторів.
Лікування ДР здійснюється у трьох напрямках:
- консервативне лікування;
- лазерна коагуляція;
- хірургічне лікування.
Консервативне лікування:
а) додержання дієтотерапії;
б) адекватна цукрознижувальна терапія;
в) корекція АТ;
г) корекція гіперліпідемії (статини, фібрати);
д) корекція гемодинаміки сітківки:
- антиагреганти (один із препаратів – ацетилсаліцилова кислота – 0,16– 0,3 г на добу до 3–4 місяців, фраксипарин – 0,3 г/кг № 10).
Тісний патогенетичний зв’язок мікроциркуляторних гемореологічних порушень, атеросклеротичних процесів диктує необхідність залучення засобів широкого спектра дії. До таких належать глікозаміноглікани, зокрема сулодексид. Призначається по 600 ЛО в/м на добу №10 – таблетки по 250 ЛО 2 рази на добу впродовж 1 місяця;
- ангіопротектори (один із препаратів): доксіум (добезилат кальцію) по 0,25 г 3 рази на добу упродовж 3–6 місяців; доксилек; церебролізин 1,0 по 0,5 парабульбарно № 10–15 один раз на добу; емоксипін 1 % 1,0 п/б 1 раз на добу по 0,5 № 10–15;
- антипротеолітичні препарати для розсмоктування крововиливів (колалізин, фібринолізин).
При непроліферативній ДР переважно суворий контроль рівня глікемії й адекватна судинна терапія дозволяють стабілізувати процес на очному дні, навіть до регресу основних її ознак.
Лазерна коагуляція у лікуванні ДР
Безконтактну хірургію внутрішніх структур ока за допомогою світлової дії лазера донині вважають найефективнішим методом під час лікування хворих із ДР.
Лазеркоагуляція при ДР передбачає такі чотири цілі:
- облітерацію неоваскуляризації для попередження виникнення гемофтальму і новоутворених фіброваскулярних уражень сітківки; – виникнення широкого посткоагуляційного хоріоретиніту, що призводить до руйнування і заміни рубцевою тканиною значної частини сітківки на середній і крайній периферії очного дна;
- відкриття додаткових шляхів надходження кисню у сітківку із судинної оболонки крізь хореоретинальні коагулянти;
- розвиток найбільш повного відшарування задньої гіалоїдної мембрани склистого тіла, відсутність якої обтяжує перебіг діабетичного макулярного набряку, рецидивного гемофтальму, проліферативної вітреоретинопатії, тракційного відшарування сітківки.
Загальноприйняті методики лазеркоагуляції
- Фокальна лазерна фотокоагуляція. Це нанесення коагулянтів у місцях просочування флуоресцеїну при проведенні флуоресцентної ангіографії (ділянки локалізації мікроаневризм, крововиливів, ексудатів).
- Бар’єрна лазерна фотокоагуляція складається з нанесення дрібних коагулянтів парамакулярно в декілька рядів при непроліферативній ДР із набряком макулярної ділянки.
- Панретинальна лазерна фотокоагуляція. Це нанесення коагулянтів по всій площі сітківки, оминаючи макулярну зону; використовують при препроліферативній ДР.
Перед проведенням лазерної фотокоагуляції хворого інформують про те, що лікування спрямоване на попередження подальшого зниження зору, а не покращання нормальної гостроти зору. Хворого треба попередити про можливі ускладнення: крововиливи в сітківку, склисте тіло. Інтенсивна лазерна фотокоагуляція може призвести до часткової атрофії зорового нерва, макулопатії, інколи виникають кератопатія, іридоцикліт.
Лазерну фотокоагуляцію повинні проводити кваліфіковані фахівці, розглядати її потрібно як серйозне хірургічне втручання.
Терміни проведення лазерної фотокоагуляції 1. Проліферативна ДР:
а) при центральній формі (новоутворені судини на диску зорового нерва – терміново;
б) при периферичній формі (новоутворені судини в інших місцях сітківки) – упродовж 1–2 тижнів.
- Набряк макули або макулопатія:
а) при гострій формі – терміново;
б) при хронічній – упродовж декількох тижнів.
Протипоказання до лазеркоагуляції. Замулення середовищ заломлення (катаракта, більмо рогівки, гемофтальм, фіброз склистого тіла), тракційне відшарування сітківки, ретиношизис, відшарування сітківки, виражений фіброз, ригідна зіниця.
- Хірургічне лікування:
–кріокоагуляція (транскон’юнктивальна, транссклеральна). Застосування низьких температур для формування хоріоретинального вогнища показано, якщо є:
- замулення середовища заломлення ока;
- ригідність зіниці;
- рубеоз райдужки;
- підвищення внутрішньоочного тиску;
- широке ексудативне відшарування сітківки;
- рецидивний гемофтальм;
- прогресування новоутворених судин, фіброзної тканини із проростанням їх у склисте тіло після панретинальної лазеркоагуляції; – вітректомія.
Ускладненням проліферативної ДР є гемофтальм. Довготривала наявність крові у склистому тілі слугує субстратом для появи і прогресування інтравітрального спайкоутворення, відшарування сітківки, увеїту.
Одним із найрадикальніших і ефективних методів лікування гемофтальму при ДР є закрита вітректомія: видаляють патологічні утворення зі склистого тіла, при цьому відновлюється його прозорість, покращуються зорові функції, попереджаються його наслідки.
Критерії ефективності лікування. Відсутність прогресування ДР (ремісія, стабілізація), тривалість якої залежить від стану компенсації ЦД.
Профілактика. Стратегію у профілактиці та лікуванні хворих із ДР умовно поділяють на два етапи.
І етап – первинна профілактика ДР; спрямована на попередження розвитку патології очного дна у хворих без ДР, базується на ідеальній компенсації ЦД.
ІІ етап – вторинна профілактика ДР; спрямована на лікування хворих із непроліферативною та препроліферативною стадіями ДР, для попередження розвитку проліферації новоутворених судин сітківки, які є джерелом рецидивних і поширених крововиливів у сітківку, склисте тіло, що спричиняють втрату зору. Ґрунтується на додержанні основних принципів лікування ДР на тлі проведення адекватної цукрознижувальної терапії з досягненням цільових значень глікозильованого гемоглобіну, АТ, рівня ліпідів, регулярного проведення необхідних досліджень.
ГІПОВІТАМІНОЗИ – так само належать до обмінних порушень, що зумовлюють пошкодження очей.
ГІПОВІТАМІНОЗ А – одна з основних причин сліпоти внаслідок ксерофтальмії в країнах, що розвиваються. Перш за все при цьому порушується функція пігментного епітелію та паличкового апарату сітківки, виникає гемералопія (“куряча сліпота”) — відбувається зниження чутливості до світла, порушення процесу темнової адаптації, змінюється електроретинограма, звужується поле зору (передусім на кольори). Очне дно, як правило, без змін. При розвиткові захворювання до гемералопії додається ксероз. У ділянці відкритої очної щілини з’являються трикутні зони шорсткої, тьмяної, сухої кон’юнктиви матово-білого кольору (бляшки Іскерського — Біто).
КСЕРОЗ РОГІВКИ – починається з точкової кератопатії, набряку, зниження її чутливості. У подальшому відбувається деструкція строми роговки, виникають виразки (частіше на периферії). У разі тяжкого перебігу процесу настає кератомаляція — розплавлення рогівки з випадінням внутрішніх оболонок і кришталика. Запальних явищ при цьому немає. У разі додавання вторинної інфекції може розвинутися гнійний панофтальміт із подальшим зморщуванням очного яблука.
Лікування. Призначають препарати вітаміну А всередину або внутрішньом’язово, місцеві інстиляції дезінфекційних крапель і закладання мазей з антибіотиками широкого спектра дії з метою профілактики вторинної інфекції.
АВІТАМІНОЗ В1 – ураження очей зумовлене порушенням чутливої та симпатичної іннервацій. Спостерігаються подразнення очей, зниження гостроти зору. У поверхневих і середніх шарах рогівки з’являються центральні помутніння. У подальшому ураження рогівки можуть видбуватися у декількох формах: дископодібні кератити без розпаду; дископодібні кератити з розпадом і незначною васкуляризацією рогівки; коловий абсцес рогівки з проривом і випадінням оболонок; герпетиформні кератити, подібні до метагерпетичної форми. Характерний також розвиток невриту зорового нерва. Рідше процес поширюється на судинну оболонку ока.
Лікування. Уводять вітамін B1 (тіамін) внутрішньовенно (1–2 % розчин) або внутрішньом’язово (6 % розчин), місцево застосовують 0,5 % мазь. За умови своєчасного лікування настає цілковите видужання.
АВІТАМІНОЗ В2 – характеризується епітеліальною васкуляризацією рогівки, інтерстиціальним і виразковим кератитом, що проходять мляво і порівняно доброякісно. Лікування передбачає призначення вітаміну В2 по 5–20 мг на день усередину й місцево у вигляді 0,02 % розчину або субкон’юнктивальних ін’єкцій. Прогноз сприятливий.
АВІТАМІНОЗ Е – відзначається стоншенням рогівки та її деформацією (кератоконус). Показане застосування вітаміну Е всередину, внутрішньом’язово, у деяких випадках призначають хірургічне лікування (кератопластику).
УШКОДЖЕННЯ ОЧЕЙ ПРИ ІНФЕКЦІЙНИХ ЗАХВОРЮВАННЯХ
Переважно захворювання очей спричиняють аденовіруси, віруси грипу, герпесу. На тлі ураження верхніх дихальних шляхів розвивається аденовірусний кон’юнктивіт (аденофарингокон’юнктивальна гарячка). В осіб, інфікованих вірусом герпесу, трапляється герпетичний кератит, нерідко рецидивний. В умовах герпетичної та грипозної інфекцій розвивається запалення судинної оболонки ока: іридоцикліти, хоріоїдити, панувеїти.
КІР – звичайно супроводжується катаральним кон’юнктивітом, що може проявитися вже у 2-й половині інкубаційного періоду. Часто розвивається поверхневий кератит. У тяжких випадках трапляються ускладнення у вигляді виразкового кератиту, увеїту, невриту зорового нерва.
КРАСНУХА – також проходить із катаральним кон’юнктивітом, рідше — поверхневим кератитом. У разі тяжкого перебігу можливі ускладнення (панофтальміт, ретиніт). У жінок у перші 4 міс. вагітності краснуха здатна спричинити інфікування плода і розвиток мікрофтальму, природженої катаракти, глаукоми та інших аномалій розвитку ока.
ВІТРЯНА ВІСПА – типові везикули можуть з’явитися на шкірі повік, кон’юнктиві, рогівці, у тяжких випадках спостерігаються виразковий кератит, увеїт, ретиніт, неврит зорового нерва.
ЕПІДЕМІЧНИЙ ПАРОТИТ – часто супроводжується ураженням слізних залоз (дакріоаденіт), клінічні симптоми — набряк і гіперемія повік та кон’юнктиви, переважно у ділянці зовнішнього кута ока; сльозотеча, біль в орбіті.
ЦИТОМЕГАЛІЯ – характерне ураження сітківки у вигляді ретинітів, вторинного відшарування сітківки.
ЛІСТЕРІОЗ (ОЧНО-ЗАЛОЗИСТА ФОРМА) – на тлі привушного і підщелепного лімфаденіту спостерігається однобічне ураження ока у вигляді кон’юнктивіту з помірною гіперемією та інфільтрацією здебільшого перехідних складок кон’юнктиви. З’являються фолікули, іноді з жовтими гранульомами до 3–5 мм, що некротизуються в центрі. Повіки гіперемійовані, набряклі. Ускладнення у вигляді кератиту або увеїту трапляються рідко.
В умовах вірусних уражень очей показані часті інстиляції противірусних препаратів (інтерферон, лаферон, офтальмоферон), закладання теброфеновою або флореналовою маззю, а також симптоматичне лікування.
Синдром Бехчета, або офтальмостоматогенітальний синдром, – вірусне захворювання з тяжким перебігом, при цьому спостерігається рецидивний іридоцикліт із гіпопіоном, усе це ускладнюється нейроретинітом, хоріоретинітом, перифлебітом сітківки, вторинною глаукомою. Процес частіше двобічний, призводить до сліпоти. При лікуванні захворювання, окрім загальноприйнятих протизапальних засобів, застосовують імунодепресанти (циклофосфан, фтороурацил).
ГОНОРЕЯ ТА ДИФТЕРІЯ – можуть призвести до розвитку гострого кон’юнктивіту, який часто ускладнюється виразковим кератитом. У хворих на дифтерію на 3–4-му тижні захворювання можливе ушкодження окорухових нервів, що призводить до птозу, косоокості, паралічу лицевого нерва або акомодації (при збереженні реакції зіниць). Лікування гонобленореї та дифтерійного кон’юнктивіту описане у розділі «Захворювання кон’юнктиви».
Із хронічних інфекційних захворювань очі найчастіше уражаються за наявності токсоплазмозу, туберкульозу, сифілісу.
ПРИРОДЖЕНИЙ ТОКСОПЛАЗМОЗ – часто супроводжується хоріоретинітом, можливі також анофтальм, мікрофтальм, колобоми судинної оболонки й диска зорового нерва, атрофія зорового нерва, природжена короткозорість, катаракта. Набутому токсоплазмозу також властиве ураження заднього відділу судинної оболонки зі здатністю до рецидивів. Лікування призначають симптоматичне і специфічне.
ТУБЕРКУЛЬОЗ – спричиняє запалення судинного тракту (іридоцикліт, хоріоїдит), а також ураження рогівки й склери у вигляді туберкульозно-алергічного кератиту, глибокого інфільтрату рогівки, глибокого склериту. Ушкоджується, як правило, одне око.
СИФІЛІС – призводить до ураження майже всіх відділів ока. В умовах природженого сифілісу частіше ушкоджуються рогівка (паренхіматозний кератит), судинна оболонка і сітківка (хоріоретиніт із характерною картиною очного дна “сіль з перцем”). Для набутого сифілісу характерні пластичний та папульозний іридоцикліт, гуми райдужної оболонки, серозний дифузний хоріоїдит, дисемінований хоріоретиніт, неврит зорового нерва, на пізніх стадіях — атрофія зорового нерва.
РЕВМАТИЗМ – у 3–8 % випадків супроводжується увеїтом (нерідко двобічним). Для ендокардитів характерна емболія центральної артерії сітківки, проте не так часто.
СНІД – велике значення очна симптоматика має в діагностиці та контролі за динамікою процесу в умовах СНІДу. Першим очним симптомом, маркером захворювання, вважають ватоподібні вогнища, як правило, численні, розмірами здебільшого до 1/4 діаметра диска зорового нерва (рідше 1 діаметр диска), кольору від блідо-сірого або кремового до кольору слонової кістки. Розміщуються вони перипапілярно в шарі нервових волокон, не далі ніж за 6 діаметрів від диска зорового нерва. Через 1—3 міс. відбувається їх зворотний розвиток із перерозподілом пігменту. Вогнища розсмоктуються, незважаючи на погіршення загального стану хворого.
На думку більшості дослідників, у патогенезі ватоподібних вогнищ має значення відкладання в стінці дрібних судин сітківки вільно циркулюючих імунних комплексів із подальшою ішемією. Як ранній симптом СНІДу ватоподібні вогнища водночас є показником негативного прогнозу захворювання.
Ізольовані геморагії в сітківці також вважають симптомом неінфекційної ретинопатії в умовах СНІДу. Як бачимо, і в їх походженні основна причина — відкладання імунних комплексів у стінках судин і подальше порушення мікроциркуляції.
Окрім звичайних крововиливів, можливі геморагії, що мають білявй центр з обідком крововиливу — плями Рота (Roth spots). Локалізуються вони здебільшого на задньому полюсі ока.
До неінфекційної ретинопатії належать також мікроаневризми й телеангіектазії сітківки.
У розпалі захворювання у хворих на СНІД спостерігаються очні прояви опортуністичних інфекцій. Найчастіше (у 40 % випадків) розвивається цитомегаловірусний ретиніт, що є головною причиною сліпоти й тяжкою прогностичною ознакою. У більшості хворих ретиніт починається від 3 тиж. до 20 міс. після встановлення діагнозу СНІДу, проте нерідко він може бути його початковим симптомом.
РЕТИНІТ – уражає обидва ока, при цьому перебіг його асиметричний. Клінічно він характеризується появою ретинальних вогнищ некрозу, ексудату і геморагій, запальних муфт уздовж судин сітківки та неухильним прогресуванням аж до деструкції сітківки.
У перебігу ретиніту можна виділити 3 стадії:
- Початкова (серозна) стадія, супроводжується появою на периферії очного дна (рідше на задньому полюсі ока) білих зернистих вогнищ з різко окресленими межами. Вони збільшуються у 2–3 рази упродовж 1 міс. досягаючи величини кількох діаметрів диска зорового нерва. Уздовж великих судин сітківки з’являються запальні муфти та геморагії. Від ватоподібних вогнищ ділянки ураження при ретиніті відрізняються більш глибоким розміщенням і характерною сироподібною зернистістю (cottage cheese, crumbled cheese). Згодом вогнища зливаються, настає друга стадія.
- Друга (геморагічна) стадія характеризується появою численних крововиливів усередині вогнищ ретиніту та по їх межах. Профузні крововиливи розміщені периваскулярно, подібні до картини оклюзії центральної вени сітківки. На цій стадії очне дно набирає вигляду кетчупу із сиром (catsup + cheese).
- Третя (атрофічна) стадія настає через 2–3 міс. від початку захворювання. Зернистість білі вогнища втрачають, перетворюються на сіро-коричневі рубцеві вогнища з вираженою атрофією сітківки та пігментного епітелію. Нерідко розвивається атрофія зорового нерва, а у разі вираженої реакції – вітреоретинальні зрощення.
Серйозним ускладненням цитомегаловірусного ретиніту є ідіопатичне та ексудативне відшарування сітківки.
Для лікування ретиніту використовують противірусні препарати з групи ацикловіру, проте не дуже успішно.
УРАЖЕННЯ ОЧЕЙ ПРИ ЗАХВОРЮВАННЯХ НЕРВОВОЇ СИСТЕМИ
Особливе значення мають очні симптоми в діагностиці захворювань нервової системи. Ранніми ознаками при цьому можуть бути зміни кольоровідчуття, звуження і випадання з поля зору, зниження гостроти зору, метаморфопсії, мікро- та макропсії, порушення бінокулярного зору, диплопія, зміна розмірів зіниць, порушення їх реакції, ослаблення конвергенції, а також зміни очного дна.
Нейроінфекції спричиняють параліч окорухових м’язів, косоокість, птоз, зміну реакцій зіниць на світло, розвиток невриту зорового нерва, хоріоретиніт. В умовах абсцесу мозку зміни здебільшого однобічні.
Новоутворення, водянка головного мозку, процеси з підвищенням внутрішньочерепного тиску. За таких умов розвивається застійний диск зорового нерва, що може перейти в атрофію. Найбільш ранніми функціональними ознаками внутрішньочерепної гіпертензії є збільшення сліпої плями, у разі розвитку атрофії зорового нерва настає втрата зорових функцій (аж до сліпоти).
Розлади мозкового кровообігу, окрім паралічу окорухових м’язів і застійного диска зорового нерва, часто супроводжуються гомонімними геміанопсіями. Тромбоз печеристої пазухи спричиняє екзофтальм (як правило, двобічний), офтальмоплегію, у деяких випадках застійний диск, неврит зорового нерва, тромбоз центральної вени сітківки.
Нейротравми характеризуються поліморфізмом очних симптомів. Про перелом основи черепа свідчить поява крововиливів під шкірою повік і кон’юнктивою очного яблука через кілька годин після травми (симптом окулярів). Можливий розвиток симптому верхньої очної щілини (птоз, екзофтальм, повна офтальмоплегія, порушення чутливості вздовж першої гілки трійчастого нерва), застійний диск зорового нерва, геморагії на очному дні.
Розсіяний склероз у 20 % випадків починається з невриту зорового нерва. Зір під дією лікування поліпшується, проте захворювання рецидивує, поступово розвивається атрофія зорових нервів.
Захворювання периферичних нервів також супроводжуються очною симптоматикою. Так, у разі невриту трійчастого нерва часто розвивається нейропаралітичний кератит. Для паралічу симпатичного нерва типовими є птоз, міоз та енофтальм (симптом Горнера).
ЗМІНИ ОРГАНА ЗОРУ ПРИ ПАТОЛОГІЇ ЛОР-ОРГАНІВ
Хронічні захворювання носа і горла часто є причиною блефариту, кон’юнктивіту, дакріоциститу.
Запальні захворювання придаткових пазух носа здатні спричинити розвиток таких тяжких ускладнень із боку ока, як увеїт, ретиніт, неврит зорового нерва, панофтальміт. У тяжких випадках можливий перехід інфекції в орбіту з розвитком флегмони, абсцесу або тромбофлебіту, небезпечних для життя хворого.
Основні симптоми цих ушкоджень — екзофтальм, офтальмоплегія, хемоз кон’юнктиви, застійний диск зорового нерва.
Пухлини придаткових пазух носа супроводжуються екзофтальмом незапального характеру зі зміщенням ока у відповідний бік, застійним диском та атрофією зорового нерва.
Гнійні процеси у вухах зумовлюють ті самі ускладнення, що й запалення придаткових пазух носа. Спостерігається також рефлекторний блефароспазм, при ураженні лабіринту – початковий ністагм. У разі формування отогенного абсцесу мозку спостерігається розлад зіничних реакцій, мідріаз, параліч окорухового нерва, геміанопсії.





