Гострий холецистит
Анатомо-фізіологічні особливості
Жовчний міхур (Vesica fellea), розташований на нижній поверхні печінки в правій поздовжній борозні — борозні жовчного міхура. Переважна його частина (2/3) вкрита очеревиною, за винятком ділянки, яка прилягає до печінки.
Довжина жовчного міхура становить 8—12 см, ширина — 3—5 см, місткість — 50—70 мл. У ньому виділяють дно, тіло і шийку, яка переходить у мі-хурову протоку (ductus cysticus).
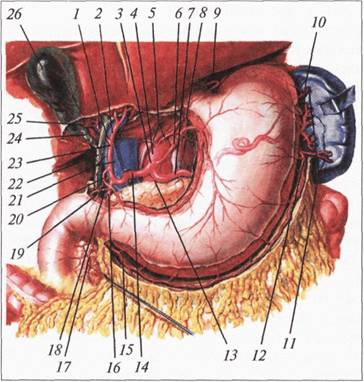
Стінка жовчного міхура складається із слизової (з ворсинками), м’язової і серозної оболонок. Від слизової оболонки жовчного міхура в глибину його стінки відходять ходи Люшка, які сягають серозної оболонки. Саме вони зумовлюють швидке поширення запального процесу на всю товщину стінки жовчного міхура. Форма і розміри жовчного міхура змінюються при запальних та рубцевих процесах. У ділянці шийки жовчного міхура, як правило, утворюється бухтоподібне випинання — кишеня Гартманна (Hartmann), де найчастіше локалізуються камені.
Міхурова протока впадає у праве півколо спільної жовчної протоки. У початковій частині міхурової протоки є 3—5 поперечних складок слизової оболонки — складки Гейстера, у термінальному відділі — гладеньком’язові волокна і складки слизової оболонки утворюють м’яз — замикач міхурової протоки (сфінктер Люткінса), який виконує функцію регулювання надходження жовчі до жовчного міхура та її евакуацію. Існує близько 10 анатомічних варіантів впадіння міхурової протоки в спільну жовчну протоку, що слід мати на увазі під час виконання оперативних втручань на жовчному міхурі, особливо із застосуванням лапароскопічних методів, для запобігання пошкодженню позапечінкових жовчних проток.
Основна функція жовчного міхура — депонування жовчі та періодична її евакуація у дванадцятипалу кишку.
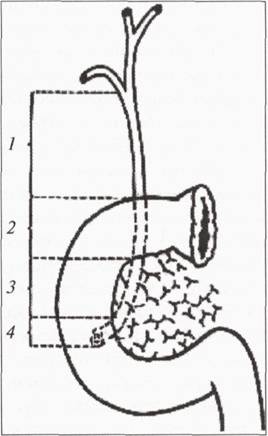
Жовч, яку виробляють гепатоцити, надходить у внутрішньопечінкові праву і ліву протоки (ductus hepaticus dexter etsinister). Виходячи з однойменних часток печінки, вони зливаються у загальну печінкову протоку (ductus hepaticus communis), яка, з’єднуючись з міхуровою протокою, утворює спільну жовчну протоку (ductus choledochus) довжиною 6—8 см, шириною — 0,5—0,8 см. У спільній жовчній протоці виділяють 4 відділи: супрадуоденальний (розташований на бічному боці печінково-дванадцятипалої зв’язки перед печінковою артерією і ворітною веною), ретродуоденальний, ретропанкреатичний та інтрамуральний (у стінці висхідної частини дванадцятипалої кишки).
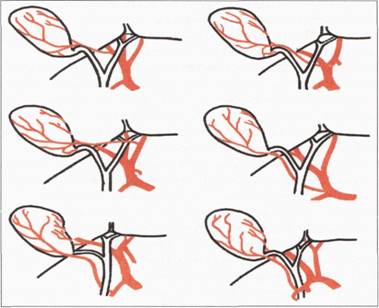
Дистальний її відділ, зливаючись з протокою підшлункової залози (ductus pancreaticus major), проникає у косому напрямку через стінку кишки, відкривається в її просвіті у вигляді ампули на великому сосочку дванадцятипалої кишки (papilla duodeni major), усередині якої розташований м’яз — замикач спільної жовчної протоки (сфінктер Одді). Спільна жовчна протока та протока підшлункової залози відкриваються у дванадцятипалу кишку у вигляді ампули — фатерового сосочка (papilla Fateri) частіше разом (до 85 % спостережень), у 15 % — окремо. Варіанти їх впадіння у дванадцятипалу кишку представлені на. малюнку

Отже, в кінцевому відділі спільної жовчної протоки розташований сфінктер Одді, відкритий R. Odd (1887). За сучасною міжнародною номенклатурою цей анатомічний утвір називається сфінктером підшлунково-печінкової ампули (papilla Fateri).
Великий дуоденальний сосочок, яким відкривається спільна жовчна протока в дванадцятипалу кишку, є важливим органом, який завдяки своїй сфінктерній системі регулює виділення жовчі і панкреатичного соку в дванадцятипалу кишку.
Натще — під час фази спокою — сфінктерний апарат шлунково-дуоденальної системи закритий. При потраплянні харчових мас у шлунок жовчний міхур скорочується, сфінктер Одді розслабляється, завдяки чому жовч надходить у дванадцятипалу кишку, куди одночасно надходить і панкреатичний сік. Після виходу жовчі, яка міститься у жовчному міхурі, в дванадцятипалу кишку надходить печінкова жовч. Після припинення процесу харчування сфінктер Одді закривається і жовч заповнює жовчний міхур.
Спільна жовчна протока (ductus choledochus), ворітна вена (v. portae) і загальна печінкова артерія (a. hepatica communis) розташовані саме в такій послідовності в печінково-дванадцятипалій зв’язці (lig. hepatoduodenale), яка обмежує зверху вхід у сальникову сумку.
У нормі тиск у жовчних шляхах становить 120—350 мм вод. ст., змінюючись залежно від фази травлення (перед, під час або після споживання їжі), характеру їжі та інших чинників. М. Bergeret та J. Caroli (1992), P. Mallet (1947) встановили наявність тиску початкового наповнення (120— 180 мм вод. ст.), максимального наповнення (до 300 мм вод. ст.), проходження (350 мм вод. ст.) і залишкового наповнення (на 25—40 мм вод. ст. вище від початкового).
Кровопостачання жовчного міхура здійснюється в основному міхуровою артерією (a. cystica), яка частіше є гілкою загальної або правої печінкової артерії (a. hepatica). Відходити міхурова артерія може і від верхньої брижової (a. mesenterisasuperior), правої та лівої печінкових (a. hepatica dextra et sinistra) артерій. Іноді вона є парною. Як правило, міхурова артерія проходить по передньо-середній поверхні жовчного міхура від його шийки до дна в трикутнику Кало (Callot). Інколи виявляють додаткові артерії жовчного міхура, які виходять з його ложа, що слід мати на увазі під час виконання оперативного втручання на жовчному міхурі для запобігання кровотечі.
Іннервується жовчний міхур гілками черевного та печінкового нервових сплетень, інколи і правим діафрагмовим нервом. Відчуття болю формується в разі надмірної імпульсації через вісцеральні симпатичні волокна, гілки блукаючого нерва та черевні симпатичні ганглії.
За добу в організмі людини в печінці синтезується 250—1200 мл жовчі, основними компонентами якої є білірубін, холестерин, жовчні кислоти. Накопичення жовчі в жовчовивідній системі супроводжується підвищенням тиску в спільній жовчній протоці, що зумовлює розкриття м’яза — замикача міхуро-вої протоки (сфінктера Люткінса), унаслідок чого жовч із загальної печінкової протоки надходить до жовчного міхура, в якому концентрується шляхом всмоктування води й електролітів.
При цьому вміст основних компонентів жовчі (холестерину, жовчних кислот, кальцію та ін.) збільшується у 6—10 разів порівняно з таким у печінковій порції жовчі. їжа, шлунковий сік, жири, потрапляючи у дванадцятипалу кишку, стимулюють виділення у кров кишкових гормонів — холецистокініну, секретину, які зумовлюють скорочення жовчного міхура і водночас розслаблення м’язів — замикачів жовчної та спільної жовчної проток. Жовч виділяється порціями у дванадцятипалу кишку, забезпечуючи процес перетравлення їжі. Періодичне олужнення вмісту дванадцятипалої кишки спричинює припинення виділення у кров гормонів (секретину, холецистокініну), скорочення м’яза — замикача спільної жовчної протоки, що перешкоджає подальшому виділенню жовчі.
Основна кількість білірубіну (до 70 %) утворюється з гемоглобіну еритроцитів (щосекунди в організмі людини руйнується до 3 млн еритроцитів); менша його частина (до 30 %) — синтезується з гемопротеїнів (міоглобін, цито-хром, каталаза). Перетворення гемоглобіну і гемопротеїнів на білірубін відбувається в ретикулоендотеліальній системі селезінки, кісткового мозку і печінки.
Щоденно в організмі людини тільки внаслідок розпаду еритроцитів утворюється 250—350 мг білірубіну, концентрація якого в сироватці крові утримується на рівні 0,3—1 мг в 100 мл. Під час його транспортування з ретикулоендотеліальної системи в печінку 99 % білірубіну перебуває у зв’язаному з альбуміном стані (1 молекула альбуміну на 2 молекули білірубіну), який з реактивом Ерліха дає непряму реакцію Ванден-Берга, а 1 % — у вільній формі.
Проникаючи через клітинну мембрану гепатоцитів, зв’язаний з альбуміном (водонерозчинний) білірубін з’єднується з глюкуронілтрансферазою, утворюючи водорозчинний комплекс білірубін—глюкуронід, або вільний білірубін.
У жовч білірубін потрапляє тільки у водорозчинній формі, самостійно або в складі змішаних міцел, які містять холестерин, фосфоліпіди і жовчні кислоти. Незв’язаний (водорозчинний) білірубін дає з реактивом Ерліха пряму реакцію Ванден-Берга.
Функція печінки в обміні білірубіну зводиться до захоплення його з крові, звільнення комплексу білірубін—альбумін від молекули альбуміну, утворення комплексу білірубін—глюкуронова кислота, екскреції білірубін—глюкуроніду в жовчні капіляри, жовчні протоки і далі — у травний канал.
Внутрішньопечінкові та позапечінкові жовчні протоки, жовчний міхур — це анатомічний комплекс органів, які забезпечують пасаж жовчі від печінки у дванадцятипалу кишку.
Фізіологічними функціями жовчі є активація панкреатичних ферментів, нейтралізація кислого вмісту шлунка, бактерицидна дія, забезпечення розщеплення жирів, сприяння засвоєнню жиророзчинних вітамінів (A, D, Е, К), стимуляція моторики кишок тощо.
Етіологія і патогенез
У виникненні та перебігу гострого холециститу відіграють роль різні чинники, провідними з яких є інфекція, порушення пасажу жовчі внаслідок обтурації жовчних проток каменями або слизом, їх стриктура або стеноз, дуоденостаз, атонія жовчного міхура, рефлюкс панкреатичних ферментів у жовчні шляхи в умовах жовчної гіпертензії, порушення кровопостачання стінки жовчного міхура та ін. Певну роль відіграє травматичне пошкодження слизової оболонки жовчного міхура жовчними каменями.
Нині патогенез гострого холециститу розглядають, насамперед, з позицій теорії жовчної гіпертензії. Гостре порушення прохідності жовчних шляхів спричинює порушення кровообігу в стінці жовчного міхура з подальшою її деструкцією. Приєднання інфекції, на думку більшості авторів, є вторинним. Тому під час лікування гострого холециститу патогенетично обґрунтованою є рання декомпресія жовчного міхура і жовчних шляхів.
Унаслідок стазу жовчі й жовчної гіпертензії знижується бар’єрна функція епітелію слизової оболонки жовчного міхура, що сприяє проникненню в його стінку мікроорганізмів висхідним — з дванадцятипалої кишки, лімфогенним чи гемотагенним — з печінки, жовчних шляхів, суміжних органів у разі їх запалення, шляхами. Частіше при гострому холециститі виділяють кишкову паличку, ентеро-, стафіло- та стрептококи, протей, шигели, нерідко в поєднанні з неклостридіальною анаеробною інфекцією (до 75 % спостережень — при деструктивних формах гострого холециститу).
Останніми роками доведено роль хронічних змін стінки жовчного міхура у виникненні гострого холециститу. Зміни у вигляді склерозу й атрофії елементів стінки жовчного міхура знижують його скоротливу здатність і дренажну функцію. На тлі цих змін гостре запалення жовчного міхура супроводжується більш глибокими, швидко прогресуючими деструктивними процесами.
Потрапляння у жовч панкреатичних ферментів само по собі не спричинює деструктивних змін у жовчних шляхах. Проте в умовах жовчної гіпертензії і накопичення у них ферментів унаслідок органічних або функціональних змін сфінктерного апарату в зоні великого сосочка дванадцятипалої кишки надходження панкреатичного соку в жовчні шляхи зумовлює пошкодження епітелію слизової оболонки жовчного міхура і виникнення ферментного холециститу.
Важливим етіологічним чинником гострого холециститу є порушення кровопостачання стінки жовчного міхура, насамперед у хворих похилого та старечого віку, унаслідок склеротичних змін у судинах, здавлення їх запальним інфільтратом у стінці жовчного міхура при обтураційних формах гострого холециститу, що зумовлює виникнення його деструктивних форм (гангрена стінки жовчного міхура судинного генезу).
У перебігу гострого холециститу важливе місце належить зміні реактивності та зниженню резистентності організму, які значною мірою є наслідком негативного впливу екологічних чинників, зокрема в Україні — хронічної дії низьких доз радіації після аварії на Чорнобильській АЕС.
Морфологічні зміни в жовчному міхурі при гострому холециститі мають деструктивний прогресуючий характер. Як правило, патологічний процес починається зі слизової оболонки: відзначається її набряк, який поширюється на підслизовий прошарок, інфільтрація лейкоцитами та макрофагами, що проявляється потовщенням стінки жовчного міхура (у нормі — до4 мм), її “шаруватістю”. Спостерігають субсерозне розширення кровоносних судин.
У збільшеному жовчному міхурі жовч протягом 12—24 год залишається стерильною, а в подальшому інфікується, з’являються домішки слизу, фібрину. Такі зміни притаманні катаральному холециститу. Через 72 год при гострому обтураційному холециститі інфікування жовчі відзначають у 92 % хворих. За подальшого прогресування патологічного процесу виникають запально-деструктивні зміни в стінці жовчного міхура, посилюються набряк, інфільтрація лейкоцитами, мікроорганізмами. Паретично розширюються судини, виникають дифузні крововиливи, жовчний міхур втрачає здатність до скорочення. У жовчі з’являються домішки гною та фібрину. Унаслідок поширення запального процесу на серозну оболонку відзначають перивезикальні запальні зміни, аж до утворення перивезикального інфільтрату й абсцесу. Поширенню інфекції на всю товщу стінки жовчного міхура сприяє її своєрідна будова (наявність ходів Люшка). Ці зміни характерні для флегмонозного холециститу.
У разі порушення відтоку інфікованої жовчі виникає емпієма жовчного міхура.
Унаслідок наростання набряку стінки жовчного міхура і порушення її кровопостачання виникають ділянки некрозу, що характерне для гангренозного холециститу.
Емфізематозний холецистит (хвороба Пенде—Зобінгера), який виявляють досить рідко, спричинює анаеробні газотвірні мікроорганізми; він проявляється запальними змінами та емфіземою стінки жовчного міхура.
Класифікація гострого холециститу і його ускладнень
Існують декілька класифікацій гострого холециститу. Найпоширенішою є клініко-морфологічна класифікація, яка базується на оцінці морфологічних змін у жовчному міхурі, клінічного перебігу захворювання і його ускладнень.
І. Залежно від наявності каменів виділяють холецистит:
— калькульозний;
— некалькульозний.
II. За ступенем вираженості морфологічних змін (О.О. Шалімов, В.Т. Зайцев):
—катаральний;
—флегмонозний;
—гангренозний.
III. За наявністю ускладнень:
—неускладнений;
—ускладнений.
IV. Ускладнення гострого холециститу:
—гостра водянка жовчного міхура;
—емпієма жовчного міхура;
—перфорація жовчного міхура;
—перивезикальний інфільтрат або абсцес;
—обтураційна жовтяниця;
—холедохолітіаз;
—гнійний холангіт;
—абсцес печінки;
—гострий гепатит;
—гостра обтураційна (конкрементна) кишкова непрохідність;
—перитоніт — місцевий, розлитий або загальний;
—печінково-ниркова недостатність;
—пілефлебіт;
—біліарний сепсис;
—біліарно-кишкові, біліо-біліарні внутрішні нориці;
—біліарний панкреатит.
Протягом останніх 5 років спостерігають збільшення частоти виявлення ускладнених форм гострого холециститу, що зумовлене збільшенням кількості хворих похилого і старечого віку (до 55 %), несвоєчасним зверненням хворих за медичною допомогою, низькою хірургічною активністю при гострому холециститі.
Клінічні прояви
Клінічний перебіг гострого холециститу досить характерний у більшості пацієнтів. Захворювання виникає раптово, частіше після порушення режиму харчування (споживання жирної, м’ясної, жареної їжі, алкоголю), проявляється постійним наростаючим болем у правій підребровій ділянці, підвищенням температури тіла, наростанням інтоксикації.
Ступінь тяжкості захворювання залежить від вираженості морфологічних змін у жовчному міхурі, тривалості захворювання, наявності ускладнень, супутніх захворювань, індивідуальних особливостей організму. Слід зауважити, що відповідність клінічних ознак патоморфологічним змінам зберігається не завжди, особливо у хворих старших вікових груп.
У клінічній картині гострого холециститу виділяють основні і другорядні симптоми. До основних симптомів належать:
— біль з типовою локалізацією та іррадіацією;
— ознаки порушення пасажу жовчі й жовчної гіпертензії (відчуття гіркоти в роті, нудота, блювання жовчю, обтураційна жовтяниця та ін.);
— ознаки запального процесу (підвищення температури тіла до 37,5 – 38 °С, інтоксикація, біль і напруження передньої черевної стінки в правій під
ребровій ділянці, ознаки подразнення очеревини та ін.).
Другорядними симптомами є втрата апетиту, нездужання, загальна слабкість, зниження працездатності тощо.
Больовий синдром є обов’язковою і стабільною клінічною ознакою гострого холециститу. Характерним для цього захворювання є досить виражений наростаючий біль у правій підребровій та надчеревній ділянках з іррадіацією у праву надключичну ділянку, праве плече (симптом Березнеговського—Єлекера), поперекову ділянку, який, як правило, починається вночі або вранці. Саме появі болю нерідко передує порушення дієти. На початку захворювання біль пов’язаний зі спастичним скороченням м’язів стінки жовчного міхура, у подальшому — з його перерозтягненням і подразненням очеревини, супроводжується напруженням м’язів передньої черевної стінки в правій підребровій ділянці. У деяких хворих відзначають холецисто-кардіальний синдром (симптом Боткіна) — вісцеро-вісцеральний переймоподібний біль у ділянці серця, під лівою лопаткою, у лівому плечі, який імітує прояви ішемічної хвороби серця і навіть інфаркту міокарда. Інколи біль локалізується під мечоподібним відростком (симптом Губергріца). Найменша фізична активність зумовлює посилення інтенсивності болю.
Іншими важливими ознаками захворювання є диспепсичні явища — нудота і блювання, які виникають на висоті захворювання та не приносять полегшення. Частота блювання при гострому холециститі конкурує лише з такою при гострому панкреатиті і є наслідком жовчної та дуоденальної гіпертензії у поєднанні з гіперпродукцією вмісту шлунка та дванадцятипалої кишки. Унаслідок цього на початку захворювання блювотні маси є вмістом шлунка, у подальшому — з домішкою жовчі. Хворі скаржаться нерідко на гіркоту і сухість у роті, іноді — відрижку. Проявом жовчної гіпертензії може бути обтураційна жовтяниця, спричинена запальними змінами в жовчних протоках, особливо за наявності їх стриктури або стенозу, обтурації каменем тощо.
Ознаками запального процесу є підвищення температури тіла понад 37,5 °С, слабкість, головний біль, тахікардія та інші, які в динаміці прогресують.
Під час огляду на висоті захворювання пацієнти неспокійні, стогнуть, у них відзначаються блідість шкіри, іноді з ціанотичним відтінком, а при порушенні пасажу жовчі з’являється субіктеричніть або іктеричність склер та шкіри.
Язик, як правило, обкладений нашаруванням біло-сірого забарвлення.
Під час огляду живота в худорлявих пацієнтів можна виявити випинання у правій підребровій ділянці внаслідок збільшення розмірів жовчного міхура, що є наслідком обтурації жовчних проток каменем або запального інфільтрату. Відзначають відставання правої половини живота під час дихання, зміщення пупка доверху і праворуч (симптом Караванова), що є наслідком скорочення м’язів живота. У зв’язку з посиленням болю під час вдиху відзначають відставання правої половини грудної клітки в акті дихання.
Під час пальпації живота виникає біль у правій підребровій ділянці, де нерідко відзначають захисне напруження м’язів.
Важливою ознакою захворювання є виявлення під час бімануальної пальпації за методом Жільбера або Шоффара збільшеного, еластичного, з гладенькою поверхнею, болісного жовчного міхура. Цей симптом спостерігають у 85—92 % хворих на гострий обтураційний холецистит. Проте навіть за його відсутності під час виконання оперативного втручання завжди виявляють напружений жовчний міхур, який може не пальпуватися через інтенсивне напруження м’язів у правій підребровій ділянці або надмірний розвиток підшкірної жирової клітковини, низьке розташування ребрової дуги. Наявність цього симптому, як правило, свідчить про обтураційний характер холециститу, що зумовлює безперспективність консервативної терапії і необхідність виконання оперативного втручання.
Для гострого холециститу характерні больові симптоми:
—симптом Кера (Kehr) — посилення болю під час глибокого вдиху під час пальпації у правій підребровій ділянці і в проекції жовчного міхура;
—симптом Мерфі — затримка дихання під час пальпації лівою рукою у проекції жовчного міхура. При цьому руку розміщують так, щоб чотири пальці розташовувались на ребровій дузі, а перший палець — у проекції жовчного міхура;
—симптом Ортнера — болючість під час постукування по ребровій дузі ребром долоні;
—симптом Образцова — поява інтенсивного болю під час введення правої руки в праву підреброву ділянку в момент вдиху;
—симптом Захар’їна — біль під час постукування кінчиками пальців у класичній точці Кера (місце перетинання зовнішнього правого краю прямого м’яза живота з ребровою дугою);
—симптом Боаса — біль під час натискання пальцем праворуч від VIII – X грудних хребців;
—симптом Мюссі—Георгієвського — біль під час пальпації між ніжками правого груднино-ключично-соскоподібного м’яза (над ключицею), де проходить діафрагмальний нерв (nervus phrenicus).
При виникненні гострого панкреатиту позитивні симптоми Керте, Мейо— Робсона.
У разі поширення запального процесу на парієтальний листок очеревини і виникнення перитоніту відзначають симптоми подразнення очеревини — Щоткіна—Блюмберга, Воскресенського, Роздольського різного ступеня вираженості (різко позитивний, позитивний, слабко позитивний, сумнівний, негативний).
У більшості пацієнтів перебіг захворювання стадійний зі збільшенням ступеня тяжкості стану, виникнення деструктивних форм та ускладнень.
Для катарального холециститу характерними ознаками є наростаючий біль у правій підребровій ділянці, больові симптоми, деяке напруження м’язів передньої черевної стінки. Інтоксикація відсутня або слабко виражена. Температура тіла нормальна або субфебрильна.
З переходом катарального запалення у флегмонозне прогресує інтоксикація, температура тіла підвищується до 38 °С, посилюється біль у правій підребровій ділянці, виникають симптоми подразнення очеревини. У разі подальшого прогресування патологічного процесу і виникнення гангренозних змін у жовчному міхурі або за його емпієми стан хворого погіршується, температура тіла сягає 39—40 °С, прогресують явища перитоніту, у відлогих місцях черевної порожнини з’являється запальний ексудат.
Клінічний перебіг гострого холециститу залежить від вірулентності збудника, резистентності макроорганізму, тривалості захворювання, частоти загострень, ступеня порушення пасажу жовчі, наявності панкреато-холедохеального рефлюксу та ін.
Перебіг гострого холециститу в пацієнтів похилого віку має свої особливості. Характерними є велика частота і швидкість появи деструктивних змін у жовчному міхурі з подальшим розвитком перитоніту. Некротичні зміни в стінці жовчного міхура, насамперед внаслідок судинного чинника, можуть спричинити її перфорацію вже в першу добу захворювання. Атиповий перебіг захворювання у таких пацієнтів виявляється невідповідністю клінічних ознак патоморфологічним змінам у стінці жовчного міхура. Навіть момент перфорації його стінки може залишитися поза увагою хворого і лікаря. Переважають ознаки інтоксикації, а біль і симптоми перитоніту можуть бути мало виражені. Важливою особливістю гострого холециститу в пацієнтів похилого і старечого віку є його перебіг на тлі тяжких супутніх захворювань. За їх компенсованої стадії клінічні ознаки гострого холециститу мало відрізняються від таких в інших групах хворих, при суб- або декомпенсованій — клінічні прояви гострого холециститу відступають на другий план.
Атиповість перебігу захворювання у пацієнтів старших вікових груп проявляється невідповідністю їх скарг і клінічних ознак хвороби морфологічним змінам у жовчному міхурі. При цьому нерідко не виявляють змін лабораторних показників (лейкоцитозу, зсуву лейкоцитарної формули вліво, токсичної зернистості нейтрофільних гранулоцитів та ін.).
Ускладнення гострого холециститу
Значно погіршуються перебіг гострого холециститу і прогноз при виникненні ускладнень.
Серед них важливе місце посідає перфорація стінки жовчного міхура, яка виникає за наявності гангренозних змін у його стінці у хворих, госпіталізованих зі значним запізненням, у випадку невиправдано тривалого періоду спостереження у стаціонарі, або у разі знижених захисних та пластичних властивостей очеревини. Як правило, перфорація жовчного міхура проявляється раптовим посиленням інтенсивності болю, симптомами подразнення очеревини в правій підребровій ділянці. У момент перфорації, особливо за наявності гною, можливий колапс. Іноді перфоративний отвір відкривається в суміжні органи (шлунок, дванадцятипалу кишку, тонку кишку й інші) з регресом клінічних симптомів або у великий чепець, що зумовлює утворення підпечінкового навколоміхурового інфільтрату або абсцесу. При пізній госпіталізації, особливо у хворих похилого й старечого віку, момент перфорації може бути пропущений. У 70—75 % пацієнтів ускладнення з’являються наприкінці третьої доби захворювання.
Одним з досить частих ускладнень гострого холециститу є холангіт (cholangitis) — запалення жовчних проток, яке проявляється значним підвищенням температури тіла — до 39 °С і більше, іноді гектичного характеру; кожне або майже кожне підвищення температури тіла супроводжується гарячкою з відчуттям то жару, то холоду, загальною слабкістю, посиленим потовиділенням, збільшенням розмірів печінки, підвищенням вмісту білірубіну в крові, помірною жовтяницею, прогресуючою інтоксикацією.
Класичними симптомами септичного холангіту є тріада Шарко — біль у правій підребровій ділянці, висока температура тіла, жовтяниця, або пентада Рейнольдса — ті самі симптоми в поєднанні з артеріальною гіпотензією і порушенням свідомості, що свідчить про розвиток септичного шоку. Несприятливою прогностичною ознакою є наростаюча олігурія — ознака печінково-ниркової недостатності. Ще тяжчий перебіг має гнійний холангіт, ускладнений холангіогенним абсцесом печінки.
У разі виникнення емпієми жовчного міхура він пальпується у вигляді щільного, помірно болісного утворення з чіткими контурами. Проте симптоми подразнення очеревини, як правило, відсутні або незначно виражені. Періодично спостерігають високу температуру тіла, гарячку.
Перивезикальний інфільтрат виникає, як правило, на 3-ю —4-у добу захворювання. Характерними ознаками є тупий біль, наявність щільного пухлиноподібного утворення з нечіткими контурами в правій підребровій ділянці. Наростаючи, інфільтрат може перетворитися на абсцес, що клінічно проявляється погіршенням стану хворого, підвищенням температури тіла, гарячкою, прогресуванням інтоксикації.
Жовчний перитоніт — одне з найтяжчих ускладнень гострого холециститу. З багатьох його класифікацій найбільш прийнятою і визнаною є та, в основу якої покладені два чинники: клінічний і анатомічний. За цією класифікацією виділяють дві форми жовчного перитоніту: перфоративний та випітний.
При перфоративному жовчному перитоніті унаслідок запальної деструкції переважно в ділянці дна жовчного міхура, де кровопостачання найменш інтенсивне, або пролежня стінки жовчного міхура чи жовчних проток; чи в інших випадках перитоніт може виникати як наслідок просякання (фільтрації) жовчі в черевну порожнину крізь стінку жовчного міхура при її запальних або деструктивних змінах.
Перфоративний жовчний перитоніт (частота — 3—5 %) проявляється клінічними ознаками катастрофи в черевній порожнині. У генезі подальшого перебігу патологічного процесу важливу роль відіграють такі чинники:
1. Характер жовчі (її кількість, якість і швидкість витікання).
2. Місце, куди витікає жовч (вільна черевна порожнина, обмежена її ділянка, заочеревинний простір).
3. Стан організму хворого (вік, характер основного захворювання, супутні захворювання).
Клінічні ознаки жовчного перитоніту характеризуються двома групами проявів: загальними і місцевими.
До загальних належать: короткочасна гіпертермія зі стрімким зниженням температури тіла через 8—12 год або раптова гіпертермія з гарячкою і жовтяницею, що є тривожним симптомом, який свідчить про появу гнійного холангіту, абсцедування у ділянці скупчення жовчі; серцево-судинна недостатність з порушенням показників гемодинаміки, тахікардія, збільшення частоти серцевих скорочень з порушенням ритму і наповнення (особливо небезпечні порушення ритму серцево-судинної діяльності в пацієнтів з артеріальною гіпертензією та іншими захворюваннями серця); ознаки дихальної недостатності — задишка, збільшення частоти дихання, ціаноз шкіри обличчя, кінцівок, видимих слизових оболонок; печінково-ниркова недостатність, яка виникає на 3-ю—5-у добу захворювання і проявляється енцефалопатією, наростанням загальної слабкості, в’ялістю, адинамією, яка інколи переходить у прострацію. Нерідко відзначають прогресуючу жовтяницю з відносною брадикардією, зменшення діурезу. За даними лабораторного дослідження виявляють підвищення рівня білірубіну, залишкового азоту сечовини, активності трансаміназ тощо.
Поєднання інтенсивної жовтяниці з високою температурою тіла і лейкоцитозом при вираженому жовчному перитоніті свідчить про виникнення гострої дистрофії печінки. Наведені загальні клінічні ознаки виявляють у 50—70 % хворих із жовчним перитонітом.
Місцеві зміни в черевній порожнині чітко виражені в більшості хворих. Це — напруження м’язів передньої черевної стінки в правій підребровій ділянці, здуття живота, наявність збільшеного болючого жовчного міхура або інфільтрату в правій підребровій ділянці під час пальпації, притуплення перкуторного звуку в бічних ділянках живота, ослаблення або відсутність перистальтичних шумів, позитивний симптом Щоткіна—Блюмберга. У ранній діагностиці жовчного перитоніту важливою ознакою є переваження загальних симптомів над місцевими. У хворих з перфоративним жовчним перитонітомнерідко не виявляють змін у периферійній крові.
При жовчному випітному перитоніті здебільшого перебіг захворювання менш інтенсивний; у клінічній картині переважають ранні місцеві симптоми. Тільки в пізній стадії приєднуються загальні розлади. Основним симптомом жовчного перитоніту є печінково-ниркова недостатність різного ступеня вира-женості, яку виявляють у 60 % хворих.
Печінково-ниркова недостатність — одне з найтяжчих ускладнень гострого холециститу, яке нерідко спричинює смерть хворого. Гепатит і функціональну недостатність печінки внаслідок гострого холециститу відзначають практично в усіх хворих. Встановлено паралелізм між змінами в жовчному міхурі й печінці, які утримуються протягом тривалого часу навіть після успішного усунення ознак гострого холециститу. Унаслідок тривалої консервативної терапії або виконання холецистектомії при задавненому захворюванні зміни в печінці стають загрозливими, хоча ознаки її функціональної недостатності можуть бути відсутні. Наркоз і оперативне втручання є тими дестабілізувальними чинниками, які зумовлюють виникнення печінкової, а в подальшому — поліорганної недостатності, що виявляються розладами пам’яті, маренням, галюцинаціями, збудженням, некритичною оцінкою свого стану, вираженою інтоксикацією, олігурією і, нарешті, анурією, що спричинює смерть хворого. Найбільша загроза розвитку печінково-ниркової недостатності існує при ускладненні гострого холециститу жовтяницею.
Біліарний панкреатит є наслідком анатомічної єдності термінальних відділів спільної жовчної протоки та протоки підшлункової залози. Захворювання проявляється погіршенням стану пацієнта, виникненням оперізувального болю, багаторазовим блюванням, яке не приносить полегшення, амілазурією, ознаками прогресуючої серцево-судинної недостатності, позитивними симптомами Воскресенського, Мейо—Робсона тощо.
Клінічна ситуація стає ще більш загрозливою, якщо гострий холецистит ускладнюється обтураційною жовтяницею, яка значно погіршує функціональний стан печінки внаслідок пошкодження гепатоцитів (порушення детоксикаційної, білокутворювальної та інших функцій печінки), загрожує появою гнійного холангіту, печінково-ниркової недостатності, порушеннями в системі згортання крові (причина виникнення холемічної кровотечі). До цих ознак гострого холециститу приєднуються гіпербілірубінемія, прогресуюча жовтяниця, свербіж шкіри, печінкова енцефалопатія, внутрішня кровотеча тощо.
Діагностика гострого холециститу, принципи та етапи встановлення діагнозу
За класичного перебігу гострого холециститу його діагностика не становить труднощів. Вона базується на аналізі даних анемнезу, клінічних симптомів, результатів об’єктивного обстеження. Важливими для діагностики захворювання є допоміжні параклінічні методи дослідження.
За даними лабораторного дослідження крові відзначають збільшення кількості нейтрофільних гранулоцитів, зрушення лейкоцитарної формули вліво, лімфоцитопенію, збільшення швидкості осідання еритроцитів. Проявами ураження печінки є гіпербілірубінемія, підвищення активності ферментів аланін- та аспартатамінотрансферази, цитоліз гепатоцитів. За наявності холестазу збільшується активність лужної фосфатази, у-глутамілтранспептидази, що є важливим, нерідко доклінічним проявом жовтяниці. Відзначають збільшення показників тімолової проби, вмісту у-глобулінів у сироватці крові. Підвищення рівня залишкового азоту в сироватці крові, а також сечовини і креатиніну в динаміці свідчить про прогресування ниркової недостатності.
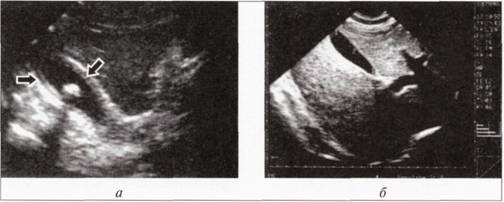
На сучасному етапі розвитку інструментальної діагностики провідне місце в клінічній практиці посідає ультразвукове дослідження, яке вважають методом вибору. Його широке впровадження у клініку стало революційним у бі-ліарній хірургії. За його допомогою візуалізують жовчний міхур, визначають його величину, форму, товщину стінки, наявність шаруватості (ознака запального процесу), деформації, ширину жовчних проток, наявність у них каменів, стан прилеглих тканин (перивезикальний інфільтрат, абсцес) та суміжних органів (підшлункова залоза, печінка, нирки) та ін.
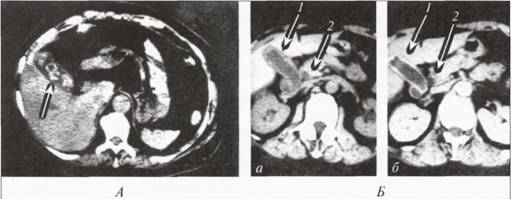
Ще більш інформативними, але значно менш доступними для широкої клінічної практики, є комп’ютерна та магнітно-резонансна томографія, за допомогою яких ще чіткіше можна визначити ті самі ознаки, що й за даними ультразвукового дослідження. їх пріоритетність особливо проявляється під час діагностики холангіолітіазу, патологічних змін у підшлунковій залозі, позапечінкових жовчних протоках.
Певне клінічне значення має термографія, яка дає можливість визначати інтенсивне інфрачервоне випромінення у проекції жовчного міхура при запальному процесі, особливо при деструктивних формах гострого холециститу.
Нову епоху в розвитку діагностики захворювання органів гепато-панкреато-дуоденальної зони відкрило застосування лапароскопічних методів, які дають можливість не тільки виявити запальний процес у жовчному міхурі, а й оцінити ступінь його тяжкості, вираженість морфологічних змін, визначити стан суміжних органів, оцінити можливість виконання відкритого або ла-пароскопічного оперативного втручання тощо.
При гострому холециститі нерідко відзначають набряк та інфільтрацію слизової оболонки антрального відділу шлунка та дванадцятипалої кишки, утворення виразок, що зумовлює необхідність проведення фіброгастродуоденоскопії.
І сьогодні не втратили значення у діагностиці гострого холециститу рентгеноконтрастні до- та інтраопераційні методи дослідження біліарної системи, зокрема ендоскопічна ретроградна холангіопанкреатографія, яку здійснюють шляхом уведення контрастної речовини через катетер, проведений у канал фіброгастродуоденоскопа, а далі — через великий сосочок дванадцятипалої кишки в термінальний відділ спільної жовчної протоки. Застосування методу дає можливість встановити причину обтурації спільної жовчної та загальної печінкової проток, наявність каменів, стриктури, стенозу, дивертикулів, кіст, повітря (свідчить про утворення нориці між жовчними шляхами і шлунком або кишками) та ін.

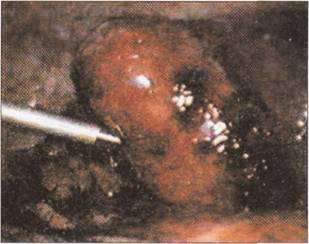
Під час виконання оперативного втручання з метою виявлення ознак жовчної гіпертензії у разі підозри на наявність холедохолітіазу обов’язковою є інтраопераційна ревізія жовчних проток, яка передбачає огляд, пальпацію, інструментальне дослідження спільної жовчної протоки та проведення інтраопераційної холангіографії.
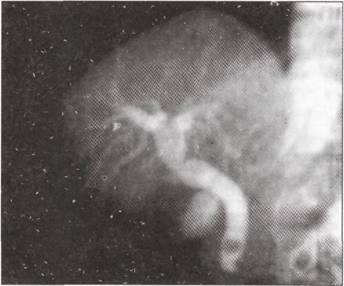
Впровадження Mirizzi в 1931 р. інтраопераційної холангіографії відкрило нову епоху в розвитку біліарної хірургії. І сьогодні, незважаючи на наявність інших високоінформативних технологій і методів діагностики, які застосовують для верифікації захворювань печінки, позапечінкових жовчних проток, підшлункової залози, метод не втратив свого значення і досить широко застосовується у повсякденній клінічній практиці.
Інтраопераційна холангіографія дає можливість успішно діагностувати наявність у внутрішньо- та позапечінковихжовчних протоках конкрементів, стриктури, стенозу, новоутворень.
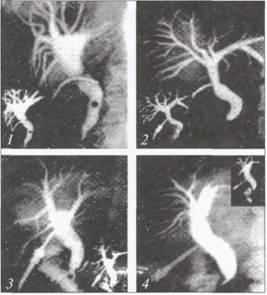
Проте її слід призначати лише за чіткими показаннями, за обґрунтованого припущення про наявність зазначеної патології. Адже виконання інтраопераційної холангіографії істотно збільшує тривалість оперативного втручання і не забезпечує 100 % вірогідності діагностики (більш як у 20 % хворих можливі псевдопозитивні або псевдонегативні результати). Під час виконання лапароскопічної холецистектомії одним з показань до проведення інтраопераційної холангіографії є необхідність верифікації елементів трикутника Кало (спільна жовчна, міхурова протоки) за неможливості їх візуальної ідентифікації.
За наявності ознак жовчної гіпертензії, у разі припущення наявності каменів, стенозу, стриктури, пухлини позапечінкових жовчних проток використовують інші інтраопераційні методи дослідження, з яких найбільш поширений — огляд і пальпація печінково-дванадцятипалої зв’язки, визначення прохідності позапечінкових жовчних проток за допомогою катетера або металевого зонда (слід проводити обережно для уникнення ятрогенного пошкодження жовчних проток), введених через куксу міхурової протоки або холедохотомний розріз. Прохідність термінального відділу загальної жовчної протоки можна встановити і за допомогою спеціальних зондів Доліотті.
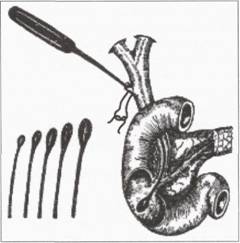
До інтраопераційних методів дослідження належить і холангіоманометрія, яка дає можливість визначити тиск в спільній жовчній протоці за допомогою апарата Вальдмана. Наявність жовчної гіпертензії свідчить про існування перешкоди (камені, стриктура, стеноз) відтоку жовчі.
Одним з найінформативніших методів виявлення каменів у жовчних протоках, визначення ширини жовчних проток, виявлення кіст, пухлин тощо, є інтраопераційне ультразвукове дослідження печінки, жовчних проток, підшлункової залози з використанням інтраопераційних трансдюсерів. Проте можливість його проведення обмежена через відсутність у більшості лікувальних закладів необхідної апаратури.
Холедохоскопія — метод ендоскопічного дослідження жовчних шляхів за допомогою фіброхоледохоскопа, дає можливість виявляти камені, стриктуру, стеноз спільної жовчної, правої та лівої печінкової проток, великого сосочкадванадцятипалої кишки. Під час її виконання можливе виявлення кіст, каменів, ознак холангіту (гіперемія, набряк слизової оболонки), пухлини. У клінічній практиці застосування методу обмежене також через відсутність у більшості лікувальних закладів сучасних холедоскопів малого діаметра, недостатню інформативність методики, загрозу виникнення тяжких ускладнень.
Диференціальна діагностика
Клінічні ознаки гострого холециститу в більшості хворих досить типові. Проте у 12—18 % пацієнтів, в основному за атипового перебігу захворювання, можливі діагностичні помилки.
Під час проведення диференціального діагнозу насамперед слід виключити гострий апендицит. Особливі труднощі виникають при високому (підпечінковому) і ретроцекальному розташуванні червоподібного відростка. Під час обстеження хворих необхідно мати на увазі, що гострий холецистит спостерігають в основному у хворих старшого віку. В анамнезі у хворих на гострий холецистит мають бути відомості про повторні напади болю у правій підребровій ділянці з характерною іррадіацією; у 57—60 % спостережень виявляють прямі ознаки жовчнокам’яної хвороби.
Якщо біль у надчеревній ділянці, з якого нерідко починається гострий апендицит, незабаром (через 2—4 год) зникає, переміщується у праву пахвинну ділянку, то при гострому холециститі він локалізується у правій підребровій ділянці, постійний, інтенсивність його наростає. Біль при гострому апендициті не настільки інтенсивний, як при гострому холециститі, не іррадіює у праве плече і лопатку. Загальний стан хворих на гострий холецистит, як правило, тяжчий. Під час пальпації живота виявляють характерну для кожного захворювання локалізацію болю і напруження м’язів черевної стінки. Наявність збільшеного болісного жовчного міхура підтверджує діагноз гострого холециститу. Найінформативнішими методами діагностики є ультразвукова діагностика і комп’ютерна томографія.
Певні труднощі виникають і під час диференціювання гострого холециститу та проривної виразки. Передусім слід вияснити у хворого наявність “виразкового анамнезу”. Для проривної виразки характерна тріада Мондора (“кинджальний” біль, напруження м’язів черевної стінки, виразковий анамнез). Під час перкусії живота у хворих з проривною виразкою зникає печінкова тупість (симптом Спіжарного), що зумовлене появою вільного газу в черевній порожнині. Підтвердженням цього є наявність пневмоперитонеуму у вигляді серпоподібної смужки газу під правим або лівим куполом діафрагми (оглядову рентгеноскопію слід проводити у хворого в положенні стоячи).
Захворювання правої нирки. Правобічна ниркова коліка, запальні захворювання правої нирки і навколониркової клітковини (пієлонефрит, паранефрит та ін.) можуть проявлятися болем у правій підребровій ділянці і, отже, симулювати клінічні ознаки гострого холециститу. У зв’язку з цим під час обстеження хворого необхідно звертати увагу на урологічний анамнез. Ретельно слід обстежувати ділянку нирок (огляд, пальпація, перкусія). У багатьох хворих виникає необхідність у проведенні цілеспрямованого обстеження сечової системи (екскреційна урографія, хромоцистоскопія, ультразвукове дослідження). Крім того, ниркову коліку завжди супроводжують дизуричні явища, біль, який іррадіює вниз за ходом сечовода, у статеві органи; характерними є мікро- та макрогематурія; за даними ультразвукового дослідження, оглядової урографії виявляють камені в нирці або сечоводі.
Гострий панкреатит. Починається раптово, проявляється оперізувальним інтенсивним болем у ділянці пупка ліворуч і в надчеревній ділянці, частим блюванням. Позитивними є симптоми Мейо—Робсона, Воскресенського, висока активність амілази в крові й сечі.
За наявності жовтяниці та ознак гострого холециститу, особливо у хворих похилого віку, завжди виникає питання про встановлення генезу жовтяниці. Таких хворих нерідко починають лікувати лікарі-інфекціоністи з приводу припущення про наявність вірусного гепатиту. Для диференціації виду жовтяниці (обтураційна, паренхімна, гемолітична) важливе значення мають результати біохімічного дослідження крові, ультразвукового дослідження органів черевної порожнини, виявлення маркерів гепатиту, гематологічні дослідження та ін.
Серцево-судинні захворювання. Інфаркт міокарда та гостра коронарна недостатність, як і гострий холецистит, можуть супроводжуватися болем у животі (гастралгічна форма інфаркту міокарда). Водночас гострий холецистит можесупроводжуватись болем, який іррадіює у ділянку серця (холецистокардіальний синдром Боткіна). За обох захворювань можливі нудота та блювання. Часом при інфаркті міокарда спостерігають лейкоцитоз. Проте в таких хворих відсутні об’єктивні типові симптоми гострого холециститу. Диференціюванню допомагає інструментальне електрокардіографічне та ультразвукове дослідження.
Захворювання легень та плеври. Правобічна нижньочасткова пневмонія і правобічний базальний плеврит можуть, як і гострий холецистит, проявлятися болем у правій підребровій ділянці, який іррадіює у праву лопатку та посилюється під час акту дихання. У багатьох хворих на гострий холецистит визначають відставання правої половини грудної клітки в акті дихання, обмеження екскурсії нижньої частки правої легені. При пневмонії та плевриті може виникати біль під час пальпації і навіть напруження м’язів у правій підребровій ділянці. Подібними є також зміни в аналізі крові: лейкоцитоз, зсув лейкоцитарної формули вліво. Для гострого холециститу не характерні кашель і задишка. Для захворювання легень більш характерна блідість шкіри або ціаноз, акроціаноз. Важливими для діагностики захворювань легень та плеври є дані аускультації та перкусії грудної клітки, коли виявляють локальні симптоми того чи іншого процесу. Визначальними в діагностиці є рентгенологічне дослідження органів грудної порожнини, ультразвукове дослідження, комп’ютерна або магнітно-резонансна томографія.
Лікувальна тактика
За рішенням VI Пленуму правління Всесоюзного товариства хірургів (1954) усіх хворих на гострий холецистит необхідно госпіталізовувати до хірургічного стаціонару, де їх терміново слід обстежувати, проводити консервативну терапію протягом 2—3 діб. За відсутності ефекту хворим показане оперативне втручання. Такої активно-вичікувальної тактики при гострому холециститі хірурги дотримуються вже майже 50 років. Унаслідок цього, за повідомленнями Б.О. Корольова, Д.Л. Піковського (1990), оперативні втручання з приводу гострого холециститу в різних лікувальних закладах виконують лише в 30—50 % хворих через поліпшення у деяких з них загального стану. Поряд з тим, показники післяопераційної летальності залишаються досить високими, особливо в пацієнтів старших вікових груп (12—25 %), що зумовлене не стільки тяжкістю основного захворювання, скільки несвоєчасністю виконання оперативного втручання, що спричинює прогресування захворювання, появу тяжких ускладнень, порушення функціонального стану життєво важливих органів і систем організму.
Сьогодні доведено, що втрачений час при гострому холециститі такий самий несприятливий чинник, як і при гострому апендициті. Скорочення термінів консервативної терапії особливо актуальне у хворих віком старше 60 років через загрозу виникнення деструктивних змін у стінці жовчного міхура через одну добу і навіть через кілька годин від початку захворювання. Своєчасне усунення запального процесу в жовчному міхурі створює сприятливі умови для лікування супутніх захворювань, серед яких провідними є серцево-судинні й цукровий діабет, що сприяють розвитку синдромувзаємного обтяження. Активна хірургічна тактика доцільна і з огляду на те, що більш ніж у 90 % хворих гострий холецистит є калькульозним, що зумовлює необхідність виконання оперативного втручання в подальшому. Консервативне лікування при повторних загостреннях захворювання не виправдане і з економічної точки зору.
Поряд з цим, поки що найбільш поширеною тактикою сьогодні є активно-вичікувальна, метою якої є усунення запального процесу й ендотоксикозу. Вона включає такі складові:
1. Ліжковий режим.
2. Обмеження харчування протягом 3—5 діб з подальшим призначенням дієти № 5 за Певзнером, вживання лужних мінеральних вод (боржомі, поляна квасова), оскільки кислий вміст шлунка стимулює продукцію кишкових гормонів (секретину, холецистокініну), які сприяють активації моторної функції жовчного міхура і секреторної функції підшлункової залози.
3. Для покращення пасажу жовчі і зменшення інтенсивності болю призначають спазмолітичні препарати (но-шпу, папаверину гідрохлорид, платифілін, атропіну сульфат) внутрішньом’язово, внутрішньовенно інфузійно, підшкірно. Атропіну сульфат і платифілін, крім того, зменшують секрецію підшлункової залози.
4. Для усунення болю широко використовують ненаркотичні аналгетичні засоби, а також препарати комбінованої спазмолітичної та аналгетичної дії (розчин анальгіну, баралгін, спазган, спазмалгон, трамал, ношпалгін й ін.). Наркотичні засоби не бажано призначати через їх здатність спричиняти спазм м’яза — замикача спільної жовчної протоки (сфінктера Одді), що сприяє виникненню жовчної гіпертензії і порушенню пасажу панкреатичного соку (при гострому холециститі вкрай не бажано).
5. Потенціюють дію аналгетичних засобів і зумовлюють седативний і протизапальний ефект антигістамінні препарати (розчин димедролу, супрастин, дипразин та ін.).
6. Одним із найважливіших компонентів консервативного лікування є інфузійна і симптоматична терапія, яка передбачає зменшення ступеня тяжкості інтоксикації, корекцію порушень обміну речовин і функціонального стану життєво важливих органів (неогемодез, реополіглюкін, 5—10 % розчин глюкози з комплексом вітамінів, еуфілін, корглікон, строфантин, сечогінні засоби —фуросемід, лазикс та ін.).
7. Антибактеріальна терапія передбачає призначення препаратів, здатних накопичуватися у жовчі (гентаміцин, напівсинтетичні пеніциліни — ампіцилін, оксацилін, ампіокс, цефалоспорини — кефзол, клафоран, фортум, зинацеф, цефтріаксон, цефобід та ін.).
При деструктивних формах захворювання у зв’язку із загрозою приєднання анаеробної інфекції призначають метронідазол, метрагіл.
8. За наявності ознак панкреатиту доцільно призначати інгібітори протеаз (контрикал, трасилол, гордокс, сандостатин, 5-фторурацил та ін.).
9. Гепатопротектори (гептрал, есенціале, хофітол, цитраргігін, гепарсил).
10. Холод на праву підреброву ділянку (по 20—30 хв кожні 3—4 год). Застосування тепла неприпустиме через загрозу прогресування запального процесу з виникненням деструктивних змін у жовчному міхурі.
Хірургічне лікування
Оперативні втручання з приводу гострого холециститу за термінами виконання розділяють на:
1. Невідкладні — здійснюють у терміни 2—12 год після госпіталізації за наявності ознак деструктивного холециститу, при ускладненні його перфорацією, перитонітом, у разі швидкопрогресуючої інтоксикації, спричиненої жовтяницею, гнійним холангітом.
2. Термінові — виконують у терміни 24—72 год після госпіталізації за відсутності ефекту від консервативної терапії при прогресуванні інтоксикації, появі місцевих ознак перитоніту, септичного холангіту тощо.

3. Ранні відкладені операції — виконують через 3—10 діб після госпіталізації хворим, яким була показана термінова операція, проте з тих чи інших причин не була здійснена (відмова пацієнта, тяжкий стан). У 5—50 % таких хворих виявляють деструктивні форми гострого холециститу.
4. Планові — виконують у різні терміни після виписування хворих зі стаціонару (через 1—3 міс і більше).
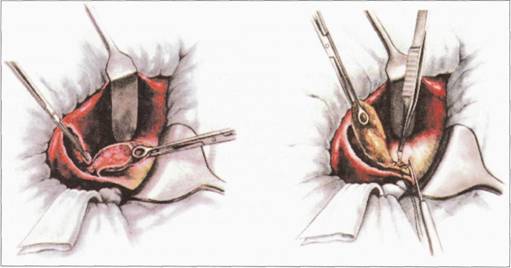
Оперативне втручання з приводу гострого холециститу передбачає усунення вогнища гострого запалення у черевній порожнині, а при порушенні пасажу жовчі у дванадцятипалу кишку — відновлення прохідності жовчних шляхів.
Операцією вибору при гострому холециститі є холецистектомія, виконанням якої обмежуються майже у 80 % хворих. За методом виконання розрізняють субсерозну холецистектомію від шийки і від дна жовчного міхура. За неможливості субсерозного виділення жовчного міхура, щільного зрощення його з печінкою можливе застосування атипового методу — розрізу стінки жовчного міхура, евакуація вмісту, а потім — виділення жовчного міхура (іноді із залишенням частини його стінки на печінці — операція Прибрама).
Упродовж останнього десятиріччя широко застосовують лапароскопічну холецистектомію — видалення жовчного міхура з використанням лапароскопічного комплексу (операційний лапароскоп з відеокамерою і кольоровим відео-монітором, інсуфлятор — для подання газу в черевну порожнину, комплекс для коагуляції тканин, лапароскопічні інструменти).

Перша лапароскопічна холецистектомія виконана у Франції Ph. Mouret у 1987 p., в Україні — у 1993 р. (Інститут клінічної та експериментальної хірургії АМН України), у клініці факультетської хірургії № 1 і на іншій з її клінічних баз — у Центральному клінічному госпіталі СБ України — у 1994 р. Цей метод має безперечні переваги порівняно з відкритим втручанням завдяки її малій травматичності, радикальності, легшому перебігу післяопераційного періоду, косметичності, значно меншій тривалості лікування і реабілітаційного періоду тощо. Впровадження лапаро-скопічної холецистектомії дало можливість більш широко встановлювати показання до виконання невідкладних і термінових операцій.
“Відкрита” лапароскопічна холецистектомія.
Краї рани обробляються розчином антисептика. Виконується розріз тканин передньої черевної стінки. Довжина розрізу 3,5-4,5 см.
Після цього встановлюється кільце ранорозширювача. У медіальний кут рани вводиться освітлюючий гачок-ранорозширювач, фіксується на кільці і з’єднується світоводом з освітлювачем. У латеральний кут рани вводиться маленький гачок-ранорозширювач і фіксується на кільці.
Під освітлювальний гачок в черевну порожнину закладається марлева серветка.
Далі інструментами в черевній порожнині виконується традиційна холецистектомія. Гемостаз здійснюється по ходу операції. Рана передньої черевної стінки ушивається пошарово.
Дренування проводиться за тими ж показаннями, що і після лапароскопічної холецистектомії.
За наявності ознак жовчної гіпертензії у спільній жовчній протоці (діаметр понад 10 мм), спричиненої запаьним процесом, гнійним холангітом, впевненості у відсутності каменів у ній (холедохолітіазcholedocholitiasis), а також виявлення патології в її дистальних відділах (стеноз, стриктура) відкриту або лапароскопічну холецистектомію доповнюють дренуванням спільної жовчної протоки назовні за Холстедом—Піковським, Кером, абоВишневським. При гострому холециститі на тлі обтураційної жовтяниці, зумовленої холедохолітіазом, пріоритетним є виконання холецистектомії, ендоскопічної папілосфінктеротомії з літоекстракцією.
Проте в клінічній практиці досить поширена хірургічна тактика, яка передбачає виконання відкритої холецистектомії з холедохотомією, літоекстракцією і зовнішнім дренуванням спільної жовчної протоки або формуванням холедоходуодено-, холедохоєюноанастомозів. Показанням до накладання холедоходуоденоанастомозу після завершення відкритої холецистектомії є наявність тубулярного поширеного стенозу спільної жовчної протоки, защемленого конкременту великого сосочка дванадцятипалої кишки, “замазки”, стриктури супрадуоденального, ретродуоденального або ретропанкреатичного відділів спільної жовчної протоки (понад 2 см).
За тривалої (7—10 діб і більше) жовтяниці й високого рівня білірубіну (250—300 мколь/л і більше) раптова декомпресія біліарного тракту після папілосфінктеротомії нерідко спричинює тяжкі ускладнення і навіть смерть хворого внаслідок розвитку печінкової недостатності. Пріоритетною за такої ситуації, за відсутності ознак деструкції жовчного міхура й інших ускладнень, є дозована декомпресія жовчних проток шляхом черезендоскопічного назобіліарного, черезшкірного, черезпечінкового їх дренування під контролем ультразвукового дослідження з подальшим виконанням радикального оперативного втручання через 10—12 діб.
За наявності каменів малих і середніх розмірів у спільній жовчній протоці можливе їх видалення під час виконання відкритої холецистектомії шляхом холедохотомії або ендоскопічної папілосфінктеротомії з літоекстрак-цією за допомогою корзинки Дорміа.
Перед виконанням ендоскопічної папілосфінктеротомії показане проведення ендоскопічної ретроградної холангіопанкреатографії. За неможливості виконання ендоскопічної ретроградної холангіопанкреатографії і ендоскопічної папілосфінктеротомії після відкритої холецистектомії доводиться виконувати трансдуоденальну папілосфінктеротомію.
При обмеженому стенозі інтрамурального відділу спільної жовчної протоки або великого сосочка дванадцятипалої кишки також показане виконання ендоскопічної папілосфінктеротомії.
З інших оперативних втручань з приводу гострого холециститу, як операцію вибору в пацієнтів старечого віку з тяжкими супутніми захворюваннями і декомпенсацією функцій життєво важливих органів, можна рекомендувати холецистостомію,яку виконують під місцевою анестезією з використанням міні-доступу, лапароскопічно або пункційно під ультразвуковим контролем. Етапи оперативного втручання включають розріз або пункцію жовчного міхура в ділянці дна, евакуацію його вмісту і формування холецистостоми з подальшим проведенням інтенсивної консервативної терапії. Здійснення холецистостомії протипоказане при гангренозному холециститі, наявності периверикального абсцесу, холедохолітіазі, відключеному жовчному міхурі. У подальшому, після стабілізації стану пацієнта, можна виконати радикальне оперативне втручання холецистектомію, здебільшого — лапароскопічним способом.
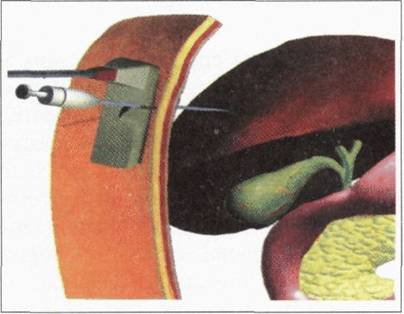

Останніми роками в окремих хірургічних клініках з приводу поширеної стриктури і стенозу жовчних проток, великого сосочка дванадцятипалої кишки успішно використовують жовчні ендопротези або металеві стенти з пам’яттю форми, які можна вводити в жовчні протоки через ендоскоп, при проведенні черезшкірноі’ черезпечінковоі’ їх пункції та дренування або трансдуоденально — під час виконання відкритого оперативного втручання.
Перед виконанням невідкладної холецистектомії оправдане проведення антибіотикопрофілактики з використанням препаратів переважно цефалоспоринів III—IV покоління (цефобід, клафоран, кефзол, фортум, зинацеф та ін.). Перший раз препарат доцільно вводити за ЗО хв до оперативного втручання — 2/3 або добову дозу, у подальшому — через 6—8 год. Антибіотики, як правило, вводять протягом 3—5 діб. Хворим з деструктивними формами гострого холециститу, зважаючи на загрозу приєднання анаеробної інфекції, признача ють метрогіл, метронідазол.
Після оперативного втручання продовжують проведення зазначеної консервативної терапії (дезінтоксикаційна, коригувальна, симптоматична, інгібітори протеаз та ін.). При виконанні лапароскопічних втручань, зважаючи на їх меншу травматичність, обсяг та терміни проведення консервативної терапії, у тому числі антибактеріальної, значно менші.
Аналіз результатів хірургічного лікування хворих на гострий холецистит у клініці факультетської хірургії № 1 Національного медичного університету в 1994—1999 pp. після впровадження лапароскопічних методів (доц.Ю.М. За-хараш) свідчить про недоцільність дотримання загальноприйнятої активно-вичікувальної тактики, яка нерідко зумовлює втрату оптимальних термінів виконання оперативного втручання, що значно погіршує насамперед його безпосередні результати. Проведення лапароскопічної діагностики в день госпіталізації хворого дає можливість визначити ступінь тяжкості запального процесу (більш ніж у 60 % хворих виявлений флегмонозний холецистит), своєчасно виконати оперативне втручання. Більш ніж у 70 % хворих можна здійснити лапароскопічну холецистектомію незалежно від тривалості захворювання. Впровадження такої тактики дозволило майже в 10 разів зменшити частоту післяопераційних ускладнень — від 5,2 до 0,5 %, знизити післяопераційну летальність.
Безпосередні та віддалені результати хірургічного лікування хворих на гострий холецистит значною мірою залежать від літогенних властивостей жовчі (співвідношення жовчних кислот і холестерину). Після оперативного втручання внаслідок зменшення вмісту жовчних кислот, особливо при ускладненні холециститу гепатитом, холангітом, холедохолітіазом літогенність жовчі підвищується. Зниження рівня жовчних кислот у жовчі зумовлює зменшення бактеріостатичних властивостей жовчі, що погіршує результати лікування запального процесу в печінці та жовчних шляхах. З метою зниження літогенних властивостей жовчі доцільне застосування препаратів урсо- і хенодезоксихолевої кислот. Найпоширенішим в Україні є препарат фірми Falk-Pharma (Німеччина) урсофальк, який призначають у дозі 500—750 мг 1 раз на ніч (період нічного холестазу) або по 250 мг 3 рази на добу. Післяопераційні ускладнення як відкритої, так і лапароскопічної холецистектомії, здійснених з приводу гострого холециститу, розподіляють на ранні (до 14 діб після операції) та пізні.
Серед ранніх ускладнень, зокрема інтраопераційних, слід відзначити: Пошкодження позапечінкових жовчних проток, судин гепатодуоденальної зони, суміжних органів (дванадцятипалої кишки, товстої кишки, печінки, брижі кишок та ін.), кровотечу, жовчовиділення, утворення інфільтрату в черевній порожнині, прогресування перитоніту, післяопераційний панкреатит. Частота ятрогенного пошкодження позапечінкових жовчних проток при лапароскопічній холецистектомії у 2—3 рази більша, ніж при відкритому втручанні.
1. Загоєння післяопераційних ран, кровотеча, нагноєння, евентрація (після відкритої холецистектомії).
2. Прогресуюче порушення функціонального стану серцево-судинної системи (до інфаркту міокарда, тромбоемболії легеневої артерії), органів дихання, печінково-ниркова недостатність тощо.
Серед пізніх ускладнень слід відзначити післяхолецистектомічний синдром (залишені камені, рецидив холедохолітіазу, панкреатит тощо), який виявляють у 5—25 % хворих, спайкова хвороба, утворення післяопераційної грижі черевної стінки.
Післяхолецистектомічний синдром
У 10—12 % хворих і після виконання операції холецистектомії зберігаються симптоми, що були до операції, або з’являються нові. їх причини різні, але поява пов’язана саме з оперативним втручанням. їх об’єднують під назвою післяхолецистектомічного синдрому. Цей термін не повною мірою відповідає суті ускладнення, оскільки він не завжди пов’язаний саме з видаленням жовчного міхура. Проте його широко застосовують у клінічній практиці, він об’єднує групу хворих, оперованих на біліарному тракті.
Найчастіше хворі продовжують скаржитись на біль у правій підребровій ділянці або в животі, такий самий, як до оперативного втручання, інколи у вигляді нападу, відзначають також диспепсичні явища, жовтяницю, деякі зміни біохімічних показників крові тощо. У деяких хворих ці розлади дійсно пов’язані з виконаним оперативним втручанням. Проте їх причинами можуть бути інші захворювання або стани.
Отже, післяхолецистектомічний синдром — це комплекс синдромів, які є безпосередньо наслідком виконання оперативного втручання на жовчному міхурі чи жовчних протоках або є супутніми жовчнокам’яній хворобі захворюваннями.
Більшість авторів пропонують виділяти чотири групи захворювань, які можуть бути пов’язані з виконанням операції холецистектомії і бути об’єднані у поняття післяхолецистектомічний синдром:
1. Захворювання або патологічний стан органів біліо-панкреатичної системи, не усунений під час виконання оперативного втручання холецистектомії або є її наслідком — залишені камені жовчних проток, стеноз жовчних шляхів, частіше термінального відділу спільної жовчної протоки, великого сосочка дванадцятипалої кишки, холангіт тощо.
2. Захворювання або патологічні стани, які безпосередньо є наслідком виконання оперативного втручання: довга кукса міхурової протоки і навіть залишена частина шийки й тіла жовчного міхура, в яких у подальшому можуть утворюватися камені; ятрогенне пошкодження позапечінкових жовчних проток, частіше спільної жовчної протоки, і їх наслідки (стриктура, жовчна нориця та ін.). Ця група причин післяхолецистектомічного синдрому, як правило, пов’язана з дефектами оперативної техніки або є наслідком складності патологічних змін у жовчному міхурі й печінково-дванадцятипалій зв’язці, наявності атипових анатомічних варіантів жовчних проток, системи кровопостачання біліарного тракту тощо.
3. Захворювання інших суміжних органів, які значною мірою зумовлені жовчнокам’яною хворобою (хронічний панкреатит, хронічний гепатит, дуоденіт та ін.).
4. Супутні захворювання інших органів і систем, зокрема травного каналу, не пов’язаних з біліарною системою, а тим більше з виконаною холецистектомією — виразкова хвороба шлунка або дванадцятипалої кишки, хронічний гастрит, хронічний коліт, діафрагмова грижа, рефлюкс-езофагіт тощо, які нерідко не виявлені перед операцією через недостатній обсяг діагностичних досліджень. Після виконання оперативного втручання можливе загострення цих захворювань, особливо в ранній післяопераційний період.
У встановленні причин виникнення післяхолецистектомічного синдрому важливе значення мають ретельно зібраний анамнез для порівняння симптомів до оперативного втручання і в післяопераційний період, а також ретельне обстеження органів біліарного тракту і прилеглих органів, зокрема травного каналу. Серед них найінформативнішими є ультразвукове й ендоскопічне дослідження, магнітно-резонансна і комп’ютерна томографія. В обстеженні жовчних шляхів провідними є ультразвукове дослідження, інфузійна внутрішньовенна холангіографія, ендоскопічна ретроградна холангіопанкреатографія, черезшкірна черезпечінкова пункція жовчних проток (при обтураційній жовтяниці), рентгенологічне дослідження органів травного каналу тощо.
Понад 70% хворих з післяхолецистектомічним синдромом (3—4 групи захворювань) потребують консервативного лікування у лікарів-терапевтів, гастроентерологів, 30% — показане повторне оперативне втручання.
Частою причиною виникнення післяхолецистектомічного синдрому є холедохолітіаз. Слід розрізняти камені спільної жовчної протоки: залишені (“забуті”, резидуальні), не виявлені й не видалені під час виконання оперативного втручання, і рецидивні, що сформувалися у віддалений післяопераційний період.
Залишені камені в жовчних протоках можуть бути наслідком:
—ігнорування хірургом другорядних ознак холедохолітіазу, з яких провідними є ширина спільної жовчної протоки понад8 мм, періодичне підвищення активності трансаміназ, підвищення рівня білірубіну до 25—40 ммоль/л і більше, активності амілази, а також завершення операції холецистектомії безревізії спільної жовчної протоки;
—невиконання інтраопераційної холангіографії за припущення наявності холедохолітіазу;
—безсимптомного перебігу холедохолітіазу;
—тяжкого стану хворого, технічних складностей під час виконання операції, інтраопераційних ускладнень, які не дозволяють здійснити втручання у повному обсязі;
—помилкового прийняття вколоченого в термінальний відділ спільної жовчної протоки або у великий сосочок дванадцятипалої кишки жовчного каменя за пухлину;
—недостатньо кваліфікованого обстеження жовчних проток під час виконання оперативного втручання (катетеризація, дослідження зондом, введеним через куксу міхурової протоки, холедохоскопія, холангіографія та ін.).
Рецидивні камені, як правило, є наслідком неусуненого під час операції стенозу термінального відділу спільної жовчної протоки або великого сосочка дванадцятипалої кишки, залишення довгої кукси жовчної протоки, частини жовчного міхура. Утворенню каменів у спільній жовчній протоці сприяє підвищення літогенності жовчі внаслідок надмірного вмісту в ній холестерину і недостатньої кількості жовчних кислот. Жовчні камені можуть утворюватися навколо лігатур, використаних під час зашивання холедохотомного розрізу.
За своєчасної діагностики як рецидивного, так і резидуального холедохолітіазу і каменів невеликих розмірів операцією вибору є ендоскопчна папілосфінктеротомія. За неможливості їх видалення за допомогою міні-інвазивних методів показане повторне виконання відкритого оперативного втручання: лапаротомії, холедохотомії, літоекстракції.
При структурі дистального відділу спільної жовчної протоки, великого сосочка дванадцятипалої кишки, стенозивному папіліті найбільш раціональне виконання ендоскопічної папілосфінктеротомії, а при поширеному стенозі або стриктурі спільної жовчної протоки — повторне відкрите оперативне втручання з формуванням холедоходуоденоанастомозу.
При ятрогенному пошкодженні жовчних проток, які загрожують утворенням їх стриктури, доводиться виконувати складні реконструктивні операції, частіше — формування холедохо- або гепатикоєюноанастомозу з петлею тонкої кишки, вимкненою за Ру.
За наявності довгої кукси міхурової протоки або залишків жовчного міхура показане їх видалення відкритим методом.
У профілактиці післяхолецистектомічного синдрому важлива роль належить ретельному доопераційному обстеженню не тільки біліарного тракту, а й суміжних органів, насамперед травного каналу (ультразвукове дослідження, гастродуоденоскопія, рентгенологічні дослідження, комп’ютерна і магнітно-резонансна томографія за показаннями), лікування виявлених при цьому захворювань у період підготовки пацієнта до оперативного втручання. Під час виконання оперативного втручання важливе значення має ретельне технічне проведення необхідних інтраопераційних досліджень для визначення стану позапечінкових жовчних проток, усіх етапів оперативного втручання.
Консервативне лікування хворих на гострий холецистит у стаціонарних умовах проводять протягом 12—14 діб з подальшим амбулаторним лікуванням до 18—22 діб.
При хірургічному лікуванні тривалість лікування хворих у стаціонарі становить 12—15 днів, за ускладненого перебігу гострого холециститу — до 25—ЗО днів і більше. Загальна тривалість періоду непрацездатності після хірургічного втручання за неускладненого перебігу гострого холециститу становить 30—35 діб, ускладненого — 40—45 діб. Істотно (майже вдвічі) менша тривалість хірургічного втручання та стаціонарного лікування з приводу гострого холециститу при застосуванні лапароскопічних методів.
Профілактика
Профілактика жовчнокам’яної хвороби та її ускладнень передбачає
—обмежене споживання продуктів харчування з підвищеним вмістом холестерину (жири тваринного походження) і жирних кислот (термічно оброблені жири при температурі понад 100 °С);
—регулярне 3—4-разове харчування, що є ефективним способом стимуляції пасажу жовчі у дванадцятипалу кишку;
—додавання до харчового раціону харчових волокон у вигляді продуктів рослинного походження (овочі, фрукти, трави) або харчових добавок (висівкита ін.), які можна вживати у вигляді готових продуктів (каші, хліб) або патентованих препаратів;
—зменшення маси тіла;
— призначення препаратів урсо- і хенодезоксихолевої кислот — урсофальк, холефальк, які підвищують літолітичні властивості жовчі тощо.