Товста кишка (intestinum crassum)
Товста кишка (intestinum crassum) складається з трьох відділів: сліпа кишка, ободова кишка і пряма кишка. Ободова кишка складається з чотирьох частин: висхідної ободової кишки, поперечної ободової кишки, низхідної ободової кишки і сигмоподібної ободової кишки. Товста кишка розташована в черевній порожнині й у порожнині малого таза, її довжина коливається від 1,5 до 2 м. Діаметр сліпої кишки досягає 7 см, згодом діаметр товстої кишки поступово зменшується до 4 см у ділянці низхідної ободової кишки.
Стінка товстої кишки складається з чотирьох оболонок:
– слизової оболонки (tunica mucosa), вкритої одношаровим циліндричним епітелієм;
– підслизового прошарку (tela submucosa), що утворений пухкою сполучною тканиною;
– м’язової оболонки (tunica muscularis), що утворена з гладких міоцитів і складається з двох шарів:
– зовнішнього поздовжнього шару (stratum longitudinale), неоднорідним у різних відділах товстої кишки;
– внутрішнього колового шару (stratum circulare);
– зовнішньої серозної оболонки (tunica serosa),
тобто очеревини (peritoneum) з підсерозним прошарком (tela subserosa), що утворений пухкою сполучною тканиною. Різні відділи товстої кишки вкриті серозною оболонкою (очеревиною) по-різному.
Із тонкої кишки в товсту кишку надходять рідкі неперетравлені залишки, де їх переробляють бактерії, що наявні в товстій кишці. Зокрема, бактерії перетравлюють клітковину і виробляють вітаміни групи В і К. У товстій кишці всмоктується вода, мінеральні речовини, виділяються кальцій, магній, фосфати, солі важких металів. Отже, у товстій кишці накопичуються неперетравлені залишки їжі, з яких утворюється кал, що видаляється з організму через пряму кишку.
Товста кишка відрізняється від тонкої кишки за трьома зовнішніми структурними ознаками:
- На зовнішній поверхні наявні три поздовжні стрічки завширшки приблизно 1 см, утворені зовнішнім поздовжнім шаром м’язової оболонки – стрічки ободової кишки (taeniae coli). Ці стрічки починаються від основи червоподібного відростка, який відходить від сліпої кишки, і проходять вздовж товстої кишки до початку прямої кишки. Є такі стрічки ободової кишки:
– брижово-ободовокишкова стрічка (taеnia mesocolica) розташована в місці прикріплення брижі до поперечної ободової та сигмоподібної кишок, а також по лінії прикріплення висхідної та низхідної ободових кишок до задньої стінки черевної порожнини;
– чепцева стрічка (taenia omentаlis) проходить по передній поверхні поперечної ободової кишки, в місці прикріплення великого чепця, а також у місці, де від ободової кишки відходять чепцеві привіски;
– вільна стрічка (taеnia lіbera) добре помітна на передній поверхні висхідної та низхідної ободових кишок, а також на нижній поверхні поперечної ободової кишки.
- Випини ободової кишки (haustra coli) розташовані між стрічками ободової кишки. Випини утворюються внаслідок невідповідності довжини стрічок і ділянок стінки кишки між стрічками, бо стрічки коротші. Окрім того, внутрішній коловий шар м’язової оболонки товстої кишки в ділянках випинів тонший, ніж між ними.
- Чепцеві привіски, або жирові привіски ободової кишки (appendices omentales; s. appendices adiposae coli), – це відростки очеревини довжиною до 4–5 см, заповнені жировою клітковиною.
Слизова оболонка товстої кишки не утворює ворсинок, але у ній є дуже багато кишкових крипт (cryptae intestinales) глибиною 0,4–0,7 мм, що розташовані рівномірно. Кишкові крипти ще називають залозами Ліберкюна, що належать до кишкових залоз (glandulae intestinales). Крипти товстої кишки подібні за будовою до крипт тонкої кишки, але серед епітеліоцитів, що їх вистеляють, переважають келихоподібні клітини.
У товстій кишці, зокрема в ободовій кишці, слизова оболонка разом з підслизовим прошарком утворює півмісяцеві складки ободової кишки (plicae semilunares coli). Складки проходять поперечно і розташовані між стрічками на межі між випинами ободової кишки.
Слизова оболонка (tunica mucosa) товстої кишки вкрита одношаровим циліндричним епітелієм, до складу якого належать три види клітин: стовпчасті епітеліоцити з посмугованою облямівкою, келихоподібні клітини і кишкові ендокриноцити. Серед епітеліоцитів найбільше келихоподібних клітин. Вони виробляють велику кількість слизу, що вкриває поверхню слизової оболонки, а це сприяє проходженню калових мас до відхідника.
У пухкій сполучній тканині власної пластинки слизової оболонки є значні дифузні скупчення лімфоцитів та незначна кількість одиноких лімфоїдних вузликів. М’язова пластинка слизової оболонки (lamina muscularis mucosae) розвинена краще, ніж у тонкій кишці. В ній гладкі міоцити формують внутрішній коловий шар і зовнішній поздовжній шар, але частина міоцитів у цьому шарі розташована косо.
Підслизовий прошарок (tela submucosa) утворений пухкою сполучною тканиною, в якій проходять кровоносні судини і нерви, формуючи судинно-нервові сплетення. У підслизовому прошарку відсутні залози, але є скупчення жирових клітин і значна кількість одиноких лімфоїдних вузликів (noduli lymphoidei solitarii). Лімфоїдні вузлики – важлива імунна ланка травного тракту.
М’язова оболонка (tunica muscularis) товстої кишки утворена з двох шарів гладких міоцитів: внутрішнього колового шару (stratum circulare) і зовнішнього поздовжнього шару (stratum longitudinale). Між цими шарами розташований тонкий прошарок пухкої сполучної тканини. В ободовій кишці зовнішній поздовжній м’язовий шар не суцільний, а збирається у три стрічки ободової кишки (taeniae coli): брижовоободовокишкову стрічку (taenia mesocolia), чепцеву стрічку (taenia omentalis) і вільну стрічку (taenia libera). Внутрішній коловий м’язовий шар в ободовій кишці теж неоднорідний, у ділянках випинів він тонший, ніж на межі між ними. Скорочення певних ділянок колового шару гладких міоцитів забезпечує утворення поперечних півмісяцевих складок ободової кишки.
Серозна оболонка (tunica serosa) товстої кишки, або очеревина (peritoneum), утворена пухкою сполучною тканиною, що вкрита одним шаром плоских клітин – мезотелієм. Разом з підсерозним прошарком (tela subserosa), що складається з пухкої сполучної тканини, серозна оболонка утворює зовнішню оболонку товстої кишки. Різні відділи товстої кишки по-різному вкриті серозною оболонкою, зокрема у кінцевій частині прямої кишки серозна оболонка відсутня, а зовнішньою оболонкою цієї частини кишки є адвентиція.
Вміст клубової кишки проходить у товсту кишку, а саме в сліпу кишку через вузький горизонтальний щілиноподібний клубовий отвір (ostium ileale), що відкривається на вершині клубового сосочка (papilla ilealis) сліпої кишки. Цей отвір обмежований двома губами: зверху – клубово-ободовокишковою губою, або верхньою губою (labrum ileocolicum; s. labrumsuperius); знизу – клубово-сліпокишковою губою, або нижньою губою (labrum ileocaecale; s. labrum inferius). Попереду й позаду ці губи сходяться і утворюють вуздечку клубового отвору (frenulum ostii ilealis). У товщі губ розташований добре розвинений коловий шар гладких міоцитів, що є своєрідним м’язом-замикачем.
Отже, в місці впадіння клубової кишки у сліпу кишку утворюється складний анатомічний утвір – клубовосліпокишковий клапан (valva ileocaecalis; valva ilealis), який ще називають заслінкою Баугіна. Цей клапан замикає клубовий отвір і має вигляд лійки, оберненої вузькою частиною в просвіт сліпої кишки. Клапан періодично відкривається, пропускаючи вміст клубової кишки в сліпу кишку невеликими порціями. При підвищенні тиску в сліпій кишці клубово-сліпокишковий клапан стискається (закривається), перешкоджаючи зворотному затіканню вмісту товстої кишки в тонку кишку.
Сліпа кишка (caecum) має чашоподібну форму, розташована в правій пахвинній ділянці нижче від місця переходу в неї тонкої кишки, покрита очеревиною з усіх боків (розташована інтраперитонеально), але брижа відсутня. Довжина і діаметр сліпої кишки приблизно однакові – 7–8 см. Задня поверхня сліпої кишки прилягає до клубового і великого поперекового м’язів, вкритих фасцією, а її вільна передня поверхня торкається передньої черевної стінки. Положення сліпої кишки в дорослих дуже мінливе. Вона може розміщуватися вище від рівня верхньої передньої клубової ості чи навіть досить низько – біля входу в малий таз. На задньоприсередній поверхні сліпої кишки внизу сходяться в одній точці стрічки ободової кишки. Біля цього місця від нижньої стінки сліпої кишки відходить червоподібний відросток (appendix vermifоrmis).
Червоподібний відросток є вторинним (периферійним) лімфоїдним органом. У слизовій оболонці та підслизовому прошарку стінки червоподібного відростка розташовані численні скупчені та одинокі лімфоїдні вузлики (noduli lymphoidei aggregati et solitarii). Їх найбільше у червоподібному відростку дітей і підлітків (до 550), а діаметр коливається в межах 0,2–1,2 мм. Переважна більшість вузликів у цей період мають центри розмноження, в яких є багато лімфобластів, клітин, що мітотично діляться, макрофагів і плазмоцитів. Довжина червоподібного відростка становить 6–8 см, а іноді досягає 20 см. Червоподібний відросток покритий очеревиною з усіх боків (розташований інтраперитонеально) і має брижу.
З практичної точки зору дуже важливо знати проекцію основи червоподібного відростка на передню стінку черевної порожнини. Основа червоподібного відростка проектується на передню черевну стінку на межі між зовнішньою і середньою третинами лінії, що з’єднує праву верхню передню клубову ость і пупок (точка МакБерні (McBurney)). Найчастіше основа червоподібного відростка проектується на межі між зовнішньою і середньою третинами лінії, що з’єднує праву і ліву верхні передні клубові ості (точка Ланца).
Розташування червоподібного відростка залежить від його довжини і розташування сліпої кишки. Переважно він залягає у правій клубовій ямці, але може розміщуватися вище або нижче неї. Напрямок розміщення червоподібного відростка може бути низхідним (у 40–45 % випадків), бічним (17–20 %) чи висхідним (11–13 %). При висхідному положенні червоподібний відросток найчастіше розташований за сліпою кишкою.
Сліпа кишка безпосередньо переходить у висхідну ободову кишку (colon ascеndens), довжина якої дорівнює 14–18 см. Позаду висхідна ободова кишка прилягає до квадратного м’яза попереку і поперечного м’яза живота, до передньої поверхні правої нирки, присередньо – до великого поперекового м’яза і петель клубової кишки, попереду – до передньої черевної стінки, збоку – до правої бічної черевної стінки. Висхідна ободова кишка покрита очеревиною спереду і з боків (розташована мезоперитонеально).
Біля нутрощевої поверхні печінки висхідна ободова кишка утворює приблизно під прямим кутом правий згин ободової кишки, який ще називають печінковим згином ободової кишки (flexura coli dextra; s. flexura coli hepatica), і переходить у поперечну ободову кишку (colon transvеrsum). Вона має довжину 25–30 см і прямує майже горизонтально ліворуч. У лівій частині черевної порожнини на рівні нижнього кінця селезінки поперечна ободова кишка утворює лівий згин ободової кишки, або селезінковий згин ободової кишки (flexura coli sinistra; s. flexura coli splenica), повертає вниз і переходить у низхідну ободову кишку. Положення поперечної ободової кишки дуже мінливе і залежить від довжини кишки, типу статури і віку людини. Поперечна ободова кишка частіше розташована у вигляді дуги, опуклість якої спрямована донизу. У дітей поперечна ободова кишка коротка. У осіб з брахіморфною статурою поперечна ободова кишка найчастіше розміщена поперечно, а в людей з доліхоморфною статурою вона провисає донизу, спускаючись навіть нижче пупка (гірляндоподібна форма).
Поперечна ободова кишка покрита очеревиною з усіх боків (розташована інтраперитонеально), має брижу. За допомогою брижі поперечна ободова кишка прикріплюється до задньої стінки черевної порожнини, тому дуже рухлива. До поперечної ободової кишки брижа підходить по лінії брижово-ободовокишкової стрічки. Зверху до правого згину ободової кишки прилягає печінка і шлунок, до лівого згину – селезінка, знизу – петлі тонкої кишки, позаду – дванадцятипала кишка і підшлункова залоза. Коли шлунок порожній, тоді поперечна ободова кишка прилягає до передньої черевної стінки, а коли шлунок наповнений, тоді вона відходить від черевної стінки, зміщуючись донизу.
Низхідна ободова кишка (colon descеndens) має довжину від 12 до 15 см, починається від лівого згину ободової кишки, йде вниз і досягає рівня лівої клубової ямки, де переходить у сигмоподібну ободову кишку. Низхідна ободова кишка розташована в лівому відділі черевної порожнини. Задньою поверхнею кишка прилягає до квадратного м’яза попереку, нижнього кінця лівої нирки і до клубового м’яза в лівій клубовій ямці. Передня поверхня низхідної ободової кишки дотикається до передньої черевної стінки, праворуч від кишки розміщені петлі тонкої кишки, ліворуч до неї прилягає ліва бічна черевна стінка. Очеревина покриває низхідну ободову кишку попереду і з боків (розташована мезоперитонеально).
Сигмоподібна ободова кишка (colon sigmoіdeum; грецьк. – romanum) розташована в лівій клубовій ямці, проходить вниз і присередньо від рівня клубового гребеня клубової кістки до рівня верхнього краю крижово-клубового суглоба і переходить у пряму кишку. Довжина сигмоподібної ободової кишки в дорослої людини коливається від 15 до 67 см. Кишка утворює дві петлі, форма і величина яких дуже мінлива, з характерними значними індивідуальними варіантами. Сигмоподібна ободова кишка покрита очеревиною з усіх боків (розташована інтраперитонеально), має брижу, що прикріплюється до задньої черевної стінки. Брижа забезпечує значну рухливість сигмоподібної кишки.
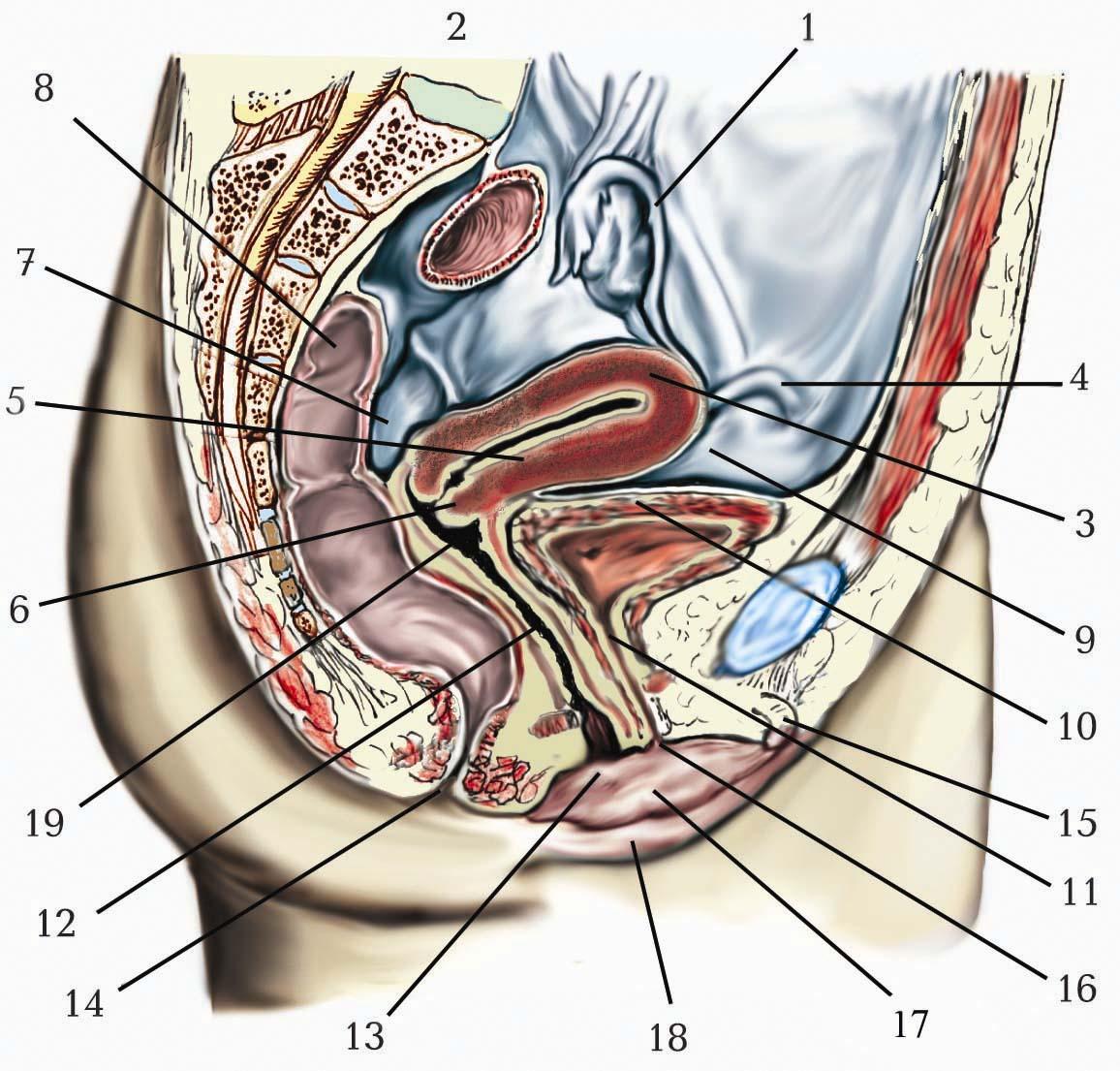
Пряма кишка (rectum; грецьк. – proctos) є кінцевим відділом товстої кишки і розташована в порожнині малого таза. У дорослих людей вона має довжину 14–20 см, а її діаметр коливається від 2,5 до 8 см. Верхньою межею прямої кишки є рівень між тілами ІІ і ІІІ крижових хребців, що відповідає верхньому краю крижово-клубового суглоба, а закінчується вона в промежинній ділянці відхідником. Більша частина прямої кишки (12–15 см) розташована над тазовою діафрагмою в порожнині малого таза. Найбільш розширений відділ цієї частини прямої кишки називається ампулою прямої кишки (ampulla reсti). Нижня частина прямої кишки завдовжки приблизно 2,5–4 см, розміщена під тазовою діафрагмою, називається відхідниковим каналом (canalis analis), який закінчується відхідником (anus) – отвором, що відкривається лише під час акту дефекації. Шкіра навколо відхідника утворює радіальні складки. Місце з’єднання цих двох частин називається відхідниковопрямокишковим з’єднанням (junctio anorectalis).
Пряма кишка утворює два згини – крижовий і бічний. Крижовий згин (flexura sacralis) утворений у стріловій площині і обернений опуклістю назад, тому пряма кишка прилягає до кривизни тазової поверхні крижової кістки. У лобовій площині пряма кишка утворює бічні згини (flexurae laterales), а саме:
– бічний верхньоправий згин, або бічний верхній згин (flexura superodextra lateralis; s. flexura superior lateralis), що прямує зліва зверху вниз і праворуч;
– бічний лівопроміжний, або бічний проміжний
згин (flexura intermediosinistra lateralis; s. flexura intermedia lateralis), що частково повертає ліворуч;
– бічний нижньоправий згин, або бічний нижній
згин (flexura inferodextra lateralis; s. flexura inferior lateralis), що спрямований зверху вниз і праворуч.
Пройшовши через тазову діафрагму, кінцевий відділ прямої кишки – відхідниковий канал – різко повертає назад і вниз, огинає верхівку куприка, де на цьому рівні утворює відхідниково-прямокишковий згин, або промежинний згин (flexura anorectalis; s. flexura perinealis).
Пряма кишка має статеві топографічні відмінності. У чоловіків попереду від прямої кишки розташовані сечовий міхур, передміхурова залоза, ампули сім’явиносних проток і пухирчасті залози, у жінок – піхва і матка. З боків заочеревинна ділянка прямої кишки оточена шаром жирової тканини, яка на рівні відхідникового каналу утворює жирове тіло сідничовідхідникової ямки.
Стінка прямої кишки, як і інших відділів товстої кишки, складається з чотирьох оболонок, але є характерні структурні відмінності.
Слизова оболонка (tunica mucosa) верхньої тазової частини прямої кишки утворює 2–3 (іноді більше) півмісяцеві поперечні складки прямої кишки (plicae transversae recti) – складки Нелатона, що займають приблизно більше половини кола кишки. Верхня поперечна складка розташована приблизно на 10 см вище відхідника і розміщена переважно зліва. Нижня поперечна складка розміщена на 6–7 см вище відхідника і розташована переважно справа. Окрім поперечних складок, слизова оболонка утворює численні непостійні короткі складки, розташовані у різних напрямках. Слизова оболонка верхньої частини прямої кишки вкрита одношаровим кубічним епітелієм, який формує численні крипти.
У відхідниковому каналі слизова оболонка утворює 8–12 поздовжніх складок – відхідникових стовпів (columnae anales), стовпів Морганьї. Внизу ці стовпи потовщені і дугоподібно вигнуті, між собою вони з’єднані відхідниковими заслінками (valvulae anales) – заслінками Морганьї. Заглибини між відхідниковими стовпами називаються відхідниковими пазухами (sinus anales) – пазухами Морганьї. Слизова оболонка нижче цих пазух формує кільцеподібне підвищення – гребінчасту лінію (linea pectinata). Слизова оболонка відхідникового каналу складається з трьох зон: стовпчастої зони, відхідникової перехідної зони і відхідниково-шкірної лінії. Стовпчаста зона (zona columnaris), що розташована на рівні відхідникових пазух, вистелена багатошаровим кубічним епітелієм. У цій зоні є одинокі лімфоїдні вузлики. Відхідникова перехідна зона (zona transitionalis analis) вкрита багатошаровим плоским незроговілим епітелієм. Тут розміщені кінцеві відділи сальних залоз і одинокі лімфоїдні вузлики. Відхідниково-шкірна лінія (linea anocutanea) вистелена багатошаровим плоским зроговілим епітелієм. У сполучнотканинній пластинці слизової оболонки цієї ділянки кишки розміщені волосяні фолікули, кінцеві відділи апокринових потових залоз і сальні залози. У слизовій оболонці відхідникового каналу крипти відсутні.
Підслизовий прошарок (tela submucosa) прямої кишки утворений пухкою сполучною тканиною, в якій розташовані нервові і судинні сплетення, зокрема підслизове венозне сплетення. Тут містяться численні барорецептори – тільця Пачіні, які відіграють важливу роль у процесі дефекації. У слизовій оболонці та підслизовому прошарку стовпчастої зони розміщені 6–8 відхідникових залоз, які за будовою є розгалуженими трубчастими залозами, що виробляють слизовий секрет.
М’язова оболонка (tunica muscularis) прямої кишки також складається з двох шарів гладких міоцитів: зовнішнього поздовжнього і внутрішнього колового. Зовнішній поздовжній шар (stratum longitudinale) є суцільним, але в передній і задній частинах прямої кишки цей шар товстіший. Від поздовжнього шару нижнього відділу ампули прямої кишки відходять м’язові пучки до сусідніх органів і структур, що формують окремі м’язи, а саме:
– прямокишково-куприковий м’яз (m. rectococcygeus) прикріплюється до передньої крижовокуприкової зв’язки;
– відхідниково-прямокишково-промежинні м’язи (mm. anorectoperineales), або прямокишковосечівникові м’язи (mm. rectourethrales); ці м’язи краще виражені у чоловіків, і до них належать два м’язи:
– прямокишково-промежинний м’яз, або верхній прямокишково-сечівниковий м’яз (m. rectoperinealis; s. m. rectourethralis superior), який відходить від передніх пучків поздовжнього м’язового шару і прикріплюється до промежинного тіла (центру промежини) біля місця проходження через нього перетинчастої частини сечівника;
– відхідниково-промежинний м’яз, або нижній прямокишково-сечівниковий м’яз (m. аnoperinealis; s. m. rectourethralis inferior) розташований нижче від попереднього м’яза і прикріплюється разом з ним до промежинного тіла;
– прямокишково-міхуровий м’яз (m. rectovesicalis) наявний лише у чоловіків, розташований вище від попередніх двох м’язів, його м’язові пучки вплітаються у поздовжній м’язовий шар дна сечового міхура.
Частина м’язових пучків поздовжнього шару вплітається в м’яз-підіймач відхідника, а також досягає шкіри відхідника.
Названі вище м’язи, що є похідними зовнішнього поздовжнього шару м’язової оболонки прямої кишки, забезпечують її динаміку під час функціонування.
Внутрішній коловий шар (stratum circulare) м’язової оболонки прямої кишки товстіший, особливо він потовщений в місцях утворення поперечних складок слизової оболонки. У нижній ділянці відхідникового каналу коловий м’язовий шар значно потовщується і формує внутрішній м’яз-замикач відхідника (m. sphincter ani internus), він є мимовільним м’язом.
Безпосередньо під шкірою навколо відхідника розташований зовнішній м’яз-замикач відхідника (m. sphincter ani externus), що побудований з поперечнопосмугованих м’язових волокон і належить до м’язів промежини. Це довільний м’яз, що складається з трьох частин:
– глибокої частини (pars profunda), що прилягає до внутрішнього м’яза-замикача відхідника;
– поверхневої частини (pars superficialis), яка охоплює присередні відділи м’яза-підіймача відхідника;
– підшкірної частини (pars subcutanea).
Зверху в проміжок між внутрішнім і зовнішнім м’язами-замикачами відхідника – міжзамикальном’язову борозну (sulcus intersphinctericus) входять м’язові пучки м’яза-підіймача відхідника. Обидва м’язи-замикачі відхідника замикають відхідник і відкриваються під час акту дефекації.
Зовнішньою оболонкою прямої кишки є серозна оболонка (tunica serosa), або очеревина (peritoneum) разом з підсерозним прошарком (tela subserosa), що утворений пухкою сполучною тканиною. Пряма кишка вкрита очеревиною неоднаково. Верхня третина прямої кишки вкрита очеревиною з усіх боків (розташована інтраперитонеально) і має коротку брижу прямої кишки (mesorectum). Середня третина прямої кишки, що відповідає довжині її ампули, оточена очеревиною спереду і з боків (розташована мезоперитонеально). Нижня третина прямої кишки вкрита очеревиною спереду (розташована екстраперитонеально); відхідниковий канал лежить поза очеревиною.
Відділи прямої кишки, що не вкриті очеревиною, мають зовнішню сполучнотканинну оболонку (адвентицію) і оточені нутрощевою тазовою фасцією (fascia pelvis visceralis). Між цією фасцією і прямою кишкою є шар жирової клітковини, у якій проходять нерви, кровоносні і лімфатичні судини, розміщені лімфатичні вузли. У чоловіків передня частина цієї фасції називається прямокишково-передміхуровою фасцією (fascia rectoprostatica), або прямокишковоміхуровою перегородкою (septum rectovesicale), бо вона відгороджує пряму кишку від дна сечового міхура, передміхурової залози, ампул сім’явиносних проток і пухирчастих залоз. Ця фасціальна пластинка починається від дна прямокишково-міхурової заглибини і прикріплюється до промежинного тіла. У жінок подібна фасція називається прямокишково-піхвовою фасцією (fascia rectovaginalis), або прямокишковопіхвовою перегородкою (septum rectovaginale), бо вона частково відділяє пряму кишку від матки і піхви. Ця фасція бере початок від дна прямокишково-маткової заглибини і прикріплюється до промежинного тіла. Листок нутрощевої тазової фасції, розташованої позаду прямої кишки, називається прямокишковокрижовою фасцією (fascia rectosacralis). Між нею і передкрижовою фасцією є щілиноподібний простір, заповнений жировою клітковиною. З боків від відхідникового каналу в сідничо-відхідникових ямках, обмежених фасціальними листками, розташоване жирове тіло сідничо-відхідникової ямки (corpus adiposum fossae ischioanalis).
Кровопостачання товстої кишки
Товста кишка кровопостачається гілками верхньої та нижньої брижових артерій, а пряма кишка – ще й гілками внутрішньої клубової артерії. Гілки верхньої брижової артерії кровопостачають наступні відділи товстої кишки: до сліпої кишки підходить клубовоободовокишкова артерія та її гілки (передня і задня сліпокишкова артерія), а до червоподібного відростка – артерія червоподібного відростка; до висхідної ободової кишки підходить права ободовокишкова артерія, а до поперечної ободової кишки – середня ободовокишкова артерія. До інших відділів товстої кишки артеріальна кров надходить по гілках нижньої брижової артерії: низхідну ободову кишку кровопостачає ліва ободовокишкова артерія, сигмоподібну ободову кишку – сигмоподібні артерії, а верхній відділ прямої кишки – верхня прямокишкова артерія.
Середній і нижній відділ прямої кишки кровопостачають середні і нижні прямокишкові артерії, що є гілками правої та лівої внутрішніх клубових артерій. Венозна кров відтікає від товстої кишки по однойменних венах у верхню і нижню брижові вени, що є притоками ворітної печінкової вени, а по ній – у печінку. Від прямої кишки венозна кров відтікає у дві венозні системи – у печінкову ворітну вену і в нижню порожнисту вену. В стінці прямої кишки розміщене потужне прямокишкове венозне сплетення, що складається з внутрішнього (підслизового) сплетення, зовнішнього (підфасціального) сплетення та підшкірного сплетення, розташованого в ділянці зовнішнього м’яза-замикача відхідника. Від верхньої частини прямої кишки венозна кров відтікає по верхній прямокишковій вені у нижню брижову вену, а потім у печінкову ворітну вену. Від середньої і нижньої частин прямої кишки венозна кров відтікає по середніх і нижніх прямокишкових венах у внутрішні клубові вени, а потім через спільні клубові вени у нижню порожнисту вену.
Лімфатичні судини від товстої кишки впадають у численні (декілька сотень) нутрощеві лімфатичні вузли, розташовані вздовж артерій, які кровопостачають кишку. Всі ці вузли сполучені між собою численними лімфатичними судинами. Від сліпої кишки і червоподібного відростка лімфа відтікає до клубово-ободовокишкових лімфатичних вузлів, передсліпокишкових, засліпокишкових вузлів та вузлів червоподібного відростка. Від висхідної, поперечної та низхідної ободових кишок лімфа збирається в брижово-ободовокишкові лімфатичні вузли, до складу яких належать: приободовокишкові вузли, праві, середні та ліві ободові вузли. Від сигмоподібної ободової кишки лімфа відтікає у нижні брижові лімфатичні вузли, а саме до сигмоподібних вузлів. До цієї групи лімфатичних вузлів належать верхні прямокишкові вузли, які приймають лімфу від верхньої частини прямої кишки. Від вищеназваних лімфатичних вузлів виносні лімфатичні судини прямують до поперекових і частково до верхніх брижових лімфатичних вузлів, так лімфа потрапляє в грудну протоку. Від середньої і нижньої частин прямої кишки лімфа відтікає до нутрощевих тазових лімфатичних вузлів, зокрема до припрямокишкових і відхідниково-прямокишкових вузлів. Виносні лімфатичні судини цих вузлів впадають у внутрішні і загальні клубові лімфатичні вузли. Потім лімфа потрапляє у поперекові лімфатичні вузли, а з них – у грудну протоку. Від шкіри в ділянці відхідника лімфа відтікає у поверхневі пахвинні лімфатичні вузли.
Іннервація товстої кишки
У стінці товстої кишки розташоване кишкове сплетення, що складається з підслизового, м’язово-кишкового і підсерозного сплетень. У сліпій кишці, висхідній, поперечній та низхідній ободових кишках ці сплетення утворюють чутливі і парасимпатичні волокна блукаючих нервів (Х пара черепних нервів), а також симпатичні післявузлові нервові волокна від верхнього і нижнього брижових сплетень, що супроводжують артерії товстої кишки. Симпатичні волокна від цих сплетень підходять також до сигмоподібної ободової кишки, а від нижнього брижового сплетення, верхнього і нижнього підчеревних сплетень – до прямої кишки. У стінці прямої кишки формується верхнє, середнє і нижнє прямокишкові сплетення. У формуванні цих сплетень беруть участь чутливі волокна соромітного нерва (гілка крижового сплетення), а також парасимпатичні волокна нутрощевих тазових нервів, що також проходять у складі соромітного нерва.
У нервових сплетеннях товстої кишки розміщені автономні внутрішньоорганні (інтрамуральні) парасимпатичні вузли. По чутливих волокнах блукаючих нервів (Х пара черепних нервів) передається чутлива інформація від сліпої кишки, висхідної, поперечної та низхідної ободових кишок, а по чутливих волокнах соромітного нерва – від сигмоподібної кишки та прямої кишки. По парасимпатичних волокнах блукаючих нервів та нутрощевих тазових нервів (до сигмоподібної ободової кишки та прямої кишки) передається команда на посилення перистальтики товстої кишки, посилення виділення секрету кишковими залозами, розслаблення внутрішнього м’яза-замикача відхідника. По симпатичних післявузлових волокнах передається команда на послаблення перистальтики товстої кишки, припинення виділення секрету кишковими залозами, скорочення внутрішнього м’яза-замикача відхідника, звуження кровоносних судин, а також передається інформація про відчуття болю. Зовнішній м’яз-замикач відхідника, що складається з поперечнопосмугованих м’язових волокон, іннервують рухові і чутливі волокна соромітного нерва, тому відхідник дуже чутливий до подразнень.
Вікові особливості товстої кишки
У людини будь-якого віку довжина товстої кишки приблизно дорівнює довжині тіла. У немовлят відсутні чепцеві привіски, а стрічки ободової кишки ледь помітні. Випини ободової кишки утворюються у шестимісячних дітей, а чепцеві привіски – тільки у дворічних дітей. При кінці першого року життя довжина товстої кишки дітей досягає 83 см, а у 10-річних – 118 см. У 3–4-річних дітей товста кишка вже має характерні структурні ознаки дорослої людини.
Сліпа кишка немовлят має конусоподібну форму, вкрита очеревиною інтраперитонеально і має брижу. Кишка розташована високо, інколи навіть поперечно. Упродовж першого року життя дитини сліпа кишка опускається і на третьому році займає характерне для дорослої людини положення. Клубовий отвір сліпої кишки у немовлят вузький і круглий, діаметром 2–2,5 мм. У дітей старших одного року цей отвір стає щілиноподібним. Клубово-сліпокишковий клапан немовлят має вигляд невеликих складок. Формування цього клапана починається наприкінці першого року життя. Отвір червоподібного відростка широкий. Довжина і розташування червоподібного відростка дуже різноманітні. Тільки у семирічних дітей сліпа кишка має типовий для дорослої людини вигляд, а остаточно вона опускається в праву клубову ямку на 14 році життя, що зумовлено ростом висхідної ободової кишки.
Висхідна ободова кишка у немовлят невелика, має довжину 4–5 см і прикрита печінкою. До чотиримісячного віку печінка прилягає до верхньої її частини, а в семирічних дітей висхідна ободова кишка попереду покрита великим чепцем. У підлітковому і юнацькому віці висхідна ободова кишка має типову для дорослої людини будову, а найдовша вона у 40–50-річних людей.
Поперечна ободова кишка немовлят попереду прикрита печінкою. У однорічних дітей довжина поперечної ободової кишки дорівнює 26–28 см, а впродовж наступних 10 років вона збільшується до 35 см. Найдовша поперечна ободова кишка в людей старечого віку. Брижа поперечної ободової кишки у немовлят коротка, але досить рухлива. Низхідна ободова кишка в 1,5–2 рази довша за висхідну кишку. Впродовж першого року життя її довжина подвоюється, до 5 років потроюється, а в десятирічних дітей низхідна ободова кишка має довжину приблизно 16 см. Найдовшою низхідна ободова кишка є у людей старечого віку.
Сигмоподібна ободова кишка немовлят розташована високо в черевній порожнині і має довгу брижу. Її широка і довга петля, розміщена в правій половині черевної порожнини, іноді досягає сліпої кишки. До 5 років петля сигмоподібної кишки розміщена над входом у малий таз. У десятирічних дітей довжина сигмоподібної кишки досягає приблизно 38 см, а її петля опускається в порожнину малого таза.
Пряма кишка немовлят має циліндричну форму і довжину 5–6 см, ампула і вигини відсутні, складки слизової оболонки майже непомітні. Упродовж перших трьох років життя завершується формування ампули, а після 8 років – вигинів. Відхідникові стовпи і пазухи прямої кишки у дітей добре розвинені. Прискорений ріст прямої кишки відбувається після 8 років. У підлітків пряма кишка має довжину 15–18 см, а її діаметр дорівнює 3,2–5,4 см.