Тромбоемболія легеневої артерії – невідкладний стан
Визначення. Тромбоемболія легеневої артерії (ТЕЛА) — це оклюзія артеріального русла легень тромбом, що первинно утворився у венах великого кола кровообігу або в порожнинах правого відділу серця та який мігрував у судини легень з течією крові, або утворився безпосередньо в легеневій артерії.
Клінічні ознаки та симптоми ТЕЛА не є специфічними. На практиці виділяють 5 клінічних синдромів:
- Легенево-плевральний синдром: бронхоспазм, диспное, кашель, кровохаркання, шум тертя плеври, плевральний випіт, специфічні рентгенологічні зміни.
- Кардіальний синдром: кардіалгія із загрудинною локалізацією, тахікардія, гіпотензія (колапс, шок), набухання шийних вен, ціаноз, акцент 2 тону на легеневій артерії, правошлуночковий «ритм галопу», шум тертя перикарду, ЕКГ-ознака Мак-Джина-Уайта — S1Q3T3, правограма, блокада правої ніжки пучка Гіса, перевантаження правих відділів серця.
- Абдомінальний синдром: біль або важкість у правому підребер’ї.
- Церебральний синдром: синкопальні стани.
- Нирковий синдром: олігоанурія (шокова нирка).
Клінічна оцінка вірогідності ТЕЛА
Оцінка клінічної вірогідності ґрунтується на симптомах та ознаках, визначених на момент огляду, і є обов’язковою для вибору оптимальної діагностичної стратегії та інтерпретації результатів інструментальних і лабораторних обстежень у пацієнтів з невисоким ризиком ТЕЛА. Проводиться до отримання лабораторних результатів.
Клінічна вірогідність визначається за спрощеною модифікованою оціночною Женевською шкалою або за Уельською шкалою.
Термін «підтверджена ТЕЛА» використовують у випадках високої вірогідності ТЕЛА, коли необхідна специфічна терапія, а термін «виключена ТЕЛА» — у випадках з низькою вірогідністю цього захворювання та низьким ризиком смерті, що виправдовує відмову від специфічного лікування.
Модифікована Женевська шкала
| Параметри | Бали для прийняття клінічних рішень | |
| Оригінальна версія | Спрощена версія | |
| Тромбоз глибоких вен (ТГВ) або ТЕЛА в анамнезі | 3 | 1 |
| ЧСС 75–94 уд./хв. ЧСС ≥ 95 за хв. | 3 5 | 1 2 |
| Хірургічне втручання чи переломи протягом останнього місяця | 2 | 1 |
| Кровохаркання | 2 | 1 |
| Злоякісна пухлина, що активно розвивається | 2 | 1 |
| Біль в одній нижній кінцівці | 3 | 1 |
| Біль при пальпації глибоких вен нижньої кінцівки та набряки однієї нижньої кінцівки | 4 | 1 |
| Вік > 65 років | 1 | 1 |
| Клінічна вірогідність | ||
| Трирівнева шкала | ||
| Низька | 0–3 | 0–1 |
| Середня | 4–10 | 2–4 |
| Висока | ≥ 11 | ≥ 5 |
| Дворівнева шкала | ||
| Відсутня ймовірність наявності ТЕЛА | 0–5 | 0–2 |
| Ймовірна наявність ТЕЛА | ≥ 6 | ≥ 3 |
Модифікована шкала Уеллса
| Параметри | Бали для прийняття клінічних рішень | |
| Шкала Уеллса | Оригінальна версія | Спрощена версія |
| ТГВ або ТЕЛА в анамнезі | 1,5 | 1 |
| ЧСС ≥ 100 за хв. | 1,5 | 1 |
| Хірургічне втручання чи іммобілізація протягом останніх чотирьох тижнів | 1,5 | 1 |
| Кровохаркання | 1 | 1 |
| Злоякісна пухлина, що активно розвивається | 1 | |
| Клінічні ознаки ТГВ | 3 | 1 |
| Альтернативний діагноз менше вірогідний, ніж ТЕЛА | 3 | 1 |
| Параметри | Бали для прийняття клінічних рішень | |
| Шкала Уеллса | Оригінальна версія | Спрощена версія |
| Клінічна вірогідність | ||
| Трирівнева шкала | ||
| Низька | 0–1 | Відомості відсутні |
| Середня | 2–6 | Відомості відсутні |
| Висока | ≥ 7 | Відомості відсутні |
| Дворівнева шкала | ||
| Відсутня ймовірність наявності ТЕЛА | 0–4 | 0–1 |
| Ймовірна наявність ТЕЛА | ≥ 5 | ≥ 2 |
Діагностика
- Д-димер.
Рівень Д-димеру підвищується в плазмі крові при свіжому тромбі, що пов’язано з одночасною активацією коагуляції та фібринолізу. Нормальний рівень Д-димеру в крові 0,5 мкг/мл. Негативний результат визначення Д-димеру в крові з використанням високочутливих методів виключає ТЕЛА у хворих з низькою або помірною вірогідністю цієї хвороби.
Але прогностична цінність позитивного результату Д-димеру низька та не може використовуватись для підтвердження ТЕЛА.
У осіб літнього віку використовують стандартизовані за віком межові значення Д-димеру (вік × 10 мкг/л для осіб старше 50 років), що дозволяє підвищити специфічність з 34% до 46% зі збереженням чутливості на рівні понад 97%.
- Компресійна ультрасонографія (КУС).
Виявлення проксимального ТГВ у пацієнтів з підозрою на ТЕЛА є достатньою основою для початку антикоагулянтної терапії (АКТ) без проведення подальших досліджень.
Єдиний надійний діагностичний критерій ТГВ при КУС — неможливість повної компресії вени, що вказує на наявність згортка.
- Вентиляційно-перфузійна сцинтиграфія (ВПС)
Вентиляційно-перфузійна сцинтиграфія (ВПС) — використання в/в ін’єкції мікрочастинок альбуміну, що мічені технецієм (Тс)-99m. При оклюзії гілки легеневої артерії в периферичну капілярну сітку частинки альбуміну не потрапляють, на сцинтиграмі легень визначається «холодне вогнище». Одночасно з перфузійним скануванням досліджують вентиляцію, що дозволяє підвищити специфічність методу шляхом документування відсутності у вогнищах гіпоперфузії зон гіповентиляції (невідповідність вентиляції та перфузії).
Як процедура з щадним використанням радіаційного навантаження та контрастного засобу, ВПС підходить для використання в амбулаторних умовах серед пацієнтів з низькою клінічною вірогідністю та нормальними результатами рентгенографії грудної клітки, у осіб молодого віку (зокрема жінок), при вагітності, у пацієнтів з анафілактичними реакціями в анамнезі на тлі контрастних речовин, при тяжкій нирковій недостатності, у хворих з мієломою та парапротеїнемією.
Відсутність змін при перфузійному скануванні, відсутність діагностично значимих змін при низькій вірогідності ТЕЛА дозволяє виключити це захворювання з відносно високою надійністю.
- Комп’ютерна томографія (КТ).
Застосування мультиспіральної комп’ютерної томографії (МСКТ) з високою роздільністю та якістю артеріального контрастування — метод вибору для візуалізації легеневого кровотоку при підозрі на ТЕЛА у рутинній клінічній практиці.
Негативний результат однієї МСКТ та поєднання КУС та МСКТ є адекватним критерієм для виключення ТЕЛА у хворих з невисокою вірогідністю цього діагнозу. Виявлення легеневих емболів на сегментарному або більш проксимальному рівні у хворих з помірною та високою вірогідністю є достатнім для постановки діагнозу.
- Ангіографія легень.
Ангіографія — інвазивна процедура та пов’язана з ризиком летальності у пацієнтів (0,2%). Зараз цей метод використовується дуже рідко.
Діагностичні критерії: прямі ознаки тромбу у вигляді дефекту наповнення або ампутації гілки легеневої артерії. Її використовують лише тоді, коли неінвазивні методи дослідження дають неоднозначні результати.
- ЕКГ.
ЕКГ потрібна для виключення захворювань, що вимагають диференційного діагнозу з ТЕЛА (інфаркт міокарда, СН, перикардит, плеврит, пневмонія).
ЕКГ-ознаки ТЕЛА: ознака Мак-Джина-Уайта — S1Q3T3, «Р-pulmonale», правограма, блокада правої ніжки пучка Гіса.
Ехокардіографічні (ЕхоКГ) ознаки ТЕЛА: розширення та гіпокінез правого шлуночка (ПШ), зміна співвідношень об’ємів правий шлуночок/лівий шлуночок (ЛШ) на користь правого, яка обумовлена випинанням міжшлуночкової перетинки (МШП) у бік ЛШ, збільшення швидкості трикуспідальної регургітації, розширення ниж-
ньої порожнистої вени та її колабування на вдосі менше 50%, пригнічення скорочення вільної стінки ПШ порівняно з верхнім сегментом ПШ («ознака МакКоннела»).
У пацієнтів з шоком або артеріальною гіпотензією відсутність ЕхоКГ-ознак перевантаження або дисфункції ПШ практично виключає ТЕЛА як причину гемодинамічної нестабільності. ЕхоКГ не рекомендована як частина діагностичної стратегії у пацієнтів зі стабільною геодинамікою.
- Рентгенографія органів грудної клітки.
Як самостійний метод, рентгенографія органів грудної клітки малоінформативна. У разі емболії однієї з головних гілок ЛА, дольових або сегментарних гілок без фонової бронхолегеневої патології, може бути збіднення легеневого малюнка (симптом Вестермарка). Перед інфарктом легені розвиваються дископодібні ателектази у вигляді чіткого затемнення трикутної форми з основою, яка розташована субплеврально, та верхівкою, спрямованою в бік воріт легень.
Діагностична стратегія
Діагностична стратегія ґрунтується на першочерговому розмежуванні пацієнтів з ТЕЛА високого та невисокого ризику.
Нижче наведені діагностичні алгоритми для пацієнтів з підозрою на ТЕЛА високого та невисокого ризику.
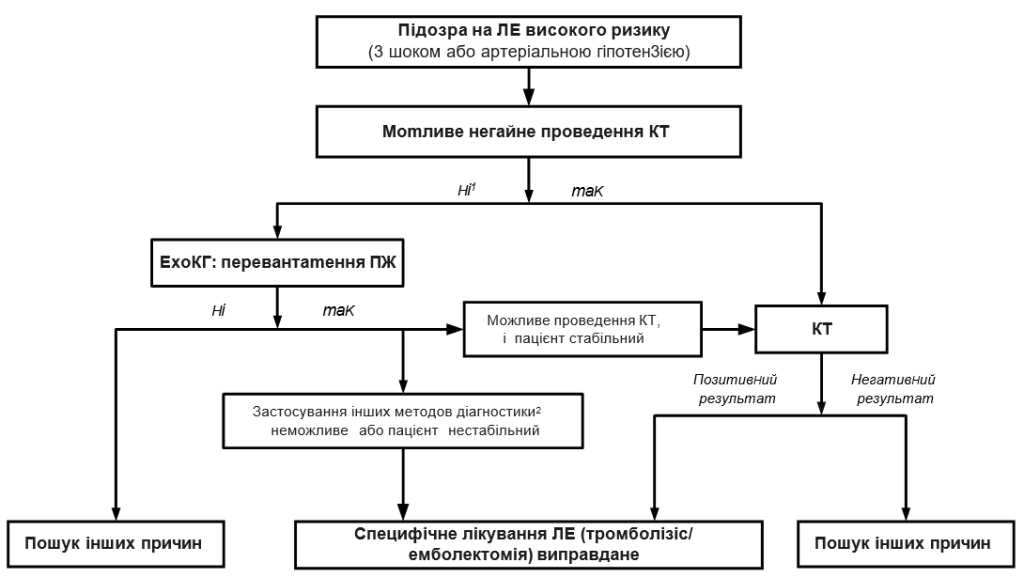
Коментарі:
1 У т. ч. через важкість стану хворого.
2 Черезстравохідна ЕхоКГ для виявлення тромбів у гілках ЛА, КУС для діагностики ТГВ.
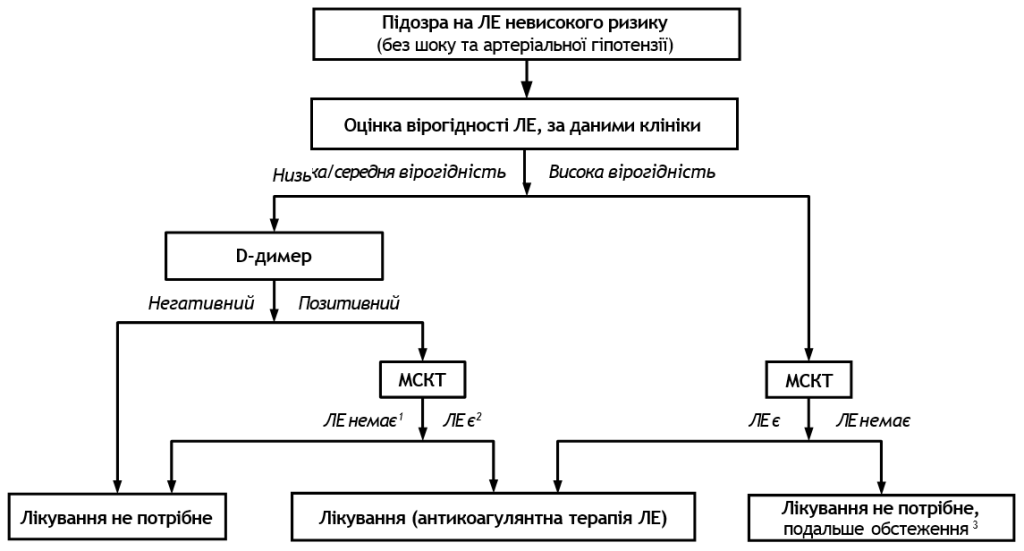
Коментарі:
1 КТ підтверджує ЛЕ, якщо сам проксимальний тромб знаходиться, як мінімум, у сегментарній гілці ЛА.
2 Якщо односпіральна КТ негативна, для остаточного виключення ЛЕ необхідний негативний результат проксимальної КУС нижніх кінцівок.
3 Якщо МСКТ негативна у пацієнтів з високою клінічною вірогідністю, перед відмовою від застосування специфічної для ЛЕ терапії необхідне дообстеження.
Лікувальна тактика
Лікувальна тактика на догоспітальному етапі.
Необхідні дії керівника бригади екстреної (швидкої) медичної допомоги:
- Положення пацієнта лежачи з піднятою головою.
- Оксигенотерапія показана пацієнтам зі зниженням сатурації менше 95%. Інгаляцію зволоженим киснем проводити за допомогою маски або через носовий катетер зі швидкістю 3–5 л/хв.
- Забезпечення венозного доступу. Усім пацієнтам з ТЕЛА у перші години захворювання показана катетеризація периферичної вени.
Надання екстреної медичної допомоги
- Здійснити знеболення:
- фентаніл 1–2 мл 0,005% р-ну в/в, п/ш при систолічному АТ > 100 мм рт. ст.;
- морфін — 0,5 мл 1% р-ну п/ш.
- Ліквідація колапсу:
- в/в крапельно 40–400 мл декстрану;
- в/в крапельно 1–2 мл 0,2% р-ну норадреналіну в 400 мл р-ну 5% глюкози;
- якщо артеріальна гіпотензія зберігається, вводиться в/в 8–16 мг дексаметазону (30–60 мг преднізолону);
- адреналін володіє позитивним інотропним ефектом, не викликає системної вазодилятації, є ефективним у хворих із шоком; використовується в інфузії в дозах 0,05–0,5 мкг/кг/хв. (див. розділ «Гостра серцева недостатність»).
- Проведення антикоагулянтної терапії:
- гепарин — внутрішньовенно струминно 10 000–15 000 ОД;
- Надропарин — 0,6 мл підшкірно.
- У випадку клінічної смерті: непрямий масаж серця, штучна вентиляція легень (при неможливості — штучне дихання «рот в рот»).
- При розвитку аритмій:
- при шлуночковій пароксизмальній тахікардії і частих шлуночкових екстрасистолах вводиться в/в струминно лідокаїн у дозі 80–120 мг (4–6 мл 2% р-ну) в 10 мл 0,9% р-ну NaCl, через 30 хвилин — 40 мг;
- при суправентрикулярних тахікардіях, суправентрикулярній або шлуночковій екстрасистолії, а також при шлуночковій пароксизмальній тахікардії застосовують аміодарон у дозі 6 мл 5% р-ну на 250 мл 5% глюкози.
Всі пацієнти з підозрою на ТЕЛА підлягають терміновій госпіталізації. Під час транспортування необхідно забезпечити моніторування стану пацієнта. Контроль АТ, ЧСС, ЧД, ЕКГ.
Транспортування здійснюється на ношах, після стабілізації стану, у відділення невідкладної медичної допомоги багатопрофільної лікарні або, оминаючи приймальне відділення, безпосередньо у відділення інтенсивної терапії, реанімаційне відділення, кардіологічну реанімацію, відділення, де проводиться екстрена тромбектомія.
Лікувальна тактика на госпітальному етапі залежить від тяжкості ТЕЛА.
Згідно з рекомендаціями Європейського товариства кардіологів 2014 року, тяжкість ТЕЛА визначається ризиком ранньої смертності, що визначається як госпітальна смертність, або смертність впродовж 30 днів, а не анатомічним розташуванням та розповсюдженістю емболів у легеневій артерії.
Прогностичний аналіз
При складанні прогностичного аналізу, важливим фактором є оцінка індексу тяжкості ТЕЛА (PESI), яка на цей час є найбільш широко визнаним методом оцінки. Основна перевага PESI полягає в достовірному виявленні пацієнтів, що мають низький ризик смертності протягом 30-денного періоду (Класи I та II за PESI).
Оригінальна та спрощена версії PESI
| Параметр | Оригінальна версія (PESI) | Спрощена версія (sPESI) |
| Вік | Вік у роках | 1 бал (якщо вік > 80 років |
| Чоловіча стать | + 10 балів | – |
| Рак | + 30 балів | 1 бал |
| Хронічна серцева недостатність | + 10 балів | 1 бал |
| Хронічне захворювання легень | + 10 балів | |
| Частота пульсу ≥ 110/хв. | + 20 балів | 1 бал |
| Систолічний АТ ≤ 100 мм рт. ст. | + 30 балів | 1 бал |
| Частота дихання > 30 вдихів/хв. | + 20 балів | – |
| Температура < 36˚С | + 20 балів | – |
| Зміна психічного стану | + 60 балів | – |
| Насичення гемоглобіну артеріальної крові киснем < 90% | + 20 балів | 1 бал |
| Рівні ризику смертності впродовж 30 днів (виходячи з суми балів) | ||
| Клас I: ≤ 65 балів — дуже низький ризик Клас II: 66–85 балів — низький ризик Клас III: 86–105 балів — помірний ризик Клас IV: 106–125 балів — високий ризик Клас V: > 125 балів — дуже високий ризик | 0 балів = 30-денний ризик смертності 1% ≥ 1 балу = 30-денний ризик смертності 10,9% | |
При складанні прогнозу ранніх (госпітальних або 30-денних) результатів захворювання, у пацієнтів з гострою ТЕЛА повинні враховуватись як ризики, пов’язані з ТЕЛА, так і клінічний стан пацієнта та супутні захворювання.
Виділяють клінічні фактори ризику (шок, гіпотензія); оцінка ризику за допомогою шкал; маркери дисфункції правого шлуночка (ПШ) — гіпокінез та перевантаження тиском на ЕхоКГ, дилятація
ПШ на МСКТ, зростання у крові мозкового натрійуретичного пептиду, підвищення тиску в ПШ при катетеризації ПШ; маркери пошкодження міокарда (позитивні серцеві тропоніни Т або I).
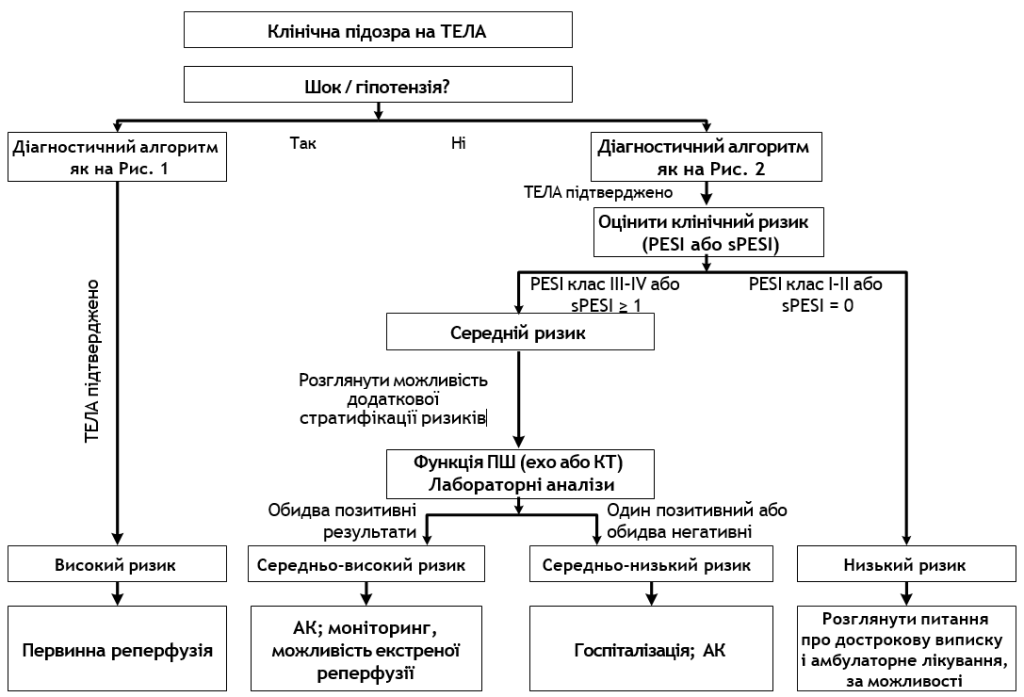
Класифікація пацієнтів з гострою ТЕЛА, виходячи з ризику ранньої смертності
| Ризик ранньої смерті, пов’язаної з ТЕЛА | Параметри ризику та шкали | |||
| Шок або гіпотензія | PESI клас III–V або sPESI > 1 | Дисфункція ПШ | Пошкодження міокарда | |
| Високий | + | + | + | + |
| Середньо-високий | – | + | Обидва позитивні | |
| Середньо-низький | – | + | Один (або жоден не) позитивний | |
| Низький | – | – | Оцінка не обов’язкова: якщо проводиться, обидва показники негативні | |
Урахування ризиків, що складені на базі цієї класифікації, дозволяє надати рекомендації щодо терапевтичних стратегій лікування ТЕЛА.
Терапевтичні стратегії
- ТЕЛА високого ризику.
У пацієнтів з ТЕЛА високого ризику, якщо немає абсолютних протипоказань, необхідно проводити тромболітичну терапію (ТЛТ). У пацієнтів з абсолютними протипоказаннями або неефективністю ТЛТ, методом вибору є хірургічна емболектомія, при неможливості її проведення — катетерна емболектомія.
- ТЕЛА середнього чи низького ступеню ризику.
У пацієнтів без вираженої ниркової дисфункції препаратами вибору є низькомолекулярні гепарини (НМГ) або фондапаринукс.
Пацієнтам з ТЕЛА середньо-високого ризику рекомендовано використовувати ТЛТ, за умови розвитку потенційно небезпечної гемодинамічної декомпенсації. Альтернативним методом надання екстреної допомоги є хірургічна емболектомія, при неможливості її проведення — катетерна емболектомія.
Пацієнтам з ТЕЛА середньо-низького ризику показане проведення АКТ.
Пацієнти з ТЕЛА низького ризику (Клас I або II за PESI і, можливо, ті, що отримали нульовий бал за sPESI, можуть бути виписані додому при умові амбулаторного спостереження та лікування АКТ.
Лікування
Тромболітична терапія — лікування першої лінії у хворих з ТЕЛА високого ризику, з кардіогенним шоком та/або стійкою артеріальною гіпотензією, сприяє швидкому усуненню обструкції легеневої артерії та позитивному гемодинамічному ефекту.
Рутинне застосування системного тромболізису як первинного лікування у пацієнтів з ТЕЛА середньо-високого ризику не рекомендується, однак, при появі гемодинамічної декомпенсації, має бути розглянуте питання про застосування тромболітичної терапії. Тромболітичну терапію не слід використовувати у хворих з ТЕЛА середньо-низького та низького ризику.
Найкращий ефект спостерігається тоді, коли лікування розпочинається у перші 48 годин від виникнення симптомів, але зберігає ефективність у межах 6–14 діб.
Стандартні схеми тромболітичної терапії при ТЕЛА
| Стрептокіназа | 250 000 МО протягом 30 хв., продовжити 100 000 МО/год. протягом 12–24 год. |
| активний режим: 1,5 млн. МО протягом більше 2 год. |
| Упрокіназа | 4400 МО/кг протягом 10 хв., продовжити 4400 МО/кг/год. протягом 12–24 год. |
| активний режим: 3 млн. МО протягом 2 год. | |
| Рекомбінантний тканинний активатор плазміногену (rtPA) | 100 мг протягом 2 год. |
| 0,6 мг/кг протягом 15 хв. (максимальна доза 50 мг) |
Інфузії нефракційованого гепарину слід припинити під час застосування стрептокінази чи урокінази, але можна продовжуватися при введенні rtPA.
Початкова антикоагулянтна терапія
Метою невідкладної антикоагулянтної терапії (АКТ) є попередження смерті та рецидивів ТЕЛА. Лікування слід розпочинати у хворих з підозрою на ТЕЛА.
У хворих з високою або середньою ймовірністю розвитку ТЕЛА парентеральну АКТ слід починати до отримання результатів діагностичних тестів.
Для швидкої антикоагуляції використовують внутрішньовенну інфузію не фракціонованого гепарину (НФГ), підшкірне введення низькомолекулярних гепаринів (НМГ) або фондапаринукса.
Лікування НФГ починають з внутрішньовенного болюсу у дозі 80 ОД/кг з подальшою інфузією зі швидкістю 18 ОД/кг/год. з урахуванням активованого частково тромбопластинового часу (АЧТЧ). АЧТЧ необхідно вимірювати через 4–6 годин після введення болюсу, а потім через 3 години після кожної зміни дози або 1 раз на добу при досягненні цільової терапевтичної дози.
Внутрішньовенний НФГ є препаратом вибору у пацієнтів з можливим проведенням первинної реперфузії, у пацієнтів з серйозним ожирінням та у пацієнтів з важким порушенням функції нирок, так як він не елімінується нирками.
Режими підшкірного введення НМГ та фондапаринукса
| Препарат | Доза | Інтервал введення |
| Еноксапарин Шпр.-доза 0,2; 0,4; 0,8 | 100 МО (1,0 мг/кг) або 150 МО (1,5 мг/кг) | кожні 12 год. 1 раз на добу |
| Тинзапарин | 175 ОД/кг | 1 раз на добу |
| Фондапаринукс Шпр. 0,4; 0,6; 0,8 мл (12,5 мг/мл) | 5 мг (маса тіла < 50 кг) 7,5 мг (маса тіла 50–100 кг) 10 мг (маса тіла > 100 кг) | 1 раз на добу підшкірно |
Застосування фондапаринуксу не потребує лабораторного контролю та не викликає гепарин-індуковану тромбоцитопенію. АКТ з використанням НФГ, НМГ або фондапаринукса слід продовжувати протягом перших 5–10 діб. При наявності злоякісної пухлини — рекомендовано до застосування дальтепарин у дозі 200 ОД/кг 1 раз на добу.
Антагоніст вітаміну К (варварин натрію) необхідно призначати на першу або другу добу лікування гепарином. Відміняють гепарин тоді, коли міжнародне нормалізоване відношення (МНВ) досягне значення 2,0–3,0 на протязі двох діб.
Лікування варфарином розпочинають з дози 5 або 7,5 мг/добу. У більш молодих пацієнтів (до 60 років) без інших важких захворювань варфарин можна використовувати у початковій дозі 10 мг на добу, а у хворих похилого віку краще починати з 5 мг на добу. Послідуючі дози повинні бути підібрані таким чином, щоб МНВ підтримувалось на рівні 2,5 (у межах 2,0–3,0).
Як альтернатива антагоністам вітаміну К (АВК), після закінчення курсу гепаринів, АКТ можна продовжити одним з нових пероральних антикоагулянтів (апіксабан, дабігартран, ривароксабан, едоксабан). Якщо застосовується ривароксабан, пероральну терапію можна починати одразу в дозі 15 мг двічі на добу протягом 3 тижнів з наступним лікуванням в дозі 20 мг один раз на добу або через 1–2 доби після введення НФГ, НМГ або фондапаринуксу. В останньому випадку лікування в гострій фазі передбачає збільшення дози ривароксабану протягом перших 3 тижнів.
- Хірургічна легенева емболектомія.
Використовується у хворих з ТЕЛА високого ризику, а також у окремих пацієнтів з ТЕЛА середнього і високого ступенів ризику, зокрема при наявності протипоказань до ТЛТ або неадекватним ефектом від тромболізису, при відкритому овальному вікні та внутрішньосерцевих тромбах.
- Перкутанна катетерна емболектомія та фрагментація.
Катетерну емболектомію або фрагментацію тромбів у проксимальних сегментах легеневої артерії можна розглядати як альтернативу хірургічному лікуванню пацієнтів з ТЕЛА високого ризику, якщо є абсолютні протипоказання до ТЛТ або при її неефективності. Не слід використовувати діуретики та нітрати при високому центральному венозному тиску, так як існує небезпека зниження венозного притоку до правого шлуночка, від якого залежить його викид. При інфаркті легені у хворих з ТЕЛА не використовують кровоспинні засоби, так як кровохаркання з’являється на фоні тромбозу.
Не слід застосовувати серцеві глікозиди при гострій правошлуночковій недостатності, оскільки вони не впливають ізольовано на праві відділи серця та не зменшують постнавантаження на правий шлуночок. Дигіталізація може бути виправдана у пацієнтів з тахісистолічною формою фібриляції передсердь.
Профілактика
- Довготривала антикоагулянтна терапія антагоністами вітаміну К (варфарином) з метою попередження фатальних та не фатальних повторних епізодів ТЕЛА у дозах, які підтримують МНВ приблизно 2,5 (від 2,0–3,0).
Пацієнтам з наявністю транзиторних факторів ризику, лікування антагоністами вітаміну К (варфарином) рекомендують продовжувати 3 місяці після першого епізоду ТЕЛА (рівень доказовості ІА).
Хворим з ТЕЛА без факторів ризику, лікування антагоністами вітаміну К (варфарином) рекомендують продовжувати 3 місяці після першого епізоду (рівень доказовості ІА).
Пацієнтам з другим епізодом ТЕЛА без факторів ризику, рекомендують довготривалу АКТ (варфарином), рівень доказовості ІА. Пацієнтам з ТЕЛА та хворим на рак перші 3–6 місяців необхідно проводити АКТ низькомолекулярними гепаринами (НМГ), після цього слід продовжувати довготривалу терапію до тих пір, поки зберігається рак, з використанням антагоністів вітаміну К (варфарину) або НМГ (рівень доказовості ІС).
Хворі без провокуючих факторів з вовчаночним антикоагулянтом, дефіцитом протеїну С, S, гомозиготні по фактору V Лейдена можуть бути кандидатами для невизначеного за тривалістю лікування варфарином після першого епізоду ТЕЛА.
Застосування дабігартрану в дозі 150 мг двічі на добу (від 6 до 36 місяців), Ривароксабану в дозі 20 мг на добу (від 6 до 12 місяців) підтверджують ефективність нових пероральних антикоагулянтів (щодо попередження симптомних або фатальних рецидивів ТЕЛА) та їх безпечність (зокрема щодо ризику виникнення масивних кровотеч).
- Венозні фільтри.
На теперішній час рутинне використання венозних фільтрів у пацієнтів з ВТЕ не рекомендується. Їх можна застосовувати у хворих з абсолютними протипоказаннями до антикоагулянтної терапії та високим ризиком рецидиву ТЕЛА, в тому числі у ранній післяопераційний період після нейрохірургічних або загальноопераційних втручань, або у вагітних з тромбозом, який розвинувся за декілька тижнів до пологів.





